 |
Главная Случайная страница Контакты | Мы поможем в написании вашей работы! | |
Облигатные предраки
|
|
ПИГМЕНТНАЯ КСЕРОДЕРМА –редкое врожденное заболевание кожи с аутосомно-рецессивным путем наследования. В его основе лежит гиперчувствительность клеток эпителия кожи к ультрафиолетовым лучам, обусловленная наследственным дефектом репаративных ферментов.
Заболевание проявляется усилением пигментации кожи, шелушением, появлением трещин, изъязвлений, бородавчатых разрастаний, очагов атрофии (рис. 2).

Рис. 2. Поражения кожи при пигментной ксеродерме.
(Фото с сайта http://www.bibliotecapleyades.net)
Высыпания при пигментной ксеродерме локализуются на открытых участках кожного покрова, подвергающихся ультрафиолетовому облучению. Обострения возникают весной и летом. Первые признаки заболевания проявляются в детстве.
Первая (воспалительная) стадия болезни характеризуется появлением выраженных воспалительных изменений в виде стойкой эритемы на открытых участках тела, подвергшихся действию солнечного света. Для второй (пойкилодермической) стадии характерна пестрота изменений кожи: участки атрофии, гиперпигментации, наслоений чешуек, телеангиэктазии чередуются между собой, напоминая картину хронического дерматита. Нередко присоединяются конъюнктивит и светобоязнь. Для третьей (опухолевой) стадии характерно образование трещин, изъязвлений, бородавчатых разрастаний, различных доброкачественных и злокачественных опухолей (фибром, ангиом, кератом, базальноклеточного или плоскоклеточного рака, меланомы), которые являются причиной смерти больных в возрасте до 20 лет.
Лечение пигментной ксеродермы в воспалительной и пойкилодермической стадиях включает использование фотозащитных средств, витаминов группы А, В, РР; в опухолевой стадии – применение цитостатиков, ретиноидов. Появляющиеся опухоли необходимо удалять.
Профилактика развития рака кожи у больных пигментной ксеродермой заключается в защите кожи от воздействия солнечных лучей путем использования фотозащитных кремов.
БОЛЕЗНЬ БОУЭНА ( cancer in situ) - интраэпителиальный рак кожи (cancer in situ), предшествующий инвазивной форме плоскоклеточного рака.
Причина развития болезни – ультрафиолетовое излучение, химические вещества (мышьяк, смола, деготь), вирус папилломы человека 16, 18, 31, 33, 35, 45-типа.
Возникает чаще у мужчин в возрасте от 40 до 70 лет. Проявления болезни Боуэна могут быть одиночными и множественными в любой области кожи или слизистых оболочек (мягкое небо, язычок, язык, внутренний листок крайней плоти у мужчин, гениталии у женщин). Заболевание продолжатся неопределенное время. В некоторых случаях быстро наступает инвазивный рост, а травматизация ускоряет этот процесс. В других случаях - заболевание годами остается в стадии cancer in situ. Риск развития инвазивного плоскоклеточного рака кожи достигает 20%.
На начальном этапе заболевание проявляется поражением кожи в виде пятна с неровными контурами, которое постепенно преобразуется в бляшку (рис. 3).

Рис. 3. Проявления болезни Боуэна на коже (Автор: Темников Р.А.).
Бляшка имеет медно-красный цвет, нечеткие очертания, покрыта чешуйками и корками, склонна к периферическому росту. Характерна пестрота бляшки: на ней имеются места гипо- и гиперпигментации. Болезнь Боуэна может быть похожа на псориатическую бляшку, однако характерные для псориаза признаки отсутствуют: нет симметричности высыпаний, отсутствует псориатическая триада (феномен стеаринового пятна, терминальной пленки, точечного кровотечения), сезонность высыпаний.
На слизистой оболочке полости рта поражение не всегда ясно выражено, может проявляться только небольшим участком гиперемии или походить на лейкоплакию без явного воспаления (рис. 4).
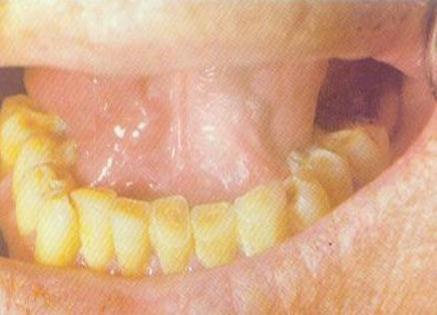
Рис. 4. Проявления болезни Боуэна на слизистой оболочке полости рта.
(Автор: Косарева Л.И.)
Мультицентрическая пигментная болезнь Боуэна описана в 1970 году K.M.Lloyd и расценивается как самостоятельная нозологическая единица. Большую роль в ее развитии придают вирусам папилломы человека. Для заболевания характерны симметричные пятна крупных размеров с полициклическими краями, мультицетрическим ростом. По периферии бляшек отмечается выраженная пигментация в виде валика из мелких узелков буроватого цвета. В центре обширных, местами эрозированных очагов белесоватые мацерированные налеты дискератоза и эпителиальной гиперплазии (рис. 5).
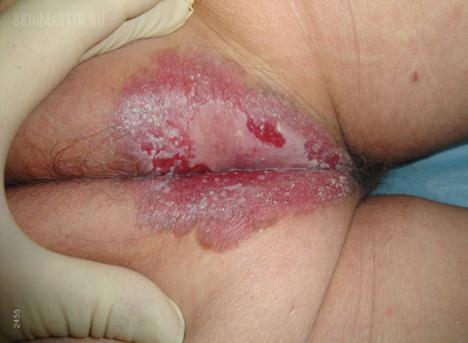
Рис. 5. Болезнь Боуэна (рак in situ) мультицентрическая пигментная
(Автор: Сергеев Ю.В.)
Решающим в диагностике заболевания является гистологическое исследование.
Лечение болезни Боуэна зависит от места расположения очага и его величины. Небольшие очаги болезни Боуэна обычно удаляют хирургическим путем или с помощью лазера, криодеструкции. Так же используют аппликации 30% проспидиновой мази. При расположении процесса на слизистой или невозможности удаления пораженного участка прибегают к близкофокусной рентгенотерапии.
ЭРИТРОПЛАЗИЯ КЕЙРА (рак in situ) является вариантом болезни Боуэна с локализацией на слизистых оболочках. Наиболее часто располагается на головке полового члена: в венечной борозде или внутреннем листке крайней плоти. Эритроплазия Кейра может наблюдаться на красной кайме губ, в полости рта, области заднего прохода.
Причина развития болезни – папилломовирусная инфекция. Возраст 45-50 лет. Заболевание имеет более выраженную тенденцию к развитию плоскоклеточного рака кожи, чем болезнь Боуэна. Примерно в 10-30% случаев эритроплазия Кейра трансформируется в инвазивный плоскоклеточный рак, причем у 20% больных наблюдаются метастазы.
Клинически эритроплазия Кейра – это бессимптомный, мягкий, ограниченный очаг с ярко красной бархатистой или блестящей поверхностью (рис. 6, 7).


|
|
При присоединении вторичной инфекции образуется бело-серый налет. Течение процесса длительное, годами или десятилетиями, с медленным периферическим ростом. Может проявляться образованием нескольких бляшек малиново-красного цвета.
При трансформации в плоскоклеточный рак усиливается инфильтрация тканей, появляются бородавчатые разрастания, которые изъязвляются, покрываются гнойно-геморрагическими корками, легко кровоточат. Длительно существующие очаги иногда распространяются с поверхности слизистой оболочки на кожу (рис. 8).

Рис. 8. Эритроплазия Кейра (фото с сайта http://www.orthodox.od.ua).
Диагноз устанавливается на основании характерной клинической картины и результатов гистологического исследования. Для дифференциальной диагностики заболевания и установления границ поражения используется аппликация красителя — 1% раствора толуидинового синего, окрашивающего участок эритроплазии в синий цвет. Простая эритема красителем не окрашивается.
Лечение. Обычным методам лечения эритроплазия Кейра не поддается. Используются хирургическое, лучевое и химиотерапевтическое лечение. Выбор метода лечения зависит от локализации и сроков существования очага поражения. При небольшом очаге поражения применяют хирургическое лечение. При невозможности провести удаление пораженного очага показана лучевая и химиотерапия. При локализации очага поражения в области головки полового члена на венечной борозде используют воздействие жидким азотом (струйно) или аппликации жидкого азота с экспозицией 30-40 с 2 раза в неделю (4-5 процедур). Эффективно применение фторофуровой, 30% проспидиновой или 5% фторурациловой мази (ежедневные аппликации в течение 20-22 дней). При инвазивной форме заболевания целесообразно проведение близкофокусной рентгенотерапии.
Профилактика заключается в наиболее раннем выявлении заболевания и проведении активной терапии для предупреждения развития плоскоклеточного рака кожи из очага эритроплазии.
БОЛЕЗНЬ ПЕДЖЕТА чаще локализуется в области соска молочной железы, реже в области гениталий, промежности, подмышечных впадинах. Маммарная болезнь Педжета представляет собой рак in situ молочной железы и рассматривается в соответствующих разделах дисциплины.
БОЛЕЗНЬ ПЕДЖЕТА ЭКСТРАМАММАРНАЯ (рак in situ) развивается из клеток протоков апокриновых потовых желез, поражает кожу аногенитальной и подмышечной областей. Заболевание чаще возникает у белокожих женщин постменопаузального возраста, чем у мужчин. Приблизительно в 25% наблюдений экстрамаммарная болезнь Педжета сочетается с карциномой апокриновых желез. Частота болезни Педжета вульвы составляет около 2%..
Клинически экстрамаммарная болезнь Педжета проявляется красными пятнами или бляшками с неровными очертаниями, напоминающими географическую карту, с бархатистой мокнущей мацерированной поверхностью, корковыми наслоениями, иногда - с изъязвлением (рис.9,10).


| |||
| |||
Внешне нередко имеет экзематозный вид. Поражение сопровождается зудом или жжением. Протяженность патологического процесса значительно превышает видимые размеры очага поражения, что может служить причиной частых рецидивов после хирургического лечения.
Лечение. Основной метод лечения – хирургический: иссечение небольших по площади поражений с широким захватом внешне неизмененной кожи с обязательным гистологическим контролем пограничной здоровой ткани.
Используются также криодеструкция и лазеротерапия. В отдельных случаях применяют фотодинамическую терапию.
У больных, имеющих противопоказания к оперативному вмешательству, применяют лучевую и химиотерапию (общую и местную). Аналогичный подход используют при рецидиве заболевания в качестве альтернативы повторной операции.
Дата публикования: 2014-11-02; Прочитано: 10147 | Нарушение авторского права страницы | Мы поможем в написании вашей работы!
