 |
Главная Случайная страница Контакты | Мы поможем в написании вашей работы! | |
Блокада надлопаточного и подмышечного нервов
|
|
Анатомические особенности зоны блокады. Являясь надключичной частью плечевого сплетения, надлопаточный нерв направляется вниз к нижнему брюшку лопаточно-подъязычной мышцы и в сопровождении надлопаточной артерии, следует к верхней поперечной связке лопатки. Проходит под ней через вырезку лопатки в надостную ямку, где от него отходят ветви к надостной мышце. Затем нерв огибает шейку лопатки и, пройдя под нижней поперечной связкой лопатки, входит в подостную ямку, отдавая ветви к подостной мышце и задней поверхности суставной капсулы плечевого сустава. Подмышечный нерв располагается у верхушки подмышечной ямки, позади подмышечной артерии, на поверхности сухожилия надлопаточной мышцы. Направляясь вниз, кнаружи и кзади, нерв проходит в сопровождении задней артерии, огибающей плечевую кость, через четырехугольное отверстие и, обогнув сзади хирургическую шейку плечевой кости, располагается между ней и дельтовидной мышцей, отдавая мышечные ветви.
Техника блокады надлопаточного и подмышечного нерва по И. А. Витюгову (рис. 4, а, б). В положение больного сидя осуществляют блокаду со стороны надостной ямки, где надлопаточный нерв проецируется на биссектрису угла, образованного остью лопатки и ключицей, в 3,5 см от его вершины. В намеченной точке кожи формируют «лимонную корочку». Затем иглу проводят через ткани надостной ямки до упора в кость и вводят 20-30 мл 0,5% раствора новокаина.
При анестезии подмышечного нерва вводят 20-30 мл 0,5% раствора новокаина в проекционную точку, расположенную на расстоянии 5-6 см (вертикально вниз) от заднего угла акромиального отростка лопатки.
Техника блокады надлопаточного и подмышечного нервов по А.Я. Гришко - А.Ф. Грабовому (рис.4, в, г). Надлопаточный нерв блокируется в положении больного на животе или здоровом боку. От внутреннего края лопатки до наружного края акромиального отростка отмечают ость лопатки. Линию делят на три части. Точка для пункции располагается на границе между средней и наружной третью линии. Иглу вводят под углом 45°, открытым проксимально, до надлопаточной ямки. Иглу веерообразно перемещают для получения парестезии. Вводят 5 мл 1-2% раствора новокаина.
Блокаду подмышечного нерва выполняют в положении сидя. От выступающей части наружнонижнего края акромиального отростка лопатки проводят линию до начала подмышечной складки. Из середины линии восстанавливают перпендикуляр кнаружи до пересечения с осью плеча. В этой точке вводят иглу в переднем направлении до плечевой кости. Для появления парестезии иглу

Рис. 4. Блокада надлопаточного и подмышечного нервов.
а - наружные ориентиры и точка для блокады по И.А. Витюгову;
б - схема техники выполнения блокады; в - наружные ориентиры и точка для блокады по Гришко - Грабовому; г - схема техники выполнения блокады (здесь и далее размеры на рисунках указаны в сантиметрах).
веерообразно перемещают в сагитальной плоскости. Затем вводят 5 мл 1-2% раствора новокаина.
Показания. Блокада показана при нейродистрофических заболеваниях плечевого сустава, посттравматических болях плечевого сустава.
Опасности. Попадание анестетика в сосудистое русло. Нарушение техники выполнения блокады может привести к повреждению нервного ствола и, как следствие этого, - к неврологическим расстройствам.
1. БЛОКАДА НЕРВОВВ ОБЛАСТИПЕРЕДНЕЙ ЛЕСТНИЧНОЙ МЫШЦЫ
Анатомические особенности зоны блокады. Передняя лестничная мышца начинается от передних бугорков С3 – С6, направляется вниз и вперед и прикрепляется к I ребру. Иннервируется шейным нервом. По передней поверхности этой мышцы, а в нижнем отделе приближаясь к медиальному ее краю, проходит диафрагмальный нерв. В глубине межлестничного промежутка выходят пучки плечевого сплетения.
Техника блокады (рис. 5). Блокаду выполняют в положении больного сидя. Прощупав нижний конец передней лестничной мышцы, отодвигают кнутри грудино-ключично-сосцевидную мышцу. Для ее расслабления шею предварительно наклоняют в больную сторону, а голову поворачивают в здоровую. Перпендикулярно к мышце вводят тонкую иглу на глубину не более 0,5-0,75 см так, чтобы не проколоть мышцу. После этого вводят 2 мл 2% раствора новокаина.
Показания. Блокада считается эффективной при шейном остеохондрозе, когда выражен болевой синдром.
Опасности. Прокол сосуда и внутрисосудистое введение анестетика. При большом объеме раствора анестетика и при нарушении техники блокады возможна блокада диафрагмального нерва.
.

Рис 5. Блокада нервов в области передней лестничной мышцы по Попелянскому.
а - положение больного, наружные ориентиры и точка для блокады; б - поперечный срез области блокады: 1 - точка для блокады, 2 - передняя лестничная мышца, 3 - отодвинутая кнутри грудино-ключично-сосцевидная мышца.
2. Блокада плечевого сплетения в надключичной области
Анатомические особенности зоны блокады. Плечевое сплетение формируется мощными передними ветвями 5, 6, 7, 8 шейных спинномозговых нервов и плечевой ветвью 1 грудного нерва. Передние ветви спинномозговых нервов, образующие плечевое сплетение, выходят из межпозвоночных отверстий на уровне от С6 до Th1, далее проходят в межлестничный промежуток, располагаясь здесь позади подключичной артерии. Из межлестничной щели плечевое сплетение выходит с меньшим числом стволов, но уже более крупных. Протяженность плечевого сплетения от межлестничного промежутка до ключицы составляет 4-5 см. Подключичная артерия располагается при приведенной руке на 1-1,5 см выше верхнего края ключицы. Плечевое сплетение проходит в косом направлении сверху вниз и в латеральном направлении от места входа. В строении плечевого сплетения много индивидуальных различий. Плечевое сплетение на всем протяжении окутано фасциальным футляром, что имеет значение для распространения введенного анестетика. Плечевое сплетение имеет связь с симпатической нервной системой. Как симпатический ствол, так и симпатические узлы находятся в связи со спинномозговыми нервами, формирующими плечевое сплетение. Поэтому объяснимо возникновение синдрома Горнера при выполнении блокады плечевого сплетения.
По отношению к ключице плечевое сплетение наиболее часто располагается медиальное ее середины на 0,8-1,5 см (75% случаев). Подключичная артерия наиболее часто располагается медиальнее плечевого сплетения. Выход плечевого сплетения из-под грудино-ключично-сосцевидной мышцы проецируется на точку, находящуюся на 3-4 см выше ключицы. Необходимо также знать, что купол плевры наступает над I ребром максимально до 4 см. Кроме того, имеется связь плечевого сплетения с диафрагмальным нервом, поэтому нередко может наступить блокада этого нерва. Учитывая вариабельность расположения плечевого сплетения, мы считаем обязательным достижение нервного ствола, сопровождающееся парестезией.
Техника блокады (рис.6). Блокаду выполняют в положении больного лежа. Под голову подкладывают тонкую подушку. Голова повернута в сторону, противоположную месту блока. Верхняя конечность на стороне блокады располагается на животе больного. В надключичной области пальпируют I ребро, а затем, отступя на 1 см медиальнее середины ключицы и на 1-1,5 см выше верхнего ее края, определяют точку вкола иглы. После анестезии кожи и глубжележащих тканей иглой без шприца делают вкол в направлении I ребра, достигнув которого можно относительно свободно перемещать иглу в поисках нервных стволов. При появлении парестезии иглу немного подтягивают, присоединяют к ней шприц и вводят раствор анестетика. Используют 20-30 мл 1-1,5% раствора тримекаина или новокаина. Вводит анестетик следует из двух-трех точек.
Техника надключичной блокады плечевого сплетения по А.Ю. Пащуку. Положение больного на спине, под голову и лопатки подкладывают подушку. Ориентируясь на I ребро и пульсацию подключичной артерии, производят вкол иглы на 1 см выше верхнего края ключицы. Иглу направляют латеральнее артерии, но в непосредственной близости от нее. Признаком правильного введения иглы служат колебания ее синхронно пульсу. При проколе фасциального влагалища сплетения производящий блокаду ощущает щелчок. Дальнейшее перемещение иглы должно быть осторожным. При появлении парестезии - непременного условия успеха проводникового обезболивания - вводят 20 мл раствора анестетика, перемещая иглу.
Поиск нервных стволов осуществляют, смещая иглу на 1-2 мм латерально и кзади от первоначального вкола и ориентируясь на I ребро.

Рис. 6. Надключичная блокада плечевого сплетения.
а - положение больного на столе; б - схема техники выполнения надключичной блокады в нашей модификации: 1 - точка для блокады, 2-1 ребро, 3 – грудино-ключично-сосцевидная мышца, 4 - подключичная артерия, 5 - ключица; в - схема техники выполнения надключичной блокады плечевого сплетения по А.Ю. Пащуку; г - поперечный срез области блокады: 1 - передняя лестничная мышца, 2 - средняя лестничная мышца, 3 - пучки плечевого сплетения, 4-подключичная вена, 5 - подключичная артерия.


Рис. 7. Длительная проводниковая блокада в надключичной области.
а - введение катетера по игле в проекцию пучков плечевого сплетения в надключичной области; б - игла извлечена, введение по катетеру раствора анестетика.
Техника длительной блокады плечевого сплетения в надключичной области по нашей методике (рис. 7). Анатомической предпосылкой для нашей методики явилось наличие фасциального влагалица, окутывающего плечевое сплетение. Блокаду по нашей методике необходимо выполнять в стационаре.
Предварительная подготовка больных ничем не отличается от обычной. Для проведения блокады необходимо иметь гибкий "катетер. Мы предпочитаем катетер на игле.
После проведения надключичной анестезии по описанной выше методике создаются благоприятные условия для введения катетера, так как фасциальное влагалище заполнено анестетиком. Катетер на игле вводят в ту же самую точку, которую используют для первоначального вкола, либо им самим сразу производят поиск нервных стволов. При возникновении парестезии иглу извлекают, а катетер остается в тканях. Его необходимо фиксировать к коже шелковой лигатурой и прикрыть стерильными салфетками. По мере надобности по катетеру добавляют небольшое количество анестетика (10-20 мл 0,5-1% раствора тримекаина). Анестетик вводят 3-4 раза в сутки. Длительность нахождения катетера 3-5 дней.
Показания. Проводниковые блокады плечевого сплетения показаны при тяжелых повреждениях верхней конечности, при шоке, посттравматических болевых синдромах, нейротрофических заболеваниях верхней конечности.
Опасности. Наибольшую и часто встречаемую опасность представляет введение анестетика в сосудистое русло. Погрешности в технике могут привести к повреждениям нервных стволов, купола плевры и возникновению пневмоторакса, к вовлечению в зону блокады диафрагмального нерва. В случаях длительного блока необходимо помнить о максимально допустимых дозах анестетика и соблюдении асептики в зоне катетера.
3. Блокада плечевого сплетения в подмышечной области.
Анатомические особенности зоны блокады. Основной сосудисто-нервный пучок располагается в подмышечной области вдоль внутреннего края клювовидно-плечевой мышцы и короткой головки двуглавой мышцы плеча. Основным ориентиром для определения блока в этой области является подмышечная артерия. Для подмышечного блока наиболее удобным является место расположения основных ветвей сплетения позади или ниже большой грудной мышцы, где к подмышечной артерии прилегают три пучка плечевого сплетения. Позади подмышечной артерии находятся задний пучок плечевого сплетения и подлопаточная мышца, снаружи - наружный пучок и кнутри - внутренний пучок сплетения, который отделяет плечевую артерию от подмышечной.
Концентрированное расположение нервных стволов вокруг подмышечной артерии в подмышечной ямке, наличие общего фасциального влагалища для нервно-сосудистого пучка и связь его с надключичной областью создают благоприятные условия для проведения анестезии в подмышечной ямке, несмотря на значительную вариабельность расположения нервных стволов в этой области.
Техника блокады плечевого сплетения в подмышечной области по нашей методике (рис.8). Положение больного на спине. Верхнюю конечность укладывают на подставку или столик в положении отведения в плечевом суставе под углом чуть больше 90 о. Предплечье также согнуто под углом 90о по отношению к плечу. Ладонь ротирована кнаружи. Точку вкола иглы определяют на верхушке подмышечной ямки по месту пульсации подмышечной артерии. Производящий блокаду располагается со стороны подмышечной ямки и двумя пальцами левой руки пальпирует артерию. После анестезии кожи иглой без шприца в точке, расположенной между двумя пальцами, делают вкол перпендикулярно оси плечевой кости сначала снаружи от артерии, а затем, манипулируя из одного вкола, иглу перемещают позади артерии, а потом и спереди. При блокаде не обязательно добиваться парестезии. Верным признаком попадания анестетика в цель будет четкая пульсация иглы в такт с артерией.
Из двух-трех точек вводят 20-30 мл 1-1,5%, раствора тримекаина.


Рис. 8. Блокада плечевого сплетения в подмышечной области.
а- положение больного на столе; б- схематическое изображение техники выполнения блокады с наружными и внутренними ориентирами: 1- точка блокады на верхушке подмышечной впадины; 2- срединный нерв; 3- локтевой нерв; 4- лучевой нерв;5- подмышечная артерия; в – схема поперечного среза области блокады: 1 – точка для блокады; 2 – подмышечная артерия; 3 – локтевой нерв; 4 – лучевой нерв; 5 – срединный нерв.
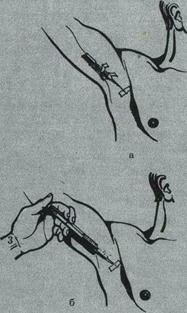
Рис. 9. Длительная проводниковая блокада в подмышечной области.
а - расположение и фиксация катетера в подмышечной области; б - введение анестетика по катетеру.
Техника длительной проводниковой блокады в подмышечной области по нашей методике (рис. 9). Блокаду по нашей методике производят в стационаре. Положение больного то же. Место введения иглы определяют по пульсации подмышечной артерии. Специальным катетером на тонкой игле проводят анестезию кожи и подкожной жировой клетчатки, а затем и ветвей плечевого сплетения по описанной выше методике. После введения 20-30 мл 1-1,5% раствора тримекаина иглу с катетером направляют в проксимальном направлении, параллельно артерии и нервным стволам. Убедившись с помощью аспирационной пробы, что катетер находится вне сосудистого русла, иглу извлекают, фиксируя катетер к коже шелковой лигатурой.
По мере надобности 2-3 раза в сутки по катетеру добавляют 10-20 мл анестетика.
Показания. Этот способ наиболее показан для послеоперационного обезболивания и при нейротрофических заболеваниях, особенно кисти.
Опасности. Внутрисосудистое введение анестетика и повреждение нервных стволов грубыми манипуляциями.
4. Блокада ветвей плечевого сплетения на уровне локтевого, лучезапястного суставов и кисти
Анатомические особенности зоны блокады. Наибольшую сложность для блокады на уровне локтевого сустава составляют срединный и лучевой нервы, проходящие в глубине мягких тканей. Лучевой нерв проходит через межмышечную перегородку над началом плечелучевой мышцы на 8-9 см выше латерального надмыщелка плечевой кости. Затем он проходит в небольшом углублении в плечевой мышце, прикрытой спереди и снаружи плечелучевой мышцей. Ниже нерв располагается в промежутке между плечевой мышцей и длинным лучевым разгибателем запястья. Наружным ориентиром для нахождения лучевого нерва в верхней трети предплечья является промежуток между плечевой и плечелучевой мышцами, который пальпируется на 1,5-2 см кнаружи от наружного края сухожилия двуглавой мышцы плеча.
Срединный нерв на уровне медиального надмыщелка плечевой кости проходит чаще на 0,5-1 см кнутри от плечевой артерии, реже у внутреннего ее края и еще реже на 1-1,5 см кнутри от артерии. На линии сустава срединный нерв располагается на 0,5-1 см кнутри от артерии. Ниже медиального надмыщелка плечевой кости срединный нерв и плечевая артерия проходят вдоль верхнего края круглого пронатора.
Локтевой нерв выше медиального надмыщелка плечевой кости проходит по медиальной головке трехглавой мышцы. На уровне медиального надмыщелка плечевой кости нерв примыкает к капсуле локтевого сустава между медиальным надмыщелком плечевой кости и сухожилием трехглавой мышцы плеча. Здесь нерв легко пальпируется.

Рис. 10. Блокада длинных ветвей плечевого сплетения на уровне локтевого сгиба.
а - схема техники выполнения блокады лучевого нерва: 1 -лучевой нерв; 2 - плечевая артерия; 3 - плечелучевая мышца; 4 - проксимальный отдел сухожилия двуглавой мышцы плеча; б - схема техники выполнения блокады срединного и локтевого нервов: 1 - срединный нерв; 2 - плечевая артерия; 3 - проксимальный отдел сухожилия двухглавой мышцы плеча; 4 - локтевой нерв; в - схема поперечного среза области блокады: 1 -лучевой нерв; 2 - срединный нерв; 3 - локтевой нерв.
Нахождение нервных стволов на уровне лучезапястного сустава не представляет особых трудностей, так как нервы располагаются на небольшой глубине. Так, срединный нерв располагается между сухожилиями лучевого сгибателя запястья и длиной ладонной мышцы. Здесь нерв лежит поверхностно и спереди прикрыт только фасцией предплечья, сзади и снаружи к срединному нерву прилежат синовиальные сумки сухожилий сгибателей пальцев.
Локтевой нерв проходит латеральное гороховидной кости. Место блокады локтевого нерва в этой области наиболее постоянно. «Анатомическая табакерка» является удобной для блокады ветвей лучевого нерва. Нерв лежит поверхностно и для его блокады достаточно инфильтрации этой области анестетиком.
Техника блокады на уровне локтевого сгиба по нашей методике (рис. 10). Блокаду можно выполнять в положении больного на спине или сидя. Для блокады лучевого нерва в верхней трети предплечья пальпируют промежуток между плечевой и плечелучевой мышцами, куда и производят вкол тонкой иглой перпендикулярно к оси конечности на глубину 1,5-2 см. Получение парестезии обязательно. С этой целью иглу осторожно перемещают как по глубине вкола, так и в стороны. Вводят 10 мл анестетика.
Для блокады срединного нерва на том же уровне определяют основные ориентиры: пульсацию плечевой артерии, медиальный край сухожилия двуглавой мышцы плеча. Первоначальный вкол иглы производят медиальнее пульсирующей артерии на 0,5-1см. Пройдя фасцию, осторожно перемещают иглу во всех направлениях в поисках нервных стволов.
Анестезию локтевого нерва производят в медиальной, локтевой борозде. В этом случае добиваться парестезии не обязательно, так как допустить ошибку при нахождении нерва нельзя.
Техника блокады нервов на уровне лучезапястного сустава (рис. 11, 12). Блокаду чаще проводят в положении больного сидя. Конечность укладывают на стол с ладонью, ротированной кнаружи.
Срединный нерв блокируют у медиального края сухожилия лучевого сгибателя запястья, что соответствует середине области лучезапястного сустава. Если лучевой сгибатель кисти плохо контурируется, вкол производят у проксимальной складки лучезапястного сустава. Помня, что нерв расположен поверхностно, парестезии необязательны. Вводят анестетик в объеме 5-10 мл.
Локтевой нерв блокируют у гороховидной кости. Латеральный край гороховидной кости является точкой для введения иглы. Вводят 5-10мл раствора анестетика.
Блокаду лучевого нерва выполняют у основания «анатомической табакерки» подкожным введением 5-10 мл раствора анестетика в виде подкожного валика.
Блокада пальцевых нервов. Обезболивание пальцев кисти не требует объяснения. Блокада пальцевых нервов представлена на рис. 13.

Рис. 11. Блокада длинных ветвей плечевого сплетения на уровне лучезапястного сустава.
а - схема техники выполнения блокады срединного и локтевого нервов: 1 - срединный нерв; 2 - локтевой нерв; б - схема поперечного среза области блокады: 1 - срединный нерв; 2 -локтевой нерв.
Показания. Блокаду ветвей плечевого сплетения выполняют с основном для послеоперационного обезболивания, для малотравматичных манипуляций в перевязочной и для операций на кисти и пальцах в амбулаториях условиях.

Рис. 12. Блокада ветвей лучевого нерва в области «анатомической табакерки».
а - схема техники выполнения блокады; б - схема поперечного среза области блокады: 1 - лучевой нерв; 2 - сухожилие длинного разгибателя большого пальца; 3 - короткий разгибатель большого пальца.

Рис. 13. Блокада пальцевых нервов.
1, 2, 3, 4 – варианты перемещения иглы у основания пальца.
Опасности. При нарушении техники блокады возможны повреждения нервов. Введение анестетика с сосудистое русло маловероятно.
5. Внутритазовая блокада по Школьникову - Селиванову
Анатомические особенности зоны блокады. Крестцовое сплетение представляет собой толстую пластинку треугольной формы, которая вершиной направлена к подгрушевидному отверстию. Сплетение залегает меньшей своей частью на передней поверхности грушевидной мышцы, окружено рыхлой соединительной тканью и лежит под париетальной фасцией таза. Из крестцового сплетения образуются короткие и длинные нервы, иннервирующие нижние конечности и таз.
Техника блокады (рис. 14). Положение больного на спине. На 1 см кнутри и несколько кверху от верхней передней подвздошной ости тонкой иглой анестезируют участки кожи и подкожной жировой клетчатки. Затем вкалывают иглу длиной 14-15 см на шприце с раствором новокаина, вводят ее под ость спереди назад, причем срез иглы должен быть направлен к подвздошной кости. Вводя раствор новокаина впереди иглы, продвигают ее кзади на глубину 12-14 см. Кончик иглы должен постоянно упираться в кость. Когда достигнута нужная глубина в подвздошной ямке, вводят раствор новокаина. При односторонней блокаде вводят 400-500 мл 0,25% раствора новокаина, при двусторонней блокаде - по 250-300 мл с каждой стороны. Внутритазовую блокаду можно повторять через 10-12 дней.
Показания. В основном блокада показана при посттравматических болях, связанных с повреждением костей таза. Кроме того, внутритазовую блокаду можно выполнять при тромбофлебитах глубоких вен голени и бедра, последствиях травм магистральных сосудов нижних конечностей и тяжелых повреждениях мягких тканей бедра и голени.
Опасности. Повреждение органов брюшной полости и попадание раствора анестетика в сосудистое русло. Для исключения последнего необходимо выполнять аспирационную пробу.

Рис. 14. Внутритазовая блокада по Школьникову-Селиванову.)
а - положение больного на столе: б - схематическое изображение положения иглы и точка введения анестетика; в - схема поперечного среза области блокады.
6. Блокада седалищного нерва
Анатомические особенности зоны блокады. Седалищный нерв можно блокировать на месте выхода из полости малого таза или на его протяжении. Седалищный нерв проходит в подгрушевидном отверстии, которое ограничено нижним краем грушевидной мышцы, крестцово-бугорной связкой и верхней близнецовой мышцей. Седалищный нерв в подгрушевидном отверстии занимает самое латеральное положение. Он имеет на разрезе овальную форму, окружен фасциальным футляром. Ширина нерва может достигать1 см. При выходе из подгрушевидного отверстия нерв ложится на близнецовые, внутреннюю запирательную и квадратную мышцы бедра вблизи наружного края седалищного бугра и сухожилий двуглавой и полуперепончатой мышц.
Техника блокады седалищного нерва по В.Ф. Войно-Ясенепкому (рис. 15). Больной находится в положении лежа на животе или на боку. Точка для первоначального вкола иглы находится на вершине прямого угла, образованного двумя линиями, первая из которых проходит через верхушку большого вертела горизонтально, а вторая, вертикальная линия проходит вдоль наружного края седалищного бугра. Делают вкол на месте перекреста линий строго перпендикулярно на глубину 8-12 см. Если парестезии получить не удается, то следует переместить иглу чуть выше и кнаружи. На блокаду расходуется 10-20 мл 1-1,5% раствора тримекаина.
В некоторых случаях на поиск нервных стволов расходуется большой объем раствора анестетика. В связи с этим мы предлагаем пользоваться первоначально для инфильтрации мягких тканей и поиска нервных стволов 0,25% раствором новокаина, а при получении парестезии вводить основной анестетик для блокады.


Рис. 15. Блокада седалищного нерва по В.Ф. Войно-Ясенецкому.
а - положение больного на столе, наружные ориентиры: 1 - точка для блокады на месте пересечения линий, 2 - большой вертел, 3 -наружный край седалищного бугра; б - схема поперечного среза области блокады: 1 - точка на коже, 2 - седалищный нерв.
Техника блокады седалищного нерва по Гертелю (рис. 16, а). Положение больного на животе с подушкой, приподнимающей ягодичную область. Для нахождения точки первоначального вкола иглы проводят три линии: первая соединяет наружный край седалищного бугра и верхнюю заднюю подвздошную ость, вторую проводят горизонтально, проходя через верхушку большого вертела и верхний конец ягодичной щели, третья проходит черезперекрест двух предыдущих линий и ягодичный бугор. Перекрест трех линий является точкой для начала проведения блокады. Если парестезии не получено, то иглу передвигают вдоль третьей линии кверху и латерально. Вводят 10-20 мл 1-1,5% раствора тримекаина.
Техника блокады седалищного нерва наружным доступом по В.И. Кацу (рис. 16,б). Положение больного на спине ближе к краю стола. Под ногу подкладывают небольшой валик. Иглу вводят во фронтальной плоскости кзади от большого вертела в направлении к седалищной кости до упора в нее. Затем иглу оттягивают на 1 см кзади и вводят 10-20 мл анестетика.


Рис. 16. Блокада седалищного нерва.
а - по Гертелю: 1 - верхняя задняя подвздошная ость, 2 - большой вертел, 3 - наружный край седалищного бугра, 4 - точка для введения анестетика, 5 - верхний край ягодичной щели; б – боковым доступом по В.И. Кацу.
Комбинированная блокада седалищного нерва на уровне поясничного и крестцового сплетения по A.P.Winnie (рис.17). Больного укладывают на здоровый бок, согнув при этом ноги. Иглу вводят перпендикулярно к коже в точке пересечения линии, соединяющей гребни подвздошных костей и линии, проведенной от верхней задней подвздошной ости параллельно продольной оси позвоночника. Если игла наталкивается на поперечный отросток позвонка, то, сместив ее несколько дистально, продвигают внутрь до появления признаков контакта со сплетением. Чтобы надежно блокировать седалищный нерв на уровне поясничного и крестцового сплетений, анестетик должен распространиться по фасциальному футляру вверх и вниз, в связи с чем требуется введение 120-150 мл анестетика в виде раствора низкой концентрации.



Рис. 17. Комбинированная блокада седалищного нерва на уровне поясничного и крестцового сплетений по А.Р. Winnie.
а - положение больного и накожные ориентиры; б - схема техники выполнения блокады и точка для ее осуществления; в - схема поперечного среза области блокады: 1 - точка для введения анестетика.
Блокада седалищного нерва передним доступом по В.А. Фокину (рис. 18). В положении больного на спине прямой линией соединяют верхнюю переднюю подвздошную ость с наиболее выступающей точкой большого вертела, от которой проводят вторую линию, параллельную паховой связке. На этой линии откладывают расстояние, равное длине первой линии, отмеряя его от большого вертела, и отмечают точку, которая и является местом вкола иглы. Иглу вводят в сагитальной плоскости и, достигнув малого вертела, продвигают ее ниже на 4-6 см. Если на указанной глубине не удается получить парестезии, то следует вернуться к малому вертелу и последующее продвижение иглы внутрь проводить, придав бедру небольшую внутреннюю ротацию, или отклонить конец иглы на 5° кнутри и продвигать ее в этой позиции до появления парестезии. Вводят 20-30 мл 0,5-1% раствора тримекаина.
Показания. Показана как мера профилактики шока и борьбы с ним при тяжелых повреждениях нижних конечностей. Блокада седалищного нерва может также применяться при ишиалгии, особенно при фантомной боли, в сочетании с другими методами.
Опасности. Повреждение нервных стволов и внутрисосудистое введение анестетика.


Рис. 18. Блокада седалищного нерва передним доступом по В.А.Фокину.
а - положение больного на столе и внутренние ориентиры: 1 -верхняя передняя подвздошная ость, 2 - большой вертел, 3 - точка для блокады; б - схема поперечного среза области блокады: 1 - точка для блокады, 2 - седалищный нерв.
7. Блокада бедренного нерва
Анатомические особенности зоны блокады. Бедренный нерв выходит из-под паховой связки, располагаясь в промежутке между подвздошной и поясничными мышцами. Глубина залегания нерва различна. В верхней трети нерв проходит внутри фасциального футляра подвздошно-поясничной мышцы и на расстоянии 2 см от паховой складки прободает футляр, разделяясь на две группы ветвей. Это место наиболее удобно для блокады, так как далее бедренный нерв расходится в виде метелки. Основным ориентиром для проводникового блока бедренного нерва является паховая связка и бедренная артерия.
Техника блокады бедренного нерва по Левену (рис. 19,а). В положении больного на спине производящий блокаду определяет пульсацию бедренной артерии непосредственно под паховой связкой. Отступя от пульсирующей артерии на 1-1,5 см кнаружи, определяют точку первоначального вкола иглы. Иглу направляют строго перпендикулярно к фронтальной плоскости. После прокола фасции, что ясно ощущается, от этой точки идут еще вглубь на 0,5-1 см, до возникновения парестезии. Вводят 5-10 мл анестетика.
Показания. Послеоперационные боли, профилактика шока, посттравматический болевой синдром, фантомные боли, нейротрофические расстройства.
Опасности. В связи с тем, что основным ориентиром для блока является бедренная артерия, то появляется опасность внутрисосудистого введения анестетика. Опасность повреждения нервных стволов минимальная.
8. Блокада запирательного нерва
Анатомические особенности зоны блокады. Запирательный нерв проходит в одноименном
канале и выходит из него двумя ветвями - передней и задней. Ветви чаще располагаются кнутри от сосудов. Передняя ветвь направляется в промежуток между длинной и короткой приводящими мыщцами. Отдав ветви к короткой и длинной приводящим и тонкой мышцам, она выходит в промежуток между двумя последними мышцами и проникает в подкожную жировую клетчатку, достигая внутренней поверхности коленного сустава. Задняя ветвь проходит в промежутке между короткой и длинной приводящими мышцами, иннервируя их и направляясь книзу по передней поверхности большой приводящей мышцы. Промежуток между длинной приводящей и гребенчатой мышцами может служить ориентиром для доступа к запиральному сосудисто-нервному пучку.
Рис.19. Блокада бедренного и запирательного нервов.

а - блокада бедренного нерва по Левену.

б - блокада запирательного нерва по А.Ю.Пащуку.
в - блокада запирательного нерва по нашей методике.
г- схема поперечного среза области блокады
Техника блокады запирального нерва по А.Ю. Пащуку (рис. 19, б). В положении на спине точка вкола иглы находится на 1,5 см ниже паховой связки на линии, расположенной на 3 см кнутри от бедренной артерии и на 3 см кнаружи от лобкового бугорка. Иглу вводят под углом 60° к фронтальной плоскости до соприкосновения с костью. Затем ее несколько подтягивают и направляют вглубь под углом 90о к фронтальной плоскости. Определив кончиком иглы верхний край запирательного отверстия, иглу продвигают вглубь на 1,0-1,5 см. При получении парестезии вводят 10-20 мл анестетика. Если парестезии получить не удается, то после подтягивания кончик иглы перемещают кнутри или латерально от места первоначального вкола.
Техника блокады запирательного нерва в нашей модификации (рис. 19, в, г). Больной находится в положении на спине. Для определения точки первоначального вкола мы руководствовались исследованиями В.И. Каца (1966), по данным которого нерв в 95% случаев проецируется в пределах медиальной четверти паховой связки, а место его входа находилось на 1-2 см ниже связки. Таким образом, разделив паховую связку на четыре части, для ориентира берут медиальную часть. Отступя от наружного края медиальной части на 1-1,5см и на 1-1,5 см ниже паховой связки определяют точку для введения анестетика. Иглу вводят в направлении верхнего края запирательного отверстия, достигнув которого продвигают ее вглубь на 1-1,5 см и веерообразно вводят 10-20 мл анестетика.
Показания. Боли в области тазобедренного сустава при деформирующем артрозе, приводящая контрактура бедра, деформирующий артроз коленного сустава.
Опасности. Внутрисосудистое введение анестетика и повреждение нервного ствола минимально.
9. Блокада латерального кожного нерва бедра
Анатомических особенностей в зоне блокады латерального кожного нерва нет. Его лучше всего блокировать ниже верхней передней подвздошной ости, под паховой связкой. Вкол иглы делают на 3-4 см ниже ости под паховой связкой и после прокола кожи и поверхностной фасции вводят 5-10 мл анестетика. Задний кожный нерв бедра, как правило, попадает в зону блокады седалищного нерва.
Показания. Болезнь Рота.
Опасности. При блокаде кожных нервов их нет.
10. Блокада нервов в подколенной ямке
Анатомические особенности зоны блокады. Подколенная ямка имеет ромбовидную форму. Верхний угол ромба образован соприкосновением двуглавой мышцы с полусухожильной и полуперепончатой мышцами, а нижний - соприкасающимися головками икроножной мышцы.
Седалищный нерв у верхнего края подколенной ямки на расстоянии 10-12 см от линии сустава разделяется на большеберцовый нерв и общий малоберцовый нерв.
Большеберцовый нерв проходит в клетчатке посредине между двуглавой и полуперепончатой мышцами бедра. Далее он проходит между головками икроножной мышцы, отдавая к ним ветви. В верхней половине подколенной ямки большеберцовый нерв окружен толстым слоем клетчатки и располагается сзади и снаружи от подколенных сосудов. На уровне головок икроножной мышцы нерв соприкасается с задней стенкой подколенной вены и отделяется от нее лишь тонким фасциальным листком. Вместе с сосудами нерв проходит в промежуток между подошвенной и подколенной мышцами и далее под камбаловидную мышцу.
В топографии общего малоберцового нерва следует выделять три участка. На первом участке нерв прилежит к задней поверхности двуглавой мышцы и прикрыт ею на расстоянии 5-7 см от своего начала. На втором участке он выходит из-под внутреннего края двуглавой мышцы и идет в промежутке между латеральной головкой икроножной мышцы и сухожилием двуглавой. На третьем участке нерв лежит между головкой малоберцовой кости и длинной малоберцовой мышцей на протяжении 4-5 см.
Техника блокады нервов в подколенной ямке по А.Я. Гришко (рис. 20). Блокаду выполняют в положении больного на животе. Голень и стопу укладывают на небольшой валик, чтобы надколенник и бугор пяточной кости находились в одной сагитальной плоскости. На середине расстояния между сухожилиями мышц, ограничивающих верхний угол подколенной ямки, на уровне проксимального края надколенника перпендикулярно к коже вводят иглу на 1-1,5 см глубже подколенной фасции. Для получения парестезии в пятке или подошве иглу перемещают веерообразно в направлении, поперечном ходу нерва. Вводят 10 мл раствора анестетика.
После блокады большеберцового нерва иглу подтягивают и вкалывают под углом 30-45° к фронтальной плоскости в направлении внутреннего края сухожилия двуглавой мышцы бедра. При касании конца иглы общего малоберцового нерва наступают парастезии в области тыла стопы или пальцев. Вводят 5-10 мл анестетика.
Блокаду латерального кожного нерва голени производят путем поперечной подкожно-подфасциальной инфильтрации от заднего края латерального мыщелка бедра до бугристости большеберцовой кости. Вводят 5-10 мл анестетика.
Показания. Применяют при посттравматическом болевом синдроме, нейротрофических заболеваниях стопы и при фантомной боли и других заболеваниях стопы.
Опасности. Возможно введение анестетика в сосудистое русло и повреждение нервных волокон при грубых манипуляциях иглой.

Рис. 20. Блокада нервов в подколенной ямке по А.Я. Гришко.
а - положение больного на столе; б - наружные ориентиры для определения точки вкола иглы (приводится по А.Ю. Пащуку); в - схема техники выполнения блокады нервов в подколенной ямке: 1 - точка для блокады; 2 - большеберцовый нерв; 3 - общий малоберцовый нерв; г - схема поперечного среза области блокады: 1 - накожная точка; 2 -большеберцовый нерв; 3 - общий малоберцовый нерв; д - блокада латерального кожного нерва голени.
11. Блокада нервов на уровне голеностопного сустава и стопы
Анатомические особенности зоны блокады. Большеберцовый нерв проецируется на кожу в углублении между пяточным (ахиллово) сухожилием и медиальной лодыжкой, на 1 см кзади от нее.
Икроножный нерв проецируется на кожу по линии, идущей от середины расстояния между латеральной лодыжкой и пяточным сухожилием к бугристости V плюсневой кости. Глубокий малоберцовый нерв при переходе на тыл стопы проходит вначале под мышцами поверхностных разгибателей, затем под мышцами глубоких разгибателей и сухожилием мышцы длинного разгибателя большого пальца и делится на ветви: одна направляется к коротким разгибателям пальцев, другая достигает области первого межкостного промежутка. Медиальный тыльный кожный нерв - ветвь поверхностного малоберцового нерва, следует на некотором протяжении фасции голени и направляется к переднемедиальному краю тыла стопы, отдавая веточки к коже медиальной лодыжки, после чего делится на две ветки.
Подкожный нерв является длинной ветвью бедренного нерва. Этот нерв спускается вниз по медиальной поверхности голени до голеностопного сустава, иннервируя кожу этой области.
Анатомических особенностей иннервации пальцев стопы нет, поэтому анатомию и технику обезболивания пальцев стопы можно легко понять по рис. 25.
Техника блокады нервов на уровне голеностопного сустава по Барскому. Для блокады большеберцового нерва (рис.21) инъекцию производят из точки, расположенной на середине расстояния между верхушкой медиальной лодыжки (самой нижней ее точки) и пяточным бугром, причем иглу направляют кнаружи и вперед до самой кости и до получения парестезии. Вводят 5-10 мл анестетика.
Для блокады глубокого малоберцового нерва (рис.22) вкол иглы делают на уровне горизонтальной линии, соединяющей обе лодыжки, в середине и спереди голеностопного сустава. В этом месте хорошо видны и пальпируются под кожей сухожилия передней большеберцовой мышцы и длинного разгибателя большого пальца. Между этими сухожилиями вкалывают иглу перпендикулярно к коже на глубину 0,7-0,8 см, а затем острие иглы необходимо повернуть кнаружи так, чтобы оно оказалось позади сухожилия длинного разгибателя большого пальца, куда и вводят 5-10 мл анестетика.
Для блокады поверхностного малоберцового нерва из той же точки, что и в предыдущем случае, острие иглы направляют в подкожной жировой клетчатке кнаружи, где и производят подкожное введение раствора анестетика. Для этого достаточно 3-5 мл.

Рис. 21. Блокада большеберцового нерва на уровне голеностопного сустава
а - наружные ориентиры; б - схема поперечного среза области блокады: 1 - медиальная лодыжка, 2 - большеберцовый нерв, 3 -пяточное сухожилие, 4 - точка вкола иглы.
Блокаду подкожного нерва производят путем введения анестетиков в подкожную жировую клетчатку в поперечном направлении по передневнутренней поверхности на уровне голеностопного сустава из того же вкола, из которого блокировались обе ветви общего малоберцового нерва. Не вынимая иглы, острие ее повертывают кнутри от вкола, куда и вводят анестетик в поперечном направлении на ширину 3-4 см. Используют 3-5 мл анестетика.
Для блокады икроножного нерва (рис. 23) производят подкожное введение анестетика в поперечном направлении между задним краем латеральной лодыжки и наружным краем пяточного бугра. Используют 5 мл анестетика.


Рис. 22. Блокада малоберцового нерва на уровне голеностопного сустава.
а - наружные ориентиры; б - схема поперечного среза области блокады: 1- малоберцовый нерв, 2 - точка вкола иглы.

Рис. 23. Блокада икроножного нерва на уровне голеностопного сустава.
а - наружные ориентиры: 1 - точка вкола;
2 – пяточное сухожилие; 3 - бугристость V плюсневой кости; 4 - икроножный нерв; б - схема поперечного среза области блокады: 1 - икроножный нерв; 2 - пяточное сухожилие; 3 - точка вкола.
Техника блокады нервов на уровне нижней трети голени по А.Ю. Пащуку (рис. 24). На расстоянии 10-12 см выше верхушки одной из лодыжек делают поперечную инфильтрацию клетчатки раствором анестетика в виде «браслета». У места пересечения его с внутренним краем пяточного сухожилия иглу вкалывают на глубину 3-4 см в направлении малоберцовой кости и вводят 5-7 мл анестетика, чем блокируют большеберцовый нерв. Место вкола иглы для блокады глубокого малоберцового нерва определяется в точке пересечения «браслета» с наружным краем сухожилия передней большеберцовой мышцы. Иглу вводят перпендикулярно к оси голени в направлении межкостной перепонки голени. Вводят 5-7 мл раствора анестетика. Всего для анестезии расходуют 30-40 мл анестетика.
Показания. Блокада нервов на уровне голеностопного сустава наиболее показана для небольших операций, производимых в поликлинических условиях, а также для послеоперационного обезболивания.
Опасности. Опасности введения анестетика в сосудистое русло и повреждения нервов минимальны.

Рис. 24. Блокада нервов на уровне нижней трети голени по А.Ю. Пащуку.
а - наружные ориентиры для определения точки вкола иглы: 1 - большеберцовый нерв, 2 - внутренний край пяточного сухожилия, 3 - точка вкола; б - схема блокады большеберцового нерва на поперечном срезе: 1 - большеберцовый нерв, 2 - пяточное (ахиллово) сухожилие, 3 - точка вкола иглы; в - наружные ориентиры малоберцового нерва: 1 - малоберцовый нерв, 2 - наружный край сухожилия передней большеберцовой мышцы, 3 - точка вкола; г -схема блокады малоберцового нерва на поперечном срезе: 1 -малоберцовый нерв, 2 - наружный край сухожилия передней большеберцовой мышцы, 3 - точка вкола иглы.

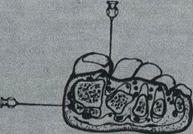
Рис. 25. Блокада пальцевых нервов стопы.
а - блокада пальцевых нервов стопы по В.А. Шаак и Л.А. Андрееву; б - схема блокады пальцевых нервов стопы на поперечном срезе.
12. Блокада межреберных нервов
Анатомические особенности зоны блокады. Каждый межреберный нерв (передняя ветвь грудных нервов), располагаясь всоответствующем межреберье, у своего начала лежит кнутри от наружной межреберной мышцы. Будучи прикрыт внутригрудной и фасцией и париетальной плеврой, за исключением подреберного нерва, который следует не в межреберье, а под XII ребром и располагается кнутри от квадратной мышцы поясницы. Далее, каждый межреберный нерв проходит между межреберными мышцами, приближаясь к борозде ребра в сопровождении лежащих выше нерва межреберных артерий и вены.
Техника блокады (рис. 26). Больной располагается на здоровом боку. Определяют место наибольшей болезненности или крепитации отломков. Блокаду можно производить, чуть отступя от места повреждения по направлению к позвоночнику. Иглу со шприцем вводят в направлении ребра, достигнув которого перемещают иглу к нижнему краю его к задней поверхности. Анестетик вводят на всем протяжении прохождения иглы, а основной объем - 5-10 мл анестетика вводят у нижнего края ребра.
При множественных переломах ребер блокаду проводят соответственно каждому поврежденному ребру, равномерно распределяя анестетик.
Показания. Переломы ребер, межреберная невралгия.
Опасности. Не исключено повреждение межреберных сосудов и в и сосудистое введение анестетика. При нарушении техники возможно повреждение плевры.
13. Паравертебральная блокада
Анатомические особенности зоны блокады. Каждый грудной спинномозговой нерв, выйдя из межпозвоночного отверстия, дает ветви к оболочкам спинного мозга, к симпатическому стволу, задние ветви, заканчивающиеся в коже спины, и передние ветви - межреберные нервы.
Поясничные, крестцовые и копчиковые нервы, как и все вышележащие спинномозговые нервы, отдают менингеальные, соединительные, передние и задние ветви. Передние ветви поясничных, крестцовых и копчиковых спинномозговых нервов образуют одно общее пояснично-крестцовое сплетение. При выполнении паравертебральной блокады необходимо учитывать анатомические особенности величины позвонков. Так, ширина позвонков увеличивается к поясничной области, изменяется расстояние от средней линии до поперечных отростков, расширяются пространствамежду поперечными отростками.


Рис. 26. Блокада межреберных нервов.
А - схема техники выполнения блокады; б - схема продольного среза области блокады; в - схема поперечного среза области блокады.
Техника паравертебральной блокады по В. А. Шаак и Л.А. Андрееву (рис.27). Больного укладывают на здоровый бок, нащупывают остистый отросток и отмечают его. На расстоянии 3 см от средней линии (при блокаде поясничного отдела это расстояние может быть увеличено до 4-5 см) производят вкол иглы. В верхнем отделе позвоночника глубина залегания нерва равна 3 см, а в нижних - 4-6 см. До поперечного отростка игла идет в сагитальном направлении, у нижнего края кости иглу отклоняют в медиальную сторону так, что наружная часть ее отходит кнаружи от средней линии на 20°, после чего иглу продвигают еще на 1-1,5 см и производят инъекцию анестетика - 15-20 мл 0,5% раствора новокаина.
При блокаде в области грудных позвонков ориентируются в основном по реберному углу, в поясничной области - по остистым отросткам.
Положение больного может быть и сидя с наклоном вперед. Обычно блокаду производят с одной или двух сторон на протяжении нескольких позвонков. Число блокированных позвонков должно быть на 1-2 сегмента кверху и книзу превышать число сломанных ребер или перекрывать зону повреждения при травме мягких
тканей.
Показания. Блокаду применяют при травме грудной клетки, как при переломе ребер, так и повреждении мягких тканей, особенно при сдавлениях, а также при остеохондрозе позвоночника и сегментарной невралгии.
Опасности. В результате нарушения техники блокады могут встречаться: пункции сосудов, повреждения иглой плевры и даже поясничная пункция.

а

Рис. 27. Паравертебральная блокада
а-положение больного;
б-внутренние ориентиры и точки блокады
14. Загрудинная блокада
Анатомические особенности зоны блокады. Загрудинная блокада - это блокада нервов переднего средостения. В переднем средостении располагаются оба диафрагмальных нерва. Правый проходит междуподключичными артерией и веной, далее идет вниз между плеврой средостения и наружной поверхностью нижней полой вены, а затем - между плеврой и перикардом.
Левый диафрагмальный нерв располагается впереди дуги аорты. Далее он идет к левой поверхности перикарда, располагаясь между ним и плеврой средостения.
Грудная часть трахеи расположена по средней линии и проецируется на рукоятку грудины. Бифуркация трахеи соответствует Th5 –Th6 и уровню прикрепления II ребра к грудине. В переднем средостении располагаются также вилочковая железа, которая со временем атрофируется, такие крупные сосуды, как плечеголовные вены и восходящая часть аорты, легочные артерии, вены, лимфатические узлы и, наконец, перикард и сердце.
Блокада загрудинного пространства захватывает нервные сплетения дуги аорты, зону нервных сплетений бифуркации трахеи, верхнегрудной отдел обоих блуждающих стволов и ветви симпатических узлов, идущих к сердцу, а также высокочувствительные нервные рецепторы перикарда и эпикарда.
Как видно, это зона блокады наиболее сложная в планезначимости анатомических образований, проходящих в ней.
Техника загрудинной блокады по В. И. Казанскому (рис.28). Больной лежит на спине, под плечи подкладывают валик, голову откидывают назад. Через яремную ямку производят прокол кожи и подкожной жировой клетчатки и вводят новокаин, чтобы образовался небольшой желвак, затем концом иглы нащупывают задний край рукоятки грудины и тотчас же позади нее в грудную полость вводят 10 мл раствора новокаина. С помощью этого приема расширяется промежуток между задней стенкой грудины и сосудами переднего средостения. Иглу шприца извлекают и вместо нее вводят иглу длиной до 15-18 см с загнутым концом. Игла свободно входит в переднее средостение, причем конец ее должен скользить по задней стенке грудины и проникнуть вплоть до дуги аорты, которая ясно ощущается как плотная ткань и пульсация которой передается на иглу. В область дуги аорты вводят 40-60 мл 0,5% раствора новокаина. Затем иглу отклоняют на 1 см к шее больного, при этом конец ее проникает в верхний заворот перикарда, куда и вводят 10-20 мл раствора новокаина.
Показания. Блокада нервов загрудинного пространства показана как мера профилактики и борьбы с шоком при повреждениях грудной клетки. Загрудинные блокады могут выполняться при функциональных нарушениях коронарного кровообращения, при коронарном ангионеврозе, протекающем с явлениями кардиалгии, а также при коронарном атеросклерозе с выраженным коронарным ангионеврозом и при стенокардии покоя и напряжения.
Опасности. Блокаду необходимо выполнять в условиях стационара высококвалифицированным специалистом. При отклонении иглы от средней линии анестетик может быть введен в плевральную полость. Кроме того, может быть проколот сосуд и анестетик тогда попадает в сосудистое русло.

|
а

|
Рис. 28. Загрудинная блокада по В. И. Казанскому
А - положение больного; б - схема продольного среза области блокады
Дата публикования: 2014-11-02; Прочитано: 7025 | Нарушение авторского права страницы | Мы поможем в написании вашей работы!
