 |
Главная Случайная страница Контакты | Мы поможем в написании вашей работы! | |
ВВЕДЕНИЕ 16 страница. 23.26. У чому сутність дослідів Старлінга, присвячених вивченню патогенезу набряків?
|
|
23.26. У чому сутність дослідів Старлінга, присвячених вивченню патогенезу набряків?
Е. Старлінг (1896) у дослідах на жабах вивчав роль онкотичного тиску в розвитку набряків. Він показав, що при пер-фузії жаби фізіологічним розчином, що не містить білка, відбувається швидкий перехід рідини з суцин у тканину, внаслідок чого вода затримується в організмі й маса тварини зростає. Якщо потім перемкнути систему на перфузію сироваткою крові, то буде спостерігатися зворотний процес - рідина виходить із тканин у кровоносні судини й маса жаби поступово віднов-
люється до вихідного рівня. Дегідратація тканин відбувається значно повільніше, ніж розвиток набряків. Це пояснюється тим, що вода, яка надійшла в тканину, легко зв'язується із тканинними колоїдами й набагато важче переходить знову у вільний стан.
23.27. Що є причиною розвитку внутрішньоклітинної гіпергідрії? Чим вона виявляє себе на рівні організму?
Основною причиною внутрішньоклітинної гіпергідрії є зменшення осмотичного тиску позаклітинної рідини, пов'язане з розвитком гіпоштріємії (див. запит. 23.30). У цих умовах вода за законами осмосу переходить з міжклітинного простору в клітини - з'являються ознаки генералізованого набряку клітин.
Клінічно виникають явища водного отруєння, серед яких на перший план виступає набряк мозку, що виявляється сильним головним болем, нудотою, блювотою, судомами.
23.28. Які механізми можуть лежати в основі розвитку набряку клітини при її ушкодженні? Яке патогенетичне значення даного явища?
Серед механізмів розвитку набряку клітини основне значення мають:
1) розпад внутрішньоклітинних структур, білків, унаслідок чого вивільняються зв'язані з ними катіони (в основному іони калію) і збільшується внутрішньоклітинний осмотичний і онкотичний тиск;
2) порушення проникності клітинної мембрани, у результаті чого іони натрію й хлору надходять у клітину й збільшують осмотичний тиск цитоплазми;
3) порушення функціонування натрій-калієвих насосів, що призводить до накопичення іонів натрію в клітині.
Набряк клітини посилює процеси її ушкодження. Це пов'язане з тим, що:
а) збільшується проникність клітинних мембран унаслідок їх осмотичного розтягування;
б) можливе явище електричного "пробою" плазматичної мембрани збудливих клітин;
в) відбувається механічний розрив мембран при їх розтягуванні.
23.29. Назвіть причини гіпернатріємп, захисно-компенсаторні реакції, що виникають при цьому, і патогенетичне значення даного порушення.
Залежно від причин розвитку розрізняють первинну і вторинну гіпернатріємію.
Первинна гіпернатріємія (абсолютне збільшення іонів натрію в організмі) може виникати або в результаті збільшення надходження натрію в організм (приймання великої кількості хлориду натрію, введення його гіпертонічного розчину), або внаслідок зменшення виведення натрію з організму (первинний і вторинний гіпераль-достеронізм, ниркова недостатність).
Вторинна (відносна) гіпернатріємія — це збільшення вмісту іонів натрію в крові й міжклітинній рідині внаслідок втрати води організмом. При цьому загальний вміст натрію в організмі може не змінюватися, а іноді навіть зменшується. Такий стан виникає при гіпервентиляції, проносах, підвищеному потовиділенні, нецукро-вому діабеті.
У результаті гіпернатріємії підвищується осмотичний тиск позаклітинної рідини, збуджуються центральні й периферичні осморецептори, збільшується надходження в кров антидіуретичного гормону. Останній посилює реабсорбцію води в нирках, у результаті чого збільшується об'єм позаклітинної рідини і зменшується її осмотичний тиск.
Основним наслідком гіпернатріємії є розвиток внутрішньоклітинного зневоднення (див. запит. 23.13, 23.14).
23.30. Назвіть причини гіпонатріємії, захисно-компенсаторні реакції, що виникають при цьому, і патогенетичне значення даного порушення.
Первинна (абсолютна) гіпонатріємія розвивається в результаті зменшення надходження натрію в організм (безсольова дієта, анорексія) або внаслідок збільшення виведення натрію з організму нирками (гіпофункція кори надниркових залоз, ниркова недостатність).
Причиною вторинної (відносної) гіпонатріємії є. надмірне надходження в організм води або її затримка - гіпонатріємія внаслідок розведення.
Зменшення концентрації іонів натрію в позаклітинній рідині викликає, з одного боку, посилення секреції альдостерону через ренін-ангіотензинний механізм, з другого - зменшення надходження в кров антидіуретичного гормону, оскільки зменшується імпульсація від осморецепторів. Наслідком цього є посилення реабсорбції іонів натрію й пригнічення реабсорбції води в нирках — осмотичний тиск позаклітинної рідини відновлюється.
Патогенетичне значення гіпонатріємії полягає в розвитку генералізованого набряку клітин (див. запит. 23.27).
23.31. Назвіть причини гіперкаліємії, захисно-компенсаторні реакції, що виникають при цьому, і патогенетичне значення даного порушення.
Гіперкаліємією називають збільшення вмісту іонів калію в плазмі крові понад 5,5 ммоль/л.
Причинами її розвитку можуть бути:
1) надмірне надходження калію в організм;
2) перехід іонів калію із внутрішньоклітинного в позаклітинний простір при масивному ушкодженні клітин, при збільшенні інтенсивності катаболічних процесів і ацидозі;
3) порушення виведення калію з організму (оліго- і анурія, недостатність функції кори надниркових залоз).
Збільшення концентрації іонів калію в крові безпосередньо активує клітини клу-бочкової зони кори надниркових залоз і викликає посилення секреції альдостерону. Останній збільшує секрецію іонів калію в ниркових нефронах і в такий спосіб відновлює їх концентрацію в крові.
Наслідками гіперкаліємії є:
1) порушення діяльності збудливих тканин (нервової і м'язової), у результаті чого розвиваються розлади функції ЦНС, серцево-судинної системи, скелетної мускулатури, гладких м'язів травного каналу;
2) розвиток негазового ацидозу (див. розд. 25).
23.32. Назвіть причини гіпокаліємії, захисно-компенсаторні реакції, що виникають при цьому, і патогенетичне значення даного порушення.
Гіпокшііємія — це зменшення концентрації іонів калію в плазмі крові нижче 3,5 ммоль/л.
Причинами її розвитку можуть бути:
1) недостатнє надходження калію в організм з їжею (тривале використання дієти, що не містить продуктів рослинного походження);
2) посилений перехід іонів калію з позаклітинного простору в клітини, що буває при посиленні анаболічних процесів і алкалозі;
3) втрата калію організмом (поліурія, гіперальдостеронізм, тривале використання сечогінних засобів).
При гіпокаліємії розвивається гіперполяризація мембран секреторних клітин і у зв'язку з цим зменшується секреція альдостерону корою надниркових залоз. Це викликає зменшення секреції іонів калію клітинами ниркового епітелію.
Патогенетичне значення гіпокаліємії полягає в тому, що:
а) збільшується поріг збудливості клітин і, як наслідок, з'являються загальна слабкість, метеоризм, гіпотонія скелетних м'язів, зменшується шкірна чутливість;
б) розвивається гіпокаліємічний алкалоз (див. розд. 25).
23.33. Назвіть причини й основні прояви порушень обміну магнію в організмі.
Магній є одним з найважливіших внутрішньоклітинних катіонів. Його концентрація в клітинах у 3—10 разів перевищує його вміст у позаклітинному середовищі. Він є активатором багатьох ферментативних процесів (реакцій фосфорного обміну, гліколізу; ряду етапів синтезу білків і жирових кислот; розпаду нуклеїнових кислот та ін.). У більшості реакцій, у яких бере участь АТФ, обов'язковим є утворення комплексів АТФ з іонами магнію.
Причинами збільшення вмісту магнію в організмі можуть бути: ураження нирок з порушенням їх видільної функції (уремія), отруєння сполуками магнію. При цьому розвивається гіпермагніємія (збільшення концентрації магнію в плазмі крові понад 1 ммоль/л), що виявляє себе пригніченням центральної нервової системи: розвивається депресія і сон (магнезіальний наркоз), відбувається гальмування функцій дихального центру.
До зменшення вмісту магнію в організмі можуть спричинятися: порушення всмоктування цього елемента в кишках (нестримна блювота, проноси, панкреатит); парентеральне введення великих кількостей рідини, що не містить магнію; порушення функції ендокринних залоз (тиреотоксикоз, гіперпаратиреоз, первинний гіпераль-
достеронізм); ураження печінки (хронічний алкоголізм, цироз). Зазначені причини можуть викликати розвиток гіпомагніємії (зменшення концентрації магнію в плазмі крові нижче 0,75 ммоль/л), яка виявляє себе:
а) тетанією (нападами судом), перебіг якої значно важчий, ніж при гіпокальціємії;
б) появою трофічних виразок на шкірі;
в) погіршенням засвоєння їжі, що викликає порушення процесів росту;
г) зниженням температури тіла;
ґ) поширеним кальцинозом тканин, який у першу чергу розвивається в кровоносних судинах, нирках, хрящовій тканині. При цьому вміст кальцію в організмі не міняється.
24. Порушений фосфорно-кальцієвого обміну
24.1. Які гормони здійснюють регуляцію фосфорно-кальцієвого обміну в організмі?
Паратирин (паратгормон), кальцитонін, гормонально активна форма вітаміну D.
24.2. Як відбувається утворення гормонально активної форми вітаміну D?
В організмі існує два джерела вітаміну D:
1) утворення вітаміну D3 (холекальциферолу) у шкірі з 7-дегідрохолестеролу під дією ультрафіолетового випромінювання;
2) надходження в організм вітаміну D2 (ергокальциферолу) у складі харчових продуктів.
У печінці під впливом ферменту 25-гідроксилази утворюється транспортна форма вітаміну — 25-оксивітамін D. Ця форма спочатку в складі жовчі виділяється у дванадцятипалу кишку, а потім разом з жовчними кислотами знову всмоктується в кров у тонкій кишці.
У нирках під дією ферменту la-гідроксилази утворюється гормонально-активна форма вітаміну D - 1,25-(ОН)2-вітамін D. Крім того, можливе утворення і неактивної форми - 24,25-(ОН)2-вітаміну D.
Яка з цих форм утворюється переважно, залежить від концентрації іонів кальцію в плазмі крові. При гіпокальціємії з'являється в основному 1,25-(ОН)2-вітамін D і гальмується утворення 24,25-(ОН)2-вітаміну D; при гіперкальціємії - навпаки.
24.3. Назвіть основні біологічні ефекти гормонально активної форми вітаміну D.
Основний біологічний ефект 1,25-(ОН)2-вітаміну D- збільшення всмоктування кальцію її фосфатів у тонкій кишці. Діючи на епітеліальні клітини слизової кишки, 1,25-(ОН)2-вітамін D, як і інші стероїдні гормони, проникає через плазматичну мембрану в цитоплазму ентероцитів, а потім у комплексі з внутрішньоклітинним білком-рецептором у їхнє ядро. У ядрі відбувається активація транскрипції генів, що кодують структуру функціонально важливих білків: кальбідину (білка, що зв'язує Са) і білків кальцієвих насосів, зокрема, Са-АТФ-ази.
Кальбідин вмонтовується в плазматичну мембрану апікальної частини ентероцитів і забезпечує полегшену дифузію іонів кальцію із просвіту кишок у цитоплазму клітин кишкового епітелію. Кальцієві насоси здійснюють активний транспорт іонів кальцію із цитоплазми ентероцитів через плазматичну мембрану базальної частини клітин в інтерстицій і кров.
Другою "мішенню" для 1,25-(ОН)2-вітаміну D є кісткова тканина, де цей гормон, впливаючи на остеобласти, гальмує синтез колагену, а діючи на остеокласти, стимулює резорбцію кістки.
У кінцевому підсумку дія 1,25-(ОН)2-вітаміну D виявляється збільшенням концентрації іонів кальцію в плазмі крові.
Неактивна форма вітаміну D - 24,25-(ОН)2-вітамін D гальмує секрецію парати-рину прищитоподібними залозами й посилює інактивацію стероїдів у печінці, у тому числі й вітаміну D.
24.4. Які фактори стимулюють і гальмують секрецію паратирину прищитоподібними залозами?
Секрецію napamupuny стимулює зменшення концентрації іонів кальцію в плазмі крові, а гальмує - збільшення вмісту цих іонів у плазмі й 24,25-(ОН)2-вітамін D.
24.5. Назвіть основні біологічні ефекти паратирину.
1. Дія на кісткову тканину - активація функції остеокластів.
Під впливом паратирину відбувається вивільнення остеокластами лізосомних ферментів, які розщеплюють органічну матрицю кісткової тканини. Крім того, остеокласти починають продукувати великі кількості цитрату, що сприяє вимиванню кальцію з кристалів оксіапатиту.
Результатом зазначених ефектів є збільшення концентрації іонів кальцію в крові, з одного боку, і демінералізація, резорбція кісткової тканини, з другого.
2. Пригнічення реабсорбції фосфату в нирках.
3. Активація перетворення в нирках вітаміну D у гормонально активну форму — 1,25-(ОН)2-вітамінВ.
24.6. Які фактори стимулюють і гальмують секрецію кальцитоніну?
Кальцитонін синтезується в парафолікулярних (С-клітинах) щитоподібної залози. Крім того, виявлено клітини, здатні секретувати цей гормон, у вилочковій і при-щитоподібних залозах.
Секрецію кальцитоніну стимулює збільшення концентрації іонів кальцію в плазмі крові й деякі гастроінтестинальні гормони (особливо гастрин). Гальмування відбувається при зменшенні вмісту іонів кальцію в крові.
24.7. Назвіть основні біологічні ефекти кальцитоніну.
1. Кальцитонін перешкоджає резорбції кісткової тканини, пригнічуючи діяльність остеокластів. Це виявляється зменшенням концентрації іонів кальцію в плазмі крові.
2. Гальмує секрецію гастрину. Фізіологічне значення цього ефекту ще не встановлено.
24.8. Що може бути причиною розвитку гіпокальціємічних станів?
Причиною зменшення концентрації іонів кальцію в плазмі крові — гіпокальціємії можуть бути такі фактори (рис. 85).

Рис. 85. Причини розвитку гіпокальціємічних станів
1. Зменшення надходження кальцію з тонкої кишки в кров:
а) зменшення вмісту кальцію в продуктах харчування;
б) порушення співвідношення кальцій/фосфор у харчових продуктах;
в) утворення в кишках нерозчинних кальцієвих сполук (наприклад, з фітовою, інозитфосфорною кислотами, що містяться в продуктах зі злаків);
г) порушення всмоктування кальцію при ураженнях тонкої кишки (ентерити); ґ) гіповітаміноз D.
2. Втрата іонізованого кальцію організмом:
а) із сечею при порушеннях процесів реабсорбції;
б) при вагітності — втрати, пов'язані з формуванням скелета плода.
3. Порушення мобілізації кальцію з кісткової тканини:
а) гіпопаратиреоз;
б) пухлини С-клітин щитоподібної залози, що продукують кальцитонін.
4. Мінералізація м 'яких тканин:
а) гіперфосфатемія;
б) алкалоз.
5. Перехід кальцію плазми крові з іонізованої форми в неіонізовану — у комплекси з білками й органічними кислотами:
а) отруєння щавлевою кислотою, переливання цитратної крові; *б) збільшення концентрації сироваткових білків; в) алкалоз.
24.9. Які захисно-компенсаторні реакції і власне патологічні зміни виникають при гіпокальціємії?
Захисно-компенсаторні реакції в цих умовах спрямовані на збільшення концентрації іонів кальцію в плазмі крові. До них належать:
1) збільшення секреції паратирину;
2) збільшення утворення в нирках 1,25-(ОН)2-вітаміну D;
3) зменшення секреції кальцитоніну. Завдяки цим реакціям збільшується всмоктування кальцію й фосфору в кишках, зростає їхній перехід з костей у кров.
Власне патологічними змінами є:
1) порушення костей скелета - розвиток рахіту у дітей і остеомаляції у дорослих;
2) синдром підвищеної нервово-м'язової збудливості — тетанія.
24.10. Що таке тетанія? Коли вона виникає?
Tema/іія — це синдром підвищеної нервово-м'язової збудливості, що виявляється
розвитком тонічних судом. Виникає при гіпокальціємії.
При зменшенні концентрації іонів кальцію в крові критичний потенціал деполяризації збудливих клітин наближається до рівня потенціалу спокою, а отже, зменшується поріг збудливості. Тому ті подразники, які в нормі є підпорогови-ми, при гіпокальціємії викликають розвиток тонічних скорочень скелетних м'язів.
Особливо небезпечне скорочення дихальних м'язів і м'язів гортані, оскільки можлива периферична зупинка дихання.
24.11. Що таке рахіт? Які виділяють патогенетичні варіанти цього захворювання?
Рахіт — це хвороба дитячого віку, основний прояв якої — порушення формування кісткового скелета внаслідок порушення утворення оксіа-патиту.
Оскільки основними складовими частинами оксіапатиту є кальцій і фосфат, то порушення утворення цього мінералу може бути пов'язане

Рис. 86. Причини кальципенічного рахіту. УФВ —ультрафіолетове випромінювання; ТК — травний канал
як з первинною недостатністю кальцію, так і з недостатністю фосфату. Тому виділяють два патогенетичних варіанти рахіту: кальципенічний і фосфопенічний.
24.12. Які чинники можуть бути причиною розвитку кальципенічного рахіту?
Основною причиною виникнення даного різновиду рахіту є порушення регуляції фосфорно-кальцієвого обміну вітаміном D.
До цього можуть спричинятися такі фактори (рис. 86).
1. Порушення утворення вітаміну D у шкірі:
а) недостатня інтенсивність ультрафіолетового випромінювання (осінньо-зимовий період, північні широти; забруднення повітря в індустріальних містах);
б) недостатнє перебування дітей на повітрі або перебування на повітрі в одязі, що затримує ультрафіолетове випромінювання;
в) пігментація шкіри.
2. Недостатнє надходження вітаміну D з їжею.
3. Порушення перетворення вітаміну D у печінці в його транспортну форму:
а) набуті порушення діяльності печінки;
б) спадково обумовлений дефіцит ферменту 25-гідроксилази.
4. Порушення зворотного надходження транспортної форми вітаміну D з тонкої кишки в кров.
5. Порушення утворення гормонально активної форми вітаміну D — 1,25-(ОН)2-ві-таміну D у нирках:
а) хронічна ниркова недостатність;
б) спадково обумовлений дефіцит ферменту Іа-гідроксилази.
6. Нечутливість клітин-мішеней до дії гормонально активної форми вітаміну D -генетично обумовлений дефіцит рецепторів до 1,25-(ОН) - вітаміну D.
24.13, Поясніть механізми розвитку основних проявів кальципенічного рахіту.
Порушення регуляції фосфорно-кальцієвого обміну вітаміном D первинно спричиняються до розладів усмоктування кальцію і фосфату у тонкій кишці. У результаті розвивається гіпокальціємія (рис. 87).
Зменшення концентрації іонів кальцію у плазмі крові стимулює секрецію пара-тирину. Останній, активуючи функцію остеобластів, зумовлює перехід іонів кальцію і фосфату із кісткової тканини в кров. Ця реакція, будучи по своїй суті захисно-компенсаторною, поновлює вміст кальцію в крові, однак організм розплачується за це демінералізацією кісток і порушенням окостеніння хрящової тканини. Кістки деформуються, і виникають характерні клінічні ознаки рахіту.
Гіпокальціємія, крім того, є причиною цілого ряду порушень центральної нервової системи: дитина стає лякливою, капризує; порушується сон, з'являється пітливість. Розвивається спазмофілія - напади рахітичної тетанії.

Рис. 87. Патогенез кальципенічного рахіту
і
24.14. Які фактори можуть бути причиною розвитку фосфопенічното рахіту?
Основна причина фосфопенічного рахіту - порушення реабсорбції фосфату в нирках. Найчастіше це спадково обумовлені захворювання:
1) гіпофосфатемічний вітамін D-резистентний рахіт - фосфат-діабет (хвороба зчеплена з Х-хромосомою, однак успадковується домінантно);
2) аутосомно-домінантний гіпофосфатемічний рахіт;
3) синдром Фанконі - складні порушення функції проксимальних звивистих каналь-ців ниркових нефронів.
Перелічені спадкові хвороби характеризуються порушенням реабсорбції фосфату в канальцях нирок.
24.15. Поясніть патогенез основних проявів фосфопенічного рахіту.
Генетично обумовлений дефект ферментів і транспортних білків призводить до порушення реабсорбції фосфату в ниркових канальцях, унаслідок чого розвивається гіпофосфатемія. Добуток концентрації іонів кальцію на концентрацію іонів фосфату в плазмі крові зменшується. Це має два наслідки: 1) вихід кальцію й фосфату з кісток у кров - демінералізація і 2) порушення утворення оксіапатиту в хрящовій тканині - порушення окостеніння хрящів. Усе це, в кінцевому підсумку, призводить до деформації кісток скелета — розвиваються клінічні ознаки рахіту.
24.16. Що може бути причиною розвитку п'перкальціємічних станів?
Збільшення концентрації іонів кальцію в плазмі крові — гіперкальціємія може бути обумовлена такими групами факторів (рис. 88).

Рис. 88. Причини розвитку гіперкальціємічних станів
I. Посилене надходження кальцію з тонкої кишки в кров:
а) надмірний вміст кальцію в продуктах харчування;
б) посилене всмоктування кальцію в кишках, що буває найчастіше при гіпервітамінозі D.
II. Зменшення виведення кальцію з організму:
а) набуті порушення — хронічна ниркова недостатність;
б) спадкові порушення - сімейна гіпокальціурична гіперкальціємія.
III. Посилене надходження кальцію в кров з кісткової тканини:
а) гіперпаратиреоз;
б) злоякісні пухлини з метастазами в кісткову тканину;
в) множинні переломи кісток.
IV. Порушення відкладення кальцію в кісткову тканину, що спостерігається при гі-пофосфатемії.
24.17. Які захисно-компенсаторні реакції і власне патологічні зміни виникають при гіперкальціємії?
Захисно-компенсаторні реакції в цих умовах спрямовані на зменшення вмісту іонів кальцію в крові. До них відносять:
1) зменшення секреції паратирину;
2) зменшення утворення в нирках 1,25-(ОН)2-вітаміну D і збільшення утворення 24,25-(ОН)2-вітаміну D;
3) збільшення секреції кальцитоніну.
Власне патологічні зміни:
1) кальцієве ушкодження клітин (див. розд. 11);
2) кальцифікація м'яких тканин — звапніння;
3) зменшення збудливості збудливих тканин;
4) утворення кальцієвих каменів у нирках;
5) посилення шлункової секреції з утворенням пептичних виразок у шлунку;
6) розвиток артеріальної гіпертензії.
24.18. Як відбувається кальцифікація м'яких тканин?
У цьому процесі виділяють дві фази.
Перша фаза — ініціація утворення кристалів оксіапатиту. В її основі лежать два фізико-хімічних механізми: осадження й епітаксія. Осадження відбувається при локальному збільшенні концентрації кальцію й фосфату вище певного критичного значення. Епітаксія - це механізм утворення оксіапатиту на органічній матриці, кристалічна структура якої подібна до такої оксіапатиту. Функцію органічної матриці у тканинах можуть виконувати колаген і еластин.
Друга фаза —ріст кристалів оксіапатиту. Цей процес підпорядкований фізико-хімічним закономірностям. На його інтенсивність впливає рН середовища. У кислому середовищі ріст кристалів уповільнюється, у лужному - прискорюється.
24.19. Які причини можуть викликати розвиток гіпо- і гіперфосфатемії? Які зміни в організмі виникають при цьому?
Зменшення концентрації фосфатів у крові — гіпофосфшпемія - може бути обумовлене двома групами причин:
а) зменшенням надходження неорганічного фосфору в організм (голодування, синдром мальабсорбції, гіповітаміноз D);
б) посиленим виведенням фосфатів нирками (гіперпаратиреоз, фосфат-діабет, синдром Фанконі).
Зменшення неорганічного фосфору в організмі призводить до численних порушень, в основі яких— розлади окисного фосфорування в клітинах, зменшення утворення 2,3-дифосфогліцерату в еритроцитах, у результаті чого відбувається зсув кривої дисоціації оксигемоглобіну вліво й розвивається гіпоксія. При цьому виникають порушення в системі травлення (диспепсичні явища, анорексія), системі крові (гемолітична анемія, лейко- і тромбоцитопенія), нервовій системі (парестезії, атаксія, сплутаність свідомості, у важких випадках — кома), опорно-руховому апараті (остеомаляція, міопатія, фосфопенічний рахіт у дітей).
Причинами збільшення вмісту фосфатів у плазмі крові — гіперфосфатемії— можуть бути такі фактори:
а) посилене надходження фосфатів із клітин і тканин організму в кров (важке фізичне навантаження, гемоліз еритроцитів, лейкози, метастази й первинні злоякісні пухлини кісток);
б) порушення виведення фосфатів нирками (гіпопаратиреоз, недостатність нирок).
При гіперфосфатемії створюються сприятливі фізико-хімічні умови для утворення оксіапатиту в м'яких тканинах - розвивається їх кальцифікація.
25. Порушення кислотно-основного стану
25.1. Які буферні системи беруть участь у підтриманні кислотно-основного гомеостазу?
1. Гідрокарбонашна буферна система. її компонентами є вугільна кислота Н2СО. і гідрокарбонат натрію NaHC03 у співвідношенні 1:20. Підтримує сталість рН у плазмі крові й міжклітинній рідині.
2. Фосфатна буферна система. Представлена кислою (NaH2P04) і основною (Na,HP04) натрієвими солями фосфорної кислоти у співвідношенні 1:4. Бере участь у регуляції кислотно-основного стану в нирках та інших тканинах.
3. Гемоглобіновий буфер. Він представлений відновленим гемоглобіном і калієвою сіллю окисненого гемоглобіну. Діє в еритроцитах, попереджаючи зміни рН унаслідок постійного надходження із тканин вуглекислого газу.
4. Білковий буфер. Забезпечує підтримку сталості внутрішньоклітинного рН.
25.2. Яку участь бере система зовнішнього дихання в регуляції кислотно-основного стану?
Система зовнішнього дихання забезпечує сталість напруги вуглекислого газу в артеріальній крові.
При збільшенні рСО,, (гіперкапнія) стимулюється дихальний центр, розвивається гіпервентиляція й надлишок С02 виводиться з організму з видихуваним повітрям.
При зменшенні рС02 (гіпокапнія), навпаки, відбувається пригнічення дихального центру, розвивається гіповентиляція й CO, затримується в організмі.
25.3. Які процеси в нирках беруть участь у регуляції кислотно-основного стану?
1. Ацидогенез — утворення і секреція у просвіт ниркових канальців іонів водню. Відбувається у проксимальних і дистальних звивистих канальцях нефронів (рис. 89).
2. Амоніогепез - утворення і секреція в просвіт канальців аміаку. Цей процес попереджає зменшення рН сечі нижче 4,5 і пов'язане з цим ушкодження клітин ка-нальцевого епітелію (рис. 90).
3. Реабсорбція гідрокарбонату. Здійснюється в проксимальних звивистих канальцях нефронів при участі процесів ацидогснезу (рис. 91).

Рис. 89. Схема ацидогенезу в нирках

Рис. 90. Схема амоніогенезу в нирках

Рис. 91. Механізми реабсорбції гідрокарбонату в нирках
25.4. У чому полягає основна функціональна відмінність процесів ацидогенезу, що відбуваються в проксимальних і дистальних звивистих канальцях ниркових нефронів?
У проксимальних звивистих канальцях ацидогенез забезпечує реабсорбцію гідрокарбонату. Тут виявляється така залежність: що вищий рС02 артеріальної крові^ то вища інтенсивність ацидогенезу, то більша кількість гідрокарбонату може бути реабсорбована, і навпаки (рис. 92).
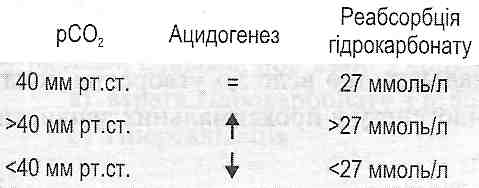
Рис. 92. Зв'язок міжрС02, ацидогенезом і реабсорбцією гідрокарбонату в нирках
Ацидогенез у дистальних звивистих канальцях забезпечує підкислення сечі, тобто її ацидифікацію. При цьому відбувається відтитровування гідрокарбонату плазми крові, завдяки чому зберігається її лужний резерв.
25.5. Назвіть основні форми порушень кислотно-основного стану.
Існує два типи порушень: ацидоз і алкалоз.
Ацидоз— це зміщення кислотно-основної рівноваги в кислий бік, алкалоз- у лужний.
Ацидози й алкалози можуть бути компенсованими, коли завдяки буферним системам і фізіологічним механізмам компенсації рН крові не виходить за межі фізіологічних коливань, і декомпенсованими, коли рН крові виходить за межі норми.
Дата публикования: 2014-11-04; Прочитано: 1636 | Нарушение авторского права страницы | Мы поможем в написании вашей работы!
