 |
Главная Случайная страница Контакты | Мы поможем в написании вашей работы! | |
ВВЕДЕНИЕ 15 страница
|
|
2. Отрути й специфічні інгібітори мультиферментних комплексів, що забезпечують ] процеси транскрипції, трансляції й посттрансляційної модифікації білків.
3. Дефіцит незамінних амінокислот.
4. Дефіцит АТФ.
5. Порушення утворення транспортних і рибосомної РНК, білків рибосом.
22.4. Порушення яких етапів можуть спричиняти розлади біосинтезу білків у клітинах?
I. Порушення транскрипції- утворення інформаційної РНК на матриці ДНК.
II. Порушення трансляції— синтезу поліпептидних ланцюгів з амінокислот.
III. Порушення посттрансляційної модифікації білків — формування їхньої третин-; ної й четвертинної структур.
22.5. Які зміни білкового складу крові можуть виникати в умовах патології?
I. Гіпопротеїнемія - зменшення вмісту білків у плазмі крові. Виникає головним чином за рахунок зниження кількості альбумінів і може бути набутою і спадковою. До гіпопротеїнемії спричиняються голодування, аліментарна білкова недостатність, захворювання печінки, вихід білків із кровоносного русла (крововтрата, плазмовтрата, ексудація, транссудація) і втрата білків із сечею (протеїнурія). Гіпопротеїнемія веде до зменшення онкотичного тиску плазми крові, у результаті чого рідина виходить з кровоносних судин в інтерстиціальну тканину - розвиваються набряки.
II. Гіперпротеїнемія — збільшення вмісту білків у плазмі крові. Буває відносною (згущення крові) і абсолютною. Абсолютна гіперпротеїнемія найчастіше обумовлена збільшенням синтезу білків плазми крові і головним чином у-глобулінів (антитіл).
Клінічні прояви гіперпротеїнемії пов'язані зі збільшенням в'язкості крові, зміною її реологічних властивостей і, як наслідок, порушеннями мікроциркуляції.
III. Диспротеїнемія - зміна співвідношення між окремими білковими фракціями крові. Може бути спадковою і набутою. Часто пов'язана зі зміною спектру а- і у-глобулінів. Характерна для гострих запальних процесів ("білки гострої фази запалення"), дифузних захворювань сполучної тканини, аутоімунних захворювань. Іноді в крові з'являються якісно змінені білки, зокрема, парапротеїни і кріогло-буліни. Парапротеїни — це імуноглобуліни, що є продуктами одиничних клонів лімфоцитів. їх поява обумовлена проліферацією окремих антитілосинтезуючих клітин, що буває при патологічних процесах пухлинної природи (мієломна хвороба, макроглобулінемія Вальденстрема).
Кріоглобуліни — це різновид парапротеїнів. Вони являють собою патологічні білки із властивостями імуноглобулінів, що преципітують при охолодженні.
22.6. Що таке продукційна іретенційна гіперазотемія?
Пперазотемія — це збільшення залишкового (небілкового) азоту в крові. У нормі залишковий азот на 50 % складається з азоту сечовини, близько 25 % його припадає на частку амінокислот, інша частина — на інші азотисті продукти.
Продукційна (печінкова) гіперазотемія виникає внаслідок порушення утворення сечовини, детоксикації азотистих продуктів у печінці.
Ретенційна (ниркова) гіперазотемія є наслідком порушення видільної функції нирок.
22.7. Які фактори можуть викликати порушення утворення сечовини в печінці?
Порушення синтезу сечовини може спостерігатися на завершальних етапах розвитку недостатності печінки як одна з ознак порушення її детоксикаційної функції.
Можливі спадково обумовлені порушення сечовиноутворення. їх причиною може бути недостатній синтез цілого ряду ферментів: аргінінсукцинатліази (аргінін-
сукцинатурія), карбамоїлфосфатсинтетази і орнітинкарбамоїлтрансферази (амоніє-мія) і аргінінсукцинатсинтетази (цитрулінурія).
Наслідком порушення синтезу сечовини є накопичення аміаку в крові й цілий ряд пов'язаних з цим тяжких клінічних проявів (докладно див. розд. 31).
22.8. У чому сутність і чим виявляють себе спадково обумовлені порушення обміну фенілаланіну?
Спадково обумовленим порушенням обміну фенілаланіну є фенілкетонурія -за-хворювання з аутосомно-рецесивним типом спадкування. Його причиною є генетичний дефект ферменту фенілаланінгідроксилази, що в нормі перетворює фенілаланін на тирозин (рис. 73). За відсутності зазначеного ферменту окиснення фенілаланіну відбувається шляхом утворення фенілпіровиноградної і фенілмолочної кислот. Однак цей шлях має малу пропускну здатність, і тому фенілаланін накопичується у великій кількості в крові, тканинах і спинномозковій рідині, що в перші ж місяці життя веде до важкого ураження центральної нервової системи й невиліковного слабоумства.
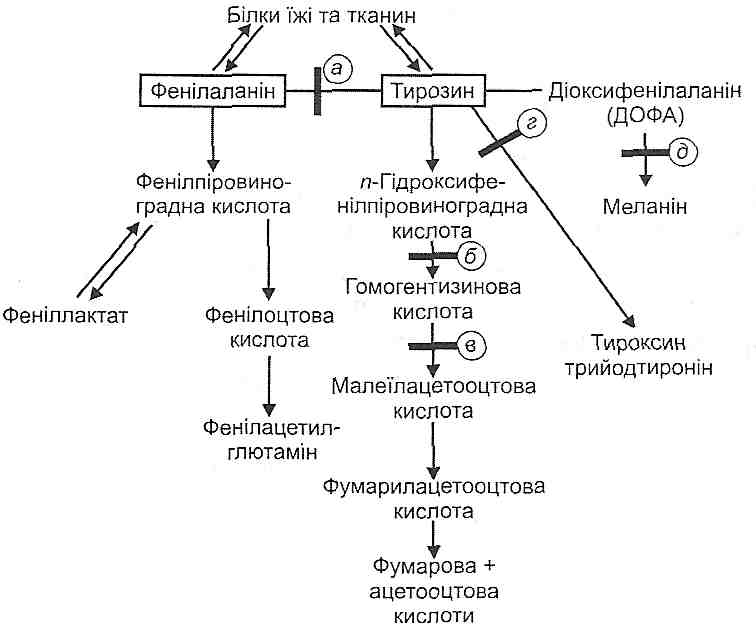
Рис. 73. Блокада шляхів метаболізму фенілаланіну і тирозину: блок а - фенілкетонурія; б — тирозиноз; в — алкаптонурія; г - гіпотиреоз; д — альбінізм
22.9. У чому сутність і чим виявляють себе спадково обумовлені порушення обміну тирозину?
Залежно від рівня генетичних дефектів спадково обумовлені порушення обміну тирозину можуть виявлятися розвитком тирозинозу, алкаптонурії, альбінізму. Усі ці захворювання успадковуються аутосомно-рецесивно.
Тирозиноз виникає внаслідок генетичного дефекту ферменту - оксидази парагі-дроксифенілпіровиноградної кислоти. У результаті вона, будучи першим проміжним продуктом обміну тирозину, не перетворюється в гомогентизинову кислоту, накопичується в крові й разом з тирозином виводиться із сечею.
Алкаптонурія є наслідком порушення синтезу оксидази гомогентизинової кислоти, що перетворює останню в малеїлацетооцтову кислоту. У результаті в крові й сечі з'являється гомогентизинова кислота. Сеча при стоянні на повітрі, а також при додаванні до неї лугу стає чорною, що пояснюється окисненням гомогентизинової кислоти киснем повітря й утворенням алкаптону. Гомогентизинова кислота з крові проникає в тканини — хрящову, сухожилля, зв'язки, внутрішній шар стінки аорти, унаслідок чого з'являються темні плями в ділянці вух, носа, на склерах. Іноді розвиваються тяжкі зміни в суглобах.
Альбінізм обумовлений дефіцитом ферменту тирозинази. Унаслідок цього не утворюється пігмент шкіри й волосся — меланін. Організм, позбавлений пігменту, стає дуже чутливим до дії ультрафіолетового випромінювання.
22.10. Що таке подагра?
Подагра - це хвороба, в основі якої лежить накопичення в організмі сечової кислоти - кінцевого продукту обміну пуринових основ, що входять до структури нуклеїнових кислот.
Для хворих на подагру характерне збільшення рівня сечової кислоти в крові (гіперурикемія). Гіперурикемія може супроводжуватися відкладенням солей сечової кислоти в суглобах і хрящах, де через слабке кровопостачання завжди є тенденція до зменшення рН (кисле середовище сприяє випаданню солей в осад). Відкладення солей викликає гостре подагричне запалення, що супроводжується болем, гарячкою і завершується утворенням подагричних вузлів і деформацією суглобів.
22.11. Що є факторами ризику подагри?
Факторами ризику подагри можуть бути:
1) надмірне надходження пуринів в організм (уживання в їжу великої кількості м'яса, особливо з вином і пивом);
2) надмірне надходження в організм молібдену, що входить до складу ксантинокси-дази, яка перетворює ксантин у гіпоксантин. Останній потім перетворюється в сечову кислоту;
3) стать (частіше хворіють чоловіки);
4) літній вік, для якого характерна вікова гіперурикемія;
5) спадкова схильність. Можливими є домінантно успадковуване підвищення рівня сечової кислоти в крові і зміни факторів, що підтримують сечову кислоту в розчиненому стані.
23о Порушення водно-еольового обміну
23.1. Що таке позитивний і негативний водний баланс?
Якщо надходження води в організм перевищує її виведення, то розвивається позитивний водний баланс.
Негативний водний баланс розвивається тоді, коли виведення води з організму перевищує її надходження. Класифікацію порушень обміну води представлено на рис. 74.

Рис. 74. Класифікація порушень обміну води
23.2. Які гормони беруть участь у захисно-компенсаторних реакціях організму при порушеннях водно-сольового обміну?
Альдостерон, вазопресин (антидіуретичний гормон), передсердний натрійуре-тичний гормон (атріопептин), адреналін.
23.3. Які фактори активують і гальмують утворення й секрецію
альдостерону?
Основним фактором, що стимулює утворення й секрецію альдостерону, є продукти активації ренін-ангіотензинної системи — ангіотензин II і ангіотензин III (рис. 75).

Рис. 75. Фактори — стимулятори секреції альдостерону
їхній стимуляційний ефект максимально виявляє себе за умови нормальної секреції ^КТТ'аденогіпофізом. У цьому випадку АКТГ має так звану пермісивну дію.
Можлива також безпосередня стимуляція секреції альдостерону високими концентраціями іонів калію в плазмі крові.
Гальмують утворення і вивільнення альдостерону в кров передсердний натрійу-ретичний гормон і дофамін.
23.4. Назвіть основні функціональні ефекти альдостерону.
Основні функціональні ефекти альдостерону пов'язані з його впливом на нирки. Діючи на дистальні звивисті канальці нефронів, альдостерон викликає:
1) збільшення реабсорбції іонів натрію;
2) збільшення секреції іонів калію;
3) збільшення секреції іонів водню (посилює ацидогенез).
23.5. Що таке ренін-ангіотензинна система? Як вона активується? Назвіть основні функціональні ефекти ангіотензину II і ангіотензину III.
Ренін-ангіотензинна система пов'язана з функціонуванням юкстагломеруляр-ного апарату нирок (ЮГА). Цілий ряд факторів (порушення кровообігу в нирках, активація симпатоадреналової системи, зменшення концентрації іонів натрію в плазмі крові) викликає вивільнення клітинами ЮГА в кров протеолітичного ферменту — реніну (рис. 76). Ренін діє на а -глобулін плазми крові (ангіотензиноген) і відщеплює від нього пептид, що складається з десяти амінокислотних залишків. Ця речовина, яка ще не має будь-якої біологічної активності, отримала назву ангіотензин І. При проходженні через капіляри легень від ангіотензину І під впливом ферменту кон-вертази, що міститься на поверхні ендотеліальних клітин, відщеплюється дві амінокислоти, у результаті чого утворюється ангіотензин II. Далі під впливом ангіотен-зиназ утворюються ангіотензин III (складається з 7 амінокислотних залишків) та інші пептиди, що містять 6,5 і менше амінокислот і не мають біологічної активності (рис. 77).
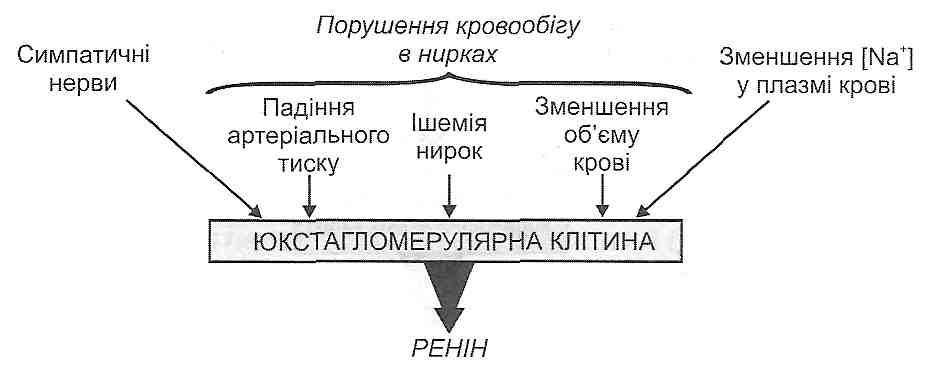
Рис. 76. Фактори - стимулятори секреції реніну

Рис. 77. Ренін-ангіотензинна система

Рис. 78. Функціональні ефекти ангіотензинів II і III
Ангіотензин II має два ефекти:
1) викликає скорочення гладких м'язів артеріол, у результаті чого відбувається їх звуження й підвищується артеріальний тиск;
2) діючи на клубочкову зону кори надниркових залоз, він активує секрецію альдостерону.
Ангіотензин III має тільки одну з двох зазначених дій - збільшує секрецію альдостерону (рис. 78).
23.6. Які фактори стимулюють утворення й секрецію передсердного натрійуретичного гормону (атріопептину)? Яку дію виявляє цей гормон?
Основним фактором, що стимулює утворення й секрецію атріопептину, є збільшення надходження крові в передсердя серця й, зокрема, збільшення об'єму цирку-
люючої крові. При цьому відбувається розтягнення стінок передсердь, у результаті чого міоендо-кринні клітини вивільняють гормон у кров.
Сьогодні відомо два важливих функціональних ефекти атріопептину. Вони пов'язані з його впливом на клітини канальцевого епітелію нирок і гладкі м'язи судин (рис. 79). Діючи на ці структури, передсердний натрійуретичний гормон, з одного боку, зменшує реабсорбцію іонів натрію, у результаті чого збільшується натрійурез і діурез та зменшується об'єм циркулюючої крові, а з другого - викликає розширення артеріол, унаслідок чого зменшується загальний периферичний опір. У результаті відбувається падіння артеріального тиску.

Рис. 79. Функціональні
ефекти передсердного
натрійуретичного гормону
(ПНУГ)
23.7. Що стимулює секрецію вазопресину (антидіуретичного гормону)? Яку дію має цей гормон?
Відомо два механізми активації секреції вазопресину (рис. 80). Перший з них — осмотичний, пов'язаний зі збільшенням осмотичного тиску крові і збудженням центральних та периферичних осморецепторів. Другий механізм — гемодинамічний, починає здійснюватися при зменшенні об'єму циркулюючої крові на 7-15 %. При цьому відбувається збудження волюмо- і барорецепторів, інформація від яких надходить у паравентрикулярне і супраоптичне ядра гіпоталамуса, де відбувається утворення вазопресину. Цей гормон по відростках нейронів опускається в нейрогіпофіз, а звідти надходить у кров.

Рис. 80. Механізми активації вивільнення вазопресину (антидіуретичного гормону—АДГ): AT- артеріальний тиск; ОТ- осмотичний тиск; ОЦК—об'єм циркулюючої крові;
Hth - гіпоталамус
Найважливішими ефектами вазопресину є (рис. 81): 1) звуження артеріол і підвищення артеріального тиску;
2) збільшення реабсорбції води в дистальних звивистих канальцях і збірних трубках нирок, що веде до зменшення діурезу, збільшення об'єму циркулюючої крові.
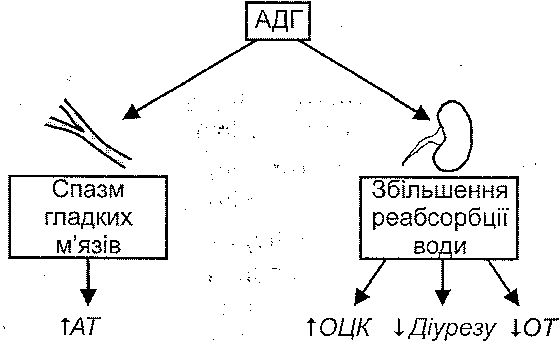
Рис. 81. Функціональні ефекти вазопресину (АДГ)
23.8. Які функціональні ефекти симпатоадреналової системи обумовлюють її участь у захисно-компенсаторних реакціях організму при зневодненні?
1. Активація ренін-ангіотензинної системи. Цей ефект пов'язаний з безпосередньою дією катехоламінів на)3-адренорецептори юкстагломерулярного апарату нирок і опосередкованим впливом на ЮГА через спазм приносних артеріол.
2. Внутрішньонирковий перерозподіл течії крові. При активації симпатоадреналової системи відбувається спазм судин кортикальних нефронів. Унаслідок цього основна частина крові йде через юкстамедулярні нефрони, де площа реабсорбції води й іонів натрію, а також інтенсивність цього процесу значно більша, ніж у кортикальних нефронах. Такий перерозподіл течії крові в нирках веде до значного збільшення реабсорбції натрію й води і сприяє їх збереженню в організмі.
3. Спазм артеріол периферичних тканин. При цьому відповідно до механізму Стар-лінга зменшується фільтрація води з капілярів у тканини, що сприяє підтриманню загального об'єму крові.
4. Зменшення потовиділення. Ця реакція спрямована на зменшення втрати води і солей організмом.
23.9. Що таке позаклітинне зневоднення? Назвіть основні його
причини.
Позаклітинне зневоднення (гіпогідрія, дегідратація, ексикоз) — це зменшення об'єму позаклітинної рідини. В основі його лежить негативний водний баланс.
Причинами позаклітинного зневоднення можуть бути: І. Недостатнє надходження води в організм:
а) екстремальні ситуації, у яких може опинитися людина під час землетрусу, у пустелі (повне водне голодування);
б) неможливість самостійно вгамувати спрагу (важкохворі люди, грудні діти);
в) порушення формування відчуття спраги при ураженнях питного центру в ЦНС. II. Втрата води організмом:
а) виділення великої кількості рідини нирками (поліурія), наприклад, при цукровому й нецукровому діабеті;
б) втрата рідини через травний канал (нестримна блювота, проноси, гіперсалі-вація);
в) посилене потовиділення, наприклад, при інтенсивній фізичній роботі, при дії високої температури;
г) збільшення виділення вологи з видихуваним повітрям при всіх видах задишки; ґ) втрата води з ексудатом при запаленні (набряки, запалення серозних оболонок та ін.);
д) крововтрата.
23.10. Що таке ізоосмолярне, гіпоосмолярне і гіперосмолярне зневоднення? Наведіть приклади.
Ізоосмолярним називають зневоднення, при якому осмотичний тиск плазми крові й міжклітинної рідини не міняється. Воно розвивається у випадках еквівалентної втрати води й електролітів. Це спостерігається іноді при поліурії, розладах діяльності кишок, а також зразу після гострої крововтрати.
Гіпоосмолярне зневоднення характеризується зменшенням осмотичного тиску позаклітинної рідини і виникає у випадках переважної втрати солей. Воно розвивається при втраті секретів шлунка й кишок (пронос, блювота), а також при підвищеному потовиділенні, якщо втрата води відшкодовується питвом без солі.
Гіперосмолярним називають зневоднення, при якому збільшується осмотичний тиск позаклітинної рідини. Це спостерігається в тих випадках, коли втрата води перевищує втрату електролітів (насамперед натрію), наприклад, при гіпервентиляції, профузному потовиділенні, втраті слини (піт і слина гіпотонічні стосовно крові), а також при проносі, блювоті й поліурії, коли відшкодування втрати води її надходженням в організм є недостатнім.
23.11. Які захисно-компенсаторні реакції розвиваються при позаклітинному зневодненні?
1. Відбувається перехід рідини з інтерстиціального сектора в судини. Це пов'язане з тим, що в умовах зневоднення зменшується гідростатичний тиск крові в капілярах, з одного боку, і збільшується онкотичний тиск крові внаслідок її згущення (гемоконцентрації), з другого.
2. Зменшення об'єму циркулюючої крові, пов'язане зі зневодненням, веде до збудження волюморецепторів і, в кінцевому підсумку, до збільшення секреції антиді-уретичного гормону. Останній збільшує реабсорбцію води в нирках, обмежуючи її втрату організмом.
3. Зменшення об'єму циркулюючої крові викликає активацію ренін-ангіотензинної системи і збільшення секреції альдостерону корою надниркових залоз. Це веде до збільшення реабсорбції іонів натрію в нирках і до нормалізації осмотичного тиску позаклітинної рідини.
4. У результаті зменшення артеріального тиску збуджуються барорецептори, що призводить до активації симпатоадреналової системи (див. запит. 23.8).
5. Зневоднення через центральні й периферичні механізми викликає відчуття спраги. У результаті формуються поведінкові реакції, спрямовані на пошук води й поповнення втраченої рідини.
23.12. Що таке синдром ангідремії? Які патогенетичні механізми відіграють провідну роль у його розвитку?
Ангідремія — це зменшення вмісту води в рідкій частині крові. Є крайнім проявом позаклітинного зневоднення й характеризується розвитком ангідремічного шоку (рис. 82). Основне значення в його розвитку мають:

Рис. 82. Патогенез ангідремічного шоку
1) гіповолемія (зменшення об'єму циркулюючої крові). Вона є причиною порушення загальної гемодинаміки. Зменшується хвилинний об'єм крові й артеріальний тиск, що веде до розвитку циркуляторної гіпоксії й метаболічного ацидозу. У результаті гемодинамічних порушень розвивається гостра ниркова недостатність: зменшується фільтраційний тиск і, як наслідок, розвиваються оліго- і анурія, гіпе-разотемія і уремія (інтоксикація);
2) гемоконцентрація (згущення крові, збільшення її в'язкості). Викликає насамперед порушення мікроциркуляції, уповільнюється течія крові в капілярах, розвивається сладж-синдром, істинний капілярний стаз. Наслідком таких розладів є розвиток гіпоксії й ацидозу.
Гіпоксія, ацидоз та інтоксикація є основними факторами, що порушують функції ЦНС та інших життєво важливих органів і призводять до смерті. Ознаки важкої ангідремії й смерть настають у дорослих після втрати 1/3, у дітей — 1/5 об'єму позаклітинної рідини.
23.13. Що є причиною внутрішньоклітинного зневоднення? Які зміни в клітинах виникають при цьому?
Причиною внутрішньоклітинного зневоднення є збільшення осмотичного тиску міжклітинної рідини, пов'язане з розвитком гіпернатріємії (див. запит. 23.29). У цих умовах вода за законами осмосу виходить із клітин у міжклітинний простір.
У результаті зневоднення збільшується внутрішньоклітинна концентрація електролітів, що веде до порушення гідратних оболонок білкових молекул. Зменшується розчинність білків, вони осаджуються, що, в кінцевому підсумку, виявляється порушенням їх функцій.
Крім того, зменшення води в клітинах спричиняється до зменшення їхнього об'єму і, як наслідок, до зменшення активної поверхні клітинних мембран. Результатом цього є порушення функцій, пов'язаних із плазматичною мембраною, - міжклітинних взаємодій, сприйняття регуляторних сигналів, міграції та ін.
23.14. Якими порушеннями на рівні організму виявляє себе внутрішньоклітинне зневоднення?
Серед загальних порушень на перший план виходять розлади функції нейронів ЦНС. Це виявляється розвитком нестерпної спраги, потьмаренням свідомості, галюцинаціями, порушеннями ритму дихання. Підвищується температура тіла, розвивається "сольова гарячка ".
Зневоднення ендотеліальних клітин веде до збільшення проміжків між ними і, як наслідок, до збільшення проникності стінок судин. Це може бути причиною виходу з капілярів у тканини білків плазми крові та її формених елементів — розвиваються геморагії.
23.15. Що таке позаклітинна гіперп'дрія? Назвіть основні її причини.
Позаклітинна гіпергідрія — це збільшення об'єму рідини в позаклітинному секторі організму. Вона є результатом позитивного водного балансу. Причинами позаклітинної гіпергідрії можуть бути:
I. Надмірне надходження води в організм:
а) пиття солоної води, що не вгамовує спрагу;
б) внутрішньовенне введення великої кількості рідини хворим.
II. Затримка води в організмі внаслідок порушення її виведення нирками:
а) ниркова недостатність (оліго- і анурія);
б) порушення регуляції нирок (первинний і вторинний гіперальдостеронізм, гіперпродукція антидіуретичного гормону).
23.16. Що таке ізоосмолярна, гіпоосмолярна і гіперосмолярна гіпергідрія? Наведіть приклади.
При ізоосмолярній гіпергідрії осмотичний тиск позаклітинної рідини не змінюється. Цей вид порушень може спостерігатися протягом деякого часу після введення надлишкових кількостей ізотонічних розчинів.
Гіпоосмолярна гіпергідрія (водне отруєння) характеризується зменшенням осмотичного тиску позаклітинної рідини. Цей вид гіпергідрії в експерименті на тва-
ринах моделюють повторними введеннями води в шлунок, особливо на тлі введення вазопресину, альдостерону або видалення надниркових залоз. У клініці водне отруєння можливе при рефлекторній анурії, а також у другій стадії гострої ниркової недостатності.
Гіперосмолярна гіпергідрія, для якої характерне збільшення осмотичного тиску позаклітинної рідини, може розвиватися при вживанні для пиття солоної морської води.
23.17. Які захисно-компенсаторні реакції розвиваються при позаклітинній гіпергідрії?
1, Позаклітинна гіпергідрія супроводжується збільшенням об'єму циркулюючої крові. Це веде до механічного розтягнення клітин передсердь, які у відповідь на це вивільняють у кров передсердний натрійуретичний гормон (атріопептин). Останній збільшує натрійурез і діурез, унаслідок чого зменшується об'єм циркулюючої крові.
2. Збільшення об'єму циркулюючої крові є причиною зменшення імпульсації від волюморецепторів, у результаті чого зменшується секреція антидіуретичного гормону і зростає діурез.
23.18. Що таке набряки? Як їх класифікують?
Набряки — це накопичення рідини в тканинах організму і серозних порожнинах.
Розрізняють загальні й місцеві набряки. Загальні набряки є проявом позаклітинної гіпергідрії, місцеві — пов'язані з порушенням балансу рідини в обмеженій ділянці тканини або органа.
За етіологією виділяють набряки серцеві, ниркові, печінкові, кахектичні, запальні, алергічні, токсичні та ін.
Залежно від механізмів розвитку набряки можуть бути:
1) гідростатичними;
2) онкотичними;
3) мікседематозними.
Гідростатичні набряки виникають у результаті збільшення гідростатичного тиску в капілярах. Залежно від причин такого збільшення можна виділити:
а) гіперволемічні;
б) застійні;
в) мікроциркуляторні набряки.
Онкотичні набряки виникають унаслідок змін онкотичного тиску в капілярах або інтерстиціальній рідині. У цю групу входять:
а) гіпопротеїнемічні;
б) мембраногенні;
в) лімфогенні набряки.
23.19. У розвитку яких набряків провідна роль належить збільшенню гідростатичного тиску крові в капілярах?
Гідростатичні набряки можуть бути обумовлені такими механізмами: •
1) збільшенням об'єму крові (гіперволемічні набряки);
2) збільшенням венозного тиску (застійні набряки);
3) первинним порушенням мікроциркуляції - розширенням артеріол і спазмом ве-нул (мікроциркуляторні набряки). v^V-V
Гіперволемічнгши є набряки при позаклітинній гіпергідрії і набряки, пов'язані із затримкою в організмі іонів натрію, наприклад, при серцевій недостатності, вторинному гіперальдостеронізмі.
Причиною застійних набряків є порушення відтоку крові по венозних судинах (хронічна серцева недостатність, порушення венозних клапанів, тромбоз вен та ін.).
Розвиток набряків по мікроциркуляторному типу викликає гістамін, який одночасно розширює артеріоли і звужує вени.
23.20. У розвитку яких набряків провідна роль належить зменшенню онкотичного тиску крові?
Онкотичні набряки закономірно розвиваються при зменшенні вмісту білків (альбумінів) у плазмі крові. Це призводить до зменшення онкотичного тиску крові і переходу рідини з капілярів в інтерстиціальний простір.
За таким механізмом розвиваються, зокрема, набряки при голодуванні (кахек-тичні); нефротичні набряки, пов'язані із втратою білка (протеїнурією); печінкові набряки, що виникають унаслідок порушення синтезу альбумінів у печінці.
23.21. Які набряки відносять до мембраногенних?
Мембраногенні набряки виникають унаслідок підвищення проникності стінок судин (див. розд. 14). Збільшення проникності судин є причиною виходу білків плазми крові в міжклітинний простір, унаслідок цього зростає тканинний онкотичний тиск і вода переходить із кровоносних судин в інтерстицій.
Зазначений механізм є провідним у розвитку алергічних, запальних, токсичних набряків.
23.22. Що таке лімфогенні набряки?
Лімфогенні набряки виникають унаслідок порушень лімфоутворення і лімфо-відтоку. При цьому порушується виведення з лімфою білків, що в нормі фільтруються у тканину, і, як наслідок, збільшується тканинний онкотичний тиск.
Серед причин розвитку лімфогенних набряків варто виділити здавлення лімфатичних судин рубцем; збільшення центрального венозного тиску (недостатність серця), що перешкоджає припливу лімфи в систему кровообігу.
23.23. Що таке мікседематозні ("слизові") набряки?
Мікседематозні набряки - це особливий варіант набряків, в основі якого лежить збільшення гідрофільності тканинних колоїдів. При цьому в тканинах зростає кількість зв'язаної води.
Мікседематозні ("слизові") набряки характерні для гіпофункції щитоподібної залози.
23.24. Як відбувається накопичення води в тканинах при розвитку набряків?
У патогенезі набряків розрізняють дві стадії.
Перша стадія — накопичення зв'язаної води. Набрякова рідина зв'язується з тканинними колоїдами й накопичується в основному в гелеподібних структурах (колагенові волокна, основна речовина сполучної тканини). При цьому клінічні ознаки набряку незначні — трохи збільшується тургор тканини.
Друга стадія - накопичення вільної води. Коли маса зв'язаної води збільшується приблизно на ЗО %, а гідростатичний тиск у тканині досягає атмосферного, починає накопичуватися вільна незв'язана вода. Тоді з'являються виражені ознаки набряку: вільна вода переміщається відповідно до сили гравітації, з'являється симптом "ямки" при натискуванні на тканину.
23.25. Як впливає ацидоз на розвиток набряків?
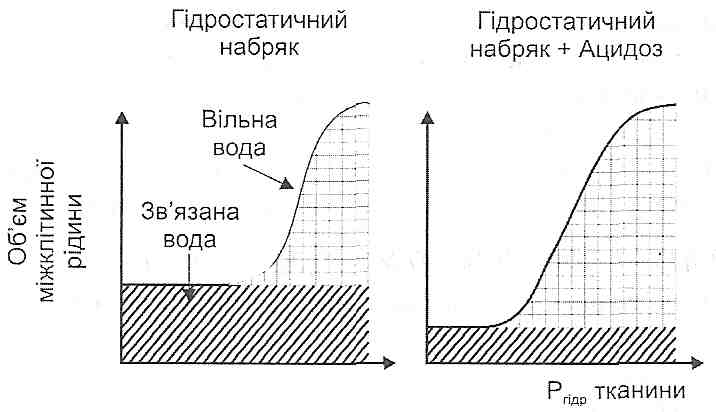
Рис. 83. Вплив ацидозу на розвиток набряків
Ацидоз посилює розвиток набряків. Це пов'язане з тим, що при зміщенні рН у кислий бік зменшується гідрофільність структур сполучної тканини. Тому при надходженні води в тканину менша її кількість буде зв'язуватися з тканинними колоїдами і, отже, буде збільшуватися кількість вільної незв'язаної води. У зв'язку з цим за інших рівних умов клінічні ознаки набряку в кислому середовищі будуть більш вираженими (рис. 83).
Дата публикования: 2014-11-04; Прочитано: 1230 | Нарушение авторского права страницы | Мы поможем в написании вашей работы!
