 |
Главная Случайная страница Контакты | Мы поможем в написании вашей работы! | |
ВВЕДЕНИЕ 36 страница
|
|
3. Ураження гіпоталамуса.
4. Ураження аденогіпофіза.
33.18. Які механізми можуть лежати в основі гіпер- і гіпофункції гіпоталамо-аденогіпофізарної системи?
I. Порушення центральної регуляції нейроендокринних зон гіпоталамуса. При збільшенні активуючих і зменшенні гальмівних впливів розвивається гіперфункція гіпоталамо-аденогіпофізарної системи. Зменшення активуючої дії і збільшення гальмівних впливів, навпаки, викликають гіпофункцію цієї системи.
II. Порушення утворення і виділення рилізинг-гормонів клітинами гіпоталамуса. При цьому гіперфункція гіпоталамо-аденогіпофізарної системи розвивається при збільшенні секреції ліберинів і зменшенні утворення статинів, а гіпофункція - при зменшенні виділення ліберинів і збільшенні секреції статинів.
Ш. Порушення утворення і секреції гормонів аденогіпофіза. Залежно від спрямованості цих порушень можуть розвиватися ендокринна гіпер- або гіпофункція.
33.19. Які гормони утворюються в аденогіпофізі? Які біологічне ефекти вони мають?
1. Соматотропний гормон (СТГ, соматотропін, гормон росту). Утворюється ацидофільними клітинами аденогіпофіза. Має ростову і метаболічну активність. Ростова активність пов'язана з дією СТГ на рецептори гепатоцитів, клітин ниркового епітелію та ін., унаслідок чого вивільняються тканинні фактори росту — со-матомедини. Соматомедини спричиняють такі ефекти:
а) збільшують поглинання сульфатів клітинами сполучної тканини та їх включення в хондроїтинсульфат. Це викликає посилений ріст хрящів;
б) збільшують кількість мітозів і стимулюють клітинний поділ;
в) є гуморальними факторами, що беруть участь у розвитку гіпертрофії різних органів.
Метаболічна активність. СТГ має цілий ряд відносно швидких метаболічних ефектів, не пов'язаних з утворенням соматомединів. До них відносять:
а) вплив на вуглеводний обмін. СТГ, стимулюючи а-клітини острівців підшлункової залози, викликає збільшення продукції глюкагону. При тривалій дії великих доз СТГ розвивається інсулінорезистентність (див. розд. 20). Усе це в кінцевому підсумку призводить до гіперглікемії;
б) вплив на жировий обмін. СТГ, активуючи ліполіз у жировій тканині, збільшує вміст вільних жирових кислот у крові, сприяє розвитку жирової інфільтрації печінки, викликає гіперпродукцію кетонових тіл;
в) вплив на білковий обмін. СТГ має анаболічну дію. Він збільшує транспорт амінокислот у клітини і активує біосинтез білків.
2. Адренокортикотропний гормон (АКТГ, кортикотропін). Утворюється в базо-фільних клітинах аденогіпофіза. Має гландотропну і негландотропну дію. Гландотропна дія. АКТГ, впливаючи на кору надниркових залоз (в основному на пучкову зону), активує синтез і секрецію кортикостероїдних гормонів, головним чином глюкокортикоїдів.
Негландотропні ефекти:
а) посилення пігментації шкіри (відтворює дію меланоцитстимулятивного гормону);
б) мобілізація жиру з жирових депо (відтворює ефекти Р-ліпотропіну).
3. Тиреотропний гормон (ТТГ). Утворюється в базофільних клітинах передньої частки гіпофіза. Діє на щитоподібну залозу, стимулюючи утворення і вивільнення тиреоїдних гормонів.
4. Фолікулостимулятивний гормон (ФСГ). Продукується базофільними клітинами аденогіпофіза. Викликає ріст фолікулів у яєчниках і утворення естрогенів.
5. Лютеїнізуючий гормон (ЛГ). Утворюється в тих же клітинах, що і ФСГ. Разом з ним складає групу гонадотропних гормонів. Стимулює утворення жовтого тіла в яєчниках і синтез прогестинів.
6. Пролактин. Гормон еозинофільних клітин аденогіпофіза. Стимулює ріст молочних залоз і секрецію молока.
7. Меланоцитстимулюючий гормон (МСГ). Утворюється залозистими клітинами проміжної (середньої) частки гіпофіза. Стимулює утворення пігменту (меланіну) у пігментних клітинах сполучної тканини.
33.20. Що таке гіпопітуїтаризм? Які існують його форми? Чим він виявляє себе?
Гіпопітуїтаризмом називають гіпофункцію аденогіпофіза.
Розрізняють пангіпопітуїтаризм і парціальний гіпопітуїтаризм.
Пангіпопітуїтаризм — це зменшення утворення всіх гормонів аденогіпофіза. В експерименті моделюють видаленням гіпофіза (гіпофізектомією). Відомі такі клінічні форми пангіпопітуїтаризму:
1) гіпофізарна кахексія Симондса;
2) післяпологовий некроз гіпофіза — синдром Шеєгана;
3) хромофобні аденоми гіпофіза, тобто пухлини, що ростуть із хромофобних клітин. При цьому пухлина здавлює і ушкоджує залозисті клітини аденогіпофіза.
Клінічні прояви пангіпопітуїтаризму пов'язані з дефіцитом гормонів аденогіпофіза і порушенням діяльності периферичних ендокринних залоз (щитоподібної залози, кори надниркових залоз, статевих залоз). Перші симптоми ураження аденогіпофіза з'являються при ушкодженні 70-75 % тканини залози, а для розвитку повної картини пангіпопітуїтаризму необхідне руйнування 90-95 % аденогіпофіза. Синдроми, що розвиваються при тотальному порушенні функцій аденогіпофіза, представлено в таблиці:
| Дефіцит гормону аденогіпофіза | Синдроми, що розвиваються |
| стг | Відставання у рості (у дітей), раннє старіння, схильність до гіпоглікемії |
| ФСГ і ЛГ | Вторинний гіпогонадизм |
| ТТГ | Вторинний гіпотиреоз |
| АКТГ | Вторинний гіпокортицизм |
| Пролактин | Порушення лактації після пологів |
| МСГ | Депігментація |
Парціальний гіпопітуїтаризм — це порушення утворення не всіх, а окремих гормонів аденогіпофіза. Описано такі варіанти парціального гіпопітуїтаризму:
1) гіпофізарний нанізм (карликовість) — дефіцит СТГ;
2) вторинний гіпогонадизм — дефіцит ФСГ і ЛГ;
3) вторинний гіпотиреоз — дефіцит ТТГ;
4) вторинний гіпокортщизм — дефіцит АКТГ
33.21. Що таке гіперпітуїтаризм? Чим він може бути обумовлений?
Гіперпітуїтаризм - це гіперфункція аденогіпофіза. Основною причиною його розвитку є доброякісні пухлини - аденоми ендокринних клітин. Розрізняють дві групи аденом.
I. Еозинофільні аденоми. Розвиваються з ацидофільних клітин аденогіпофіза, що утворюють СТГ. Клінічно гіперфункція СТГ виявляє себе гігантизмом (якщо аденома розвивається у дітей і молодих людей до закриття епіфізарних хрящів) або акромегалією (у дорослих).
Для гігантизму характерне пропорційне збільшення всіх складових частин тіла. Акромегалія виявляється посиленим ростом акральних (кінцевих) ділянок рук, ніг, підборіддя, носа, язика, печінки.
Крім того, розвиваються ознаки підвищеної метаболічної активності СТГ — гіперглікемія, інсулінорезистентність, аж до розвитку метагіпофізарного цукрово-го діабету, жирова інфільтрація печінки.
II. Базофільні аденоми. Ростуть із базофільних клітин аденогіпофіза, найчастіше з тих, що продукують АКТГ. При цьому розвивається хвороба Іценка-Кушинга. Вона характеризується:
а) вторинним гіперкортицизмом (див. запит. 33.40);
б) посиленою пігментацією шкіри (негландотропна дія АКТГ).
Досить рідко бувають пухлини, що продукують інші гормони аденогіпофіза: ТТГ, гонадотропні гормони, пролактин, МСГ.
33.22. Які гормони виділяються при активації гіпоталамо-нейрогіпофізарної системи? Які біологічні ефекти вони мають?
Основним структурним елементом гіпоталамо-нейрогіпофізарної системи є су-праоптичне і паравентрикулярні ядра гіпоталамуса, які у відповідь на надходження інформації від рецепторів, що контролюють показники гомеостазу (осмотичний тиск, об'єм циркулюючої крові, артеріальний тиск), і від вищих нервових центрів продукують вазопресин і окситоцин. Ці гормони по аксонах нейроендокринних клітин спускаються в нейрогіпофіз, звідки надходять у.кров.
Вазопресин (антидіуретичний гормон) виявляє такі впливи:
1) діючи на дистальні звивисті канальці і збірні трубки нирок, посилює реабсорбцію води (антидіуретичний гормон);
2) викликає скорочення гладких м'язів кровоносних судин;
3) посилює глікогеноліз і глюконеогенез у печінці;
4) сприяє консолідації слідів пам'яті і мобілізації інформації, що зберігається (гормон пам'яті);
5) є ендогенним анальгетиком (пригнічує біль).
Окситоцин виявляє такі функціональні ефекти:
1) стимулює виділення молока (лактацію), викликаючи скорочення міоепітеліальних клітин дрібних проток молочних залоз;
2) ініціює й посилює скорочення вагітної матки;
3) погіршує запам'ятовування і мобілізацію інформації (амнестичний гормон).
33.23. Які розлади в організмі виникають при порушенні функції гіпоталамо-нейрогіпофізарної системи?
1. Синдром надмірної секреції вазопресину. Виникає при пухлинах різних тканин, що утворюють вазопресин (ектопічна продукція), а також при розладах регуляції ендокринної функції гіпоталамуса. Основним його проявом є гіперволемія, що призводить до розвитку стійкої артеріальної гіпертензії.
2. Нецукровий діабет. Розрізняють два його патогенетичних варіанти: центральний (нейрогенний), при якому утворюється мало вазопресину, і нефрогений, в основі якого - нечутливість епітеліальних клітин дистальних відділів нефронів і збірних трубок до дії вазопресину (відсутність або мало У2-рецепторів).
У патогенезі основних проявів нецукрового діабету провідну роль відіграє зменшення факультативноїреабсорбції "води в нирках. Це призводить до поліурії ^(добовий діурез зростає до 25 л — сечовиснаження) і зневоднення. Останнє зумовлює спрагу (полідипсію). У декомпенсованому стані зменшується об'єм циркулюючої крові (гіповолемія) і падає артеріальний тиск, розвивається гіпоксія.
3. Зменшення продукції окситоцину. Виявляє себе порушеннями лактації, слабкістю пологової діяльності.
Синдромів, обумовлених збільшенням секреції окситоцину, не описано.
33.24. Які гормони утворюються в корі надниркових залоз?
Кора надниркових залоз гістологічно складається з трьох зон, кожна з яких синтезує свою групу гормонів.
У клубочковій (зовнішній) зоні утворюються мінеролокортикоїди - гормони, що регулюють в основному водно-сольовий обмін. Основним представником цієї групи є альдостерон, інтенсивність секреції якого становить 0,125 мг/добу.
Пучкова (середня) зона є джерелом глюкокортикоїдів — гормонів, що впливають на обмін речовин в організмі. У людини основний глюкокортикоїд — кортизол. Менше значення мають кортизон і кортикостерон. Інтенсивність секреції глюкокортикоїдів становить 20-25 мг/добу.
Клітини сітчастої (внутрішньої) зони синтезують чоловічі статеві гормони - андрогени.
33.25. Як регулюється утворення і секреція мінералокортиШїдів? Назвіть основні біологічні ефекти альдостерону.
В організмі існує три механізми активації! утворення і секреції альдостерону.
1. Ангіотензииний механізм. Пов'язаний з активацією ренін-ангіотензинної системи і утворенням ангіотензинів II і III. Ці пептиди чинять тропну дію на клубочко-
ву зону кори надниркових залоз, викликаючи надходження альдостерону в кров (докладно див. розд. 23).
2. АКТТ-оїіосередкований механізм. Виявляє себе пермісивною дією АКТГ. Інакше кажучи, коли АКТГ нема, то зменшується або зовсім зникає тропна дія ангіо-тензинів II і III на клубочкову зону.
3. Пряма стимуляція секреції альдостерону високими концентраціями іонів калію плазми крові.
Секрецію альдостерону пригнічують передсердний натрійуретичний гормон і дофамін.
Виділяють дві групи біологічних ефектів альдостерону.
I. Ниркові ефекти. Альдостерон, діючи на дистальні звивисті канальці нефронів, збільшує:
а) реабсорбцію іонів натрію;
б) секрецію іонів калію;
в) секрецію іонів водню (ацидогенез).
II. Позаниркові ефекти. Пов'язані із впливом альдостерону на слинні і потові залози, дистальні відділи товстої кишки і спрямовані на затримку натрію в організмі та виведення калію.
33.26. Як здійснюється регуляція утворення і секреції глюкокортикоїдів? Які біологічні ефекти мають ці гормони?
Утворення і секреція глюкокортикоїдів, на відміну від альдостерону, повністю залежать від АКТГ.
Виділяють три ефекти АКТГ при його дії на пучкову зону надниркових залоз:
1) гострий ефект (протягом кількох хвилин). Виявляється зв'язуванням холестеро-лу з цитохромом Р450 і посиленням трансляції наявної інформаційної РНК. Це викликає істотне збільшення інтенсивності утворення стероїдів;
2) підгострий ефект (через десятки годин). Відбувається посилення процесів транскрипції генів, що кодують структуру ферментів стероїдоге-незу. Як наслідок, кількість таких ферментів зростає і, природно, збільшується синтез кортикостероїдів; 3) хронічний ефект (через кілька діб). Виявляється гіпертрофією і гіперплазією пучкової зони кори надниркових залоз.
Прояви біологічної дії глюкокортикоїдів поділяють на дві групи: низькодозові і високодозові.
Низькодозовими називають ефекти фізіологічних концентрацій глюкокортикоїдів (так званих замісних доз). Вони визначаються за типом порушень, що їх усувають замісні дози глюкокортикоїдів після видалення надниркових залоз (адреналектомії).
Високодозовими позначають ефекти великих доз глюкокортикоїдів. Високі концентрації глюкокортикоїдів у крові можуть створюватися при:
а) дії на організм сильних ушкоджувальних агентів (стрес);
б) патологічній гіперфункції кори надниркових залоз (хвороба і синдром Іценка-Кушинга);
в) введенні глюкокортикоїдів та їх фармакологічних аналогів з лікувальною метою.
Вивченню біологічних ефектів глюкокортикоїдів було присвячено роботи одного з учнів О.О. Богомольця - В. П. Комісаренка.
33.27. Назвіть основні низькодозові ефекти глюкокортикоїдів.
ї. Вплив на вуглеводний обмін — посилення глюконеогенезу, зменшення чутливості тканин до інсуліну.
2. Вплив на білковий обмін - активація протеолізу в периферичних тканинах зі збільшенням надходження амінокислот у кров (аміноацидемія), пригнічення біосинтезу білків у тих же тканинах.
3. Пермісивна дія. Глюкокортикоїди необхідні для прояву дії деяких інших гормонів, зокрема, катехоламінів і глюкагону.
4. Тонізуючий вплив на центральну нервову систему і скелетні м'язи.
5. Вплив на процеси росту і диференціювання органів і тканин в ембріогенезі.
33.28. Назвіть основні високодозові ефекти глюкокортикоїдів.
1. Антианаболічна дія - пригнічення біосинтезу білків у різних органах і тканинах. Клінічно виявляється слабкістю м'язів (особливо рук і плечового пояса), пригніченням росту дітей, уповільненням загоєння ран.
2. Гіперглікемічна дія. Обумовлена збільшенням інтенсивності глюконеогенезу в печінці, підвищенням секреції глюкагону, зменшенням використання глюкози периферичними клітинами, зокрема м'язовими, лімфоцитами. Як відповідна реакція розвивається вторинний гіперінсулінізм з наступним виснаженням Β-клітин острівців підшлункової залози і появою вторинної інсулінової недостатності. Як наслідок, розвивається метасшероїднш цукровий діабет.
3. Ліпотропна дія. Глюкокортикоїди стимулюють утворення і дію на жирову тканину гормонів, що мають ліполітичні властивості (адреналін, глюкагон). У результаті збільшується вміст вільних жирових кислот у крові (гіперліпацидемія), відбувається відкладення жиру на тулубі й обличчі. Останнє набуває місяцеподібної форми.
4. Гіпсртензивна дія. Підвищення артеріального тиску почасти пов'язане з тим, що глюкокортикоїди у великих дозах мають деякі властивості мінералокортикоїдів, тобто, збільшуючи реабсорбцію іонів натрію, сприяють підвищенню об'єму циркулюючої крові. Крім того, кортизол підвищує пресорну дію катехоламінів і пригнічує утворення депресорних факторів у нирках, зокрема простагландинів.
5. Ліпокортинові ефекти (див. запит. 33.29).
6. Антимітотична і цитолітична дія. Глюкокортикоїди, пригнічуючи клітинний поділ, порушують процеси фізіологічної і репаративної регенерації, пригнічують ріст пухлин, зменшують утворення соматомединів у печінці. Крім того, вони викликають руйнування (цитоліз) деяких типів клітин, зокрема лімфоцитів. З цією дією пов'язана інволюція вилочкової залози, еозинопенія, протилейкозні ефекти.
7. Імунодепресивна дія. Обумовлена пригніченням проліферації лімфоцитів (глю-кокортикоїди пригнічують алергічні реакції уповільненого типу) і зменшенням утворення антитіл (прояв антианаболічної дії).
8. Ульцерогенна дія. Глюкокортикоїди сприяють розвитку виразок у шлунку і дванадцятипалій кишці. Це обумовлено:
а) зменшенням утворення простагландинів, у результаті чого збільшується шлункова секреція;
б) зменшенням утворення слизу (антианаболічна дія);
в) пригніченням фізіологічної регенерації епітелію травного каналу (антимі-тотична дія).
9. Остеопатична дія. Виявляється розвитком остеопорозу, частими переломами хребців і довгих кісток. У розвитку цих ефектів має значення пригнічення синтезу білкових елементів органічної матриці кісткової тканини.
10. Психотропна дія. Механізми впливу глюкокортикоїдів на психічні процеси людини ще не з'ясовано. Крайнім проявом цього ефекту є розвиток психозів.
33.29. Що такеліпокортинові ефекти глюкокортикоїдів? Щодо них відносять?
Jlinoкopmuнoвuмu називають високодозові ефекти глюкокортикоїдів, пов'язані з утворенням у клітинах білка ліпокортину. Глюкокортикоїди індукують транскрипцію гена, що кодує структуру цього білка (рис. 153).
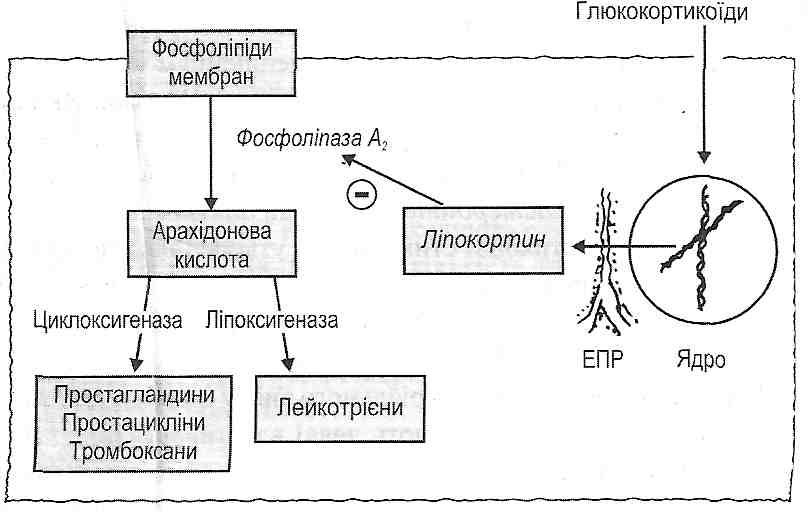
Рис. 153. Ліпокортиновий механізм дії глюкокортикоїдів
Ліпокортин є ендогенним внутрішньоклітинним інгібітором фосфоліпазиАг У разі пригнічення цього ферменту припиняється вивільнення арахідонової кислоти з фосфо-ліпідів мембран, унаслідок чого не утворюються дві важливі групи біологічно активних речовин: продукти циклоксигеназного (простагландини, простациклін, тромбоксани) і ліпоксигеназного (лейкотрієни) шляхів перетворення арахідонової кислоти.
Основні ліпокортинові ефекти:
1. Протизапальна дія. З одного боку, вона пов'язана зі зменшенням утворення лізо-фосфоліпідів, які є сильними детергентами. Унаслідок нього зменшується ушкодження мембран (стабілізація мембран), а отже, і явища альтерації. З другого боку, зменшується утворення медіаторів запалення (простагландинів, лейкотрієнів), у результаті чого менш вираженими стають судинні реакції у вогнищі запалення, підвищення проникності судин, хемотаксис лейкоцитів.
2. Протиалергічна дія. Обумовлена зменшенням утворення медіаторів шіергічних реакцій негайного типу (І типу за Кумбсом і Джеллом), зокрема повільно реагуючої субстанції анафілаксії — речовини, що є лейкотрієном.
3. Жарознижувальна дія. Глюкокортикоїди зменшують утворення простагландинів у центрі терморегуляції в гіпоталамусі, внаслідок чого гарячка не розвивається або, якщо вона вже виникла, зменшується (див. розд. 15).
4. Шлункова гіпєрсекреція. Пов'язана зі зменшенням гальмівної дії простагландинів на секрецію соляної кислоти парієтальними клітинами залоз шлунку.
5. Антиагрегантна дія. Обумовлена зменшенням утворення тромбоксанів — сполук, що викликають агрегацію тромбоцитів.
6. Гіпертензивна дія. Пов'язана зі зменшенням утворення в нирках простагландинів - природних депресорних факторів.
7. Тератогенна дія - поява "вовчої пащі", "заячої губи". У розвитку цих дефектів має значення порушення виходу гідролітичних ферментів з клітин епітелію слизової оболонки піднебіння у довкружну тканину. Це пояснюють тим, що за відсутності активної фосфоліпази А2 мембрана лізосом залишається непроникною для своїх ферментів, вони не можуть вийти за межі клітин, зруйнувати епітелій країв двох половин твердого піднебіння і створити тим самим умови для їх зрощення.
33.30. Які існують порушення функції кори надниркових залоз?
Найчастіше бувають такі порушення:
1) гіпофункція кори надниркових залоз — недостатність цієї залози;
2) гіперфункція клубочкової зони — гіперальдостеронізм;
3) гіперфункція пучкової зони — синдром Іценка-Кушинга;
4) дисфункція кори надниркових залоз - адреногенітальний синдром.
33.31. Як класифікують недостатність кори надниркових залоз? Що може бути причиною гіпофункції цієї ендокринної залози?
I. За етіологією розрізняють первинну і вторинну недостатність кори надниркових залоз. Первинна виникає як результат власне ураження надниркових залоз, вторинна пов'язана або з ураженнями гіпоталамуса (дефіцит кортиколіберину), або з гіпофункцією аденогіпофіза (дефіцит АКТГ).
II. Залежно від характеру порушень виділяють тотальну (порушено утворення всіх гормонів) і парціальну (як правило, спадково обумовлені дефекти синтезу окремих гормонів) недостатність кори надниркових залоз.
III. За клінічним перебігом недостатність кори надниркових залоз може бути гострою і хронічною.
Прикладами гострої недостатності є:
а) стан після адреналектомії (видалення надниркових залоз);
б) крововиливи в надниркові залози, що виникають при сепсисі, особливо при менінгококовій інфекції (синдром Уотерхауза—Фредріксена);
в) синдром відміни глюкокортикоїдних препаратів.
Хронічна недостатність кори надниркових залоз відома під назвою хвороби Ад-дісона (бронзовоїхвороби). Найчастіші її причини:
а) туберкульозне руйнування надниркових залоз;
б) аутоімунне їх ушкодження.
33.32. Назвіть основні прояви недостатності кори надниркових залоз.
I. Прояви, пов'язані з випадінням мшералокортикоХдних функцій кори надниркових залоз:
1) зневоднення (дегідратація). Розвивається внаслідок втрати іонів натрію (зменшується реабсорбція) з наступною втратою води (поліурія);
2) артеріальна гіпотензія. Обумовлена зменшенням об'єму циркулюючої крові (результат зневоднення);
3) гемоконцентрація (згущення крові). Пов'язана із втратою рідини. Призводить до розладів мікроциркуляції й гіпоксії;
4) зменшення ниркового кровообігу (обумовлено падінням артеріального тиску) з порушенням клубочкової фільтрації і розвитком інтоксикації (азотемії);
5) гіперкаліємія. Обумовлена зменшенням канальцевої секреції іонів К+ і виходом їх з ушкоджених клітин. Викликає порушення функції збудливих тканин (див. розд. 23);
6) дистальний канальцевий ацидоз. Пов'язаний з порушенням ацидогенезу в дистальних звивистих канальцях нефронів;
7) шлунково-кишкові порушення (нуцота, блювота, проноси). У їхньому розвитку певне значення мають втрата натрію (осмотична діарея) та інтоксикація. Зазначені порушення мінералокортикоїдної функції кори надниркових залоз без відповідної корекції призводять до смерті.
II. Прояви, обумовлені порушенням глюкокортикоїдної функції кори надниркових залоз. Пов'язані з випадінням низькодозових ефектів кортизолу, а отже, усуваються введенням замісних доз глюкокортикоїдів. До таких проявів відносять:
1) гіпоглікемію, що виникає при голодуванні (непереносність голодування);
2) артеріальну гіпотензію (зменшення пермісивної дії стосовно катехоламінів);
3) зменшення реакції о/сирової тканини на звичайні ліполітичні стимули;
4) зменшення опірності організму до дії різних патогенних факторів — порушення механізмів неспецифічної резистентності (стресу);
5) зменшення здатності виводити воду при водному навантаженні (водне отруєння);
6) м 'язова слабкість і швидка стомлюваність;
7) емоційні розлади (депресія);
8) затримка росту і розвитку дітей;
9) сенсорні порушення — втрата здатності розрізняти окремі відтінки смакових, нюхових, слухових відчуттів;
10) дистрес-синдром у новонароджених (гіаліновий мембраноз). Обумовлений порушенням утворення сурфактантів у легенях, унаслідок чого легені не розправляються при народженні дитини.
ПІ. Прояви, пов'язані з впливом інших гормонів. До них, зокрема, відносять деякі ознаки, обумовлені негландотропною дією АКТГ. Зменшення концентрації глюкокортикоїдів у крові спричиняється до активації певних нейроендокринних структур гіпоталамуса і базофільних клітин аденогіпофіза. Це, у свою чергу, викликає гіперпродукцію АКТГ, який, діючи на пігментні клітини сполучної тканини, стимулює утворення меланіну і обумовлює пігментацію шкіри (звідси назва "бронзова хвороба").
33.33. Що таке пперальдостєронізм? Які існують Його види? Чим він виявляється?
Пперальдостєронізм — це патологічний стан, що виникає в результаті гіперфункції клубочкової зони кори надниркових залоз, яка продукує мінералокортикоїди.
Розрізняють первинний і вторинний гіперальдостєронізм.
Первинний пперальдостєронізм (синдром Конна) виникає в результаті аденоми клубочкової зони, що утворює великі кількості альдостерону. Основні прояви цього захворювання:
1) артеріальна гіпертензія (низькоренінова). Пов'язана зі збільшенням вмісту натрію у крові і стінках кровоносних судин, унаслідок чого підвищується чутливість їхніх гладких м'язів до дії пресорних факторів, зокрема катехоламінів;
2) гіпокаліємія (результат посиленої секреції іонів К+у канальцях нирок). Вона веде до порушень діяльності збудливих органів і тканин (порушення роботи серця, міастенія, парези);
3) негазовий алкалоз. Пов'язаний з посиленням ацидогенезу в дистальних звивистих канальцях нефронів;
4) поліурія. Виникає як наслідок втрати чутливості епітелію ниркових канальців до дії вазопресину (антидіуретичного гормону). Цим, зокрема, пояснюють той факт, що при первинному гіперальдостеронізмі об'єм циркулюючої крові не зростає і набряки не розвиваються.
Вторинний гіперальдостеронізм є наслідком активації ренін-ангіотензинної системи (див. розд. 23), у процесі якої утворюються ангіотензини П і III, що діють на кору надниркових залоз. Цей стан виявляється:
а) артеріальною гіпертензією (високореніновою);
б) набряками (гіперволемічними);
в) гіпокаліємією;
г) негазовим алкалозом.
33.34. Які існують клінічні форми гіперфункції пучкової зони кори надниркових залоз? Чим вони виявляються?
Існує дві клінічні форми гіперфункції пучкової зони кори надниркових залоз. 1. Хвороба Іценка-Кушинга - базофільна аденома передньої частки гіпофіза.
2. Синдром Іценка-Кушинга:
а) пухлинний - аденома пучкової зони кори надниркових залоз;
б) ектопічна продукція АКТГ деякими злоякісними пухлинами (наприклад, рак легень);
в) ятрогенний — введення глюкокортикоїдів в організм з лікувальною метою. Гіперфункція пучкової зони кори надниркових залоз виявляє себе утворенням і
секрецією великих кількостей глюкокортикоїдів, високодозові ефекти яких і визначають клінічну картину (див. запит. 33.28). Для цього стану характерні:
1) артеріальна гіпертензія;
2) гіперглікемія — метастероїдшй іскровий діабет;
3) ожиріння;
4) інфекційні захворювання з мінімальними ознаками запалення або без них;
5) шлункова гіперсекреція і утворення виразок у шлунку і дванадцятипалій кишці;
6) остеопороз;
7) м'язова слабкість;
8) уповільнене загоєння ран.
33.35. Що таке адреногенітальний синдром? Які існують його варіанти?
Адреногенітальний синдром є відображенням дисфункції кори надниркових залоз. Він виникає в результаті спадково обумовленої блокади синтезу кортизолу і
посиленого утворення андрогенів із загальних проміжних продуктів (рис. 154).
Рис. 154. Схема розвитку адреногенітального синдрому
Залежно від рівня блокади синтезу кортизолу розрізняють три варіанти адреногенітального синдрому.
I. Порушення ранніх етапів синтезу— дефіцит глюкокортикоїдів, мінералокортикоїдів і гіперпродукція андрогенів. Прояви: ознаки недостатності глюко- і мінералокортикоїд-ної функцій кори надниркових залоз, ознаки раннього статевого дозрівання в осіб чоловічої статі, вірилізація у жінок (поява чоловічих статевих ознак).
II. Порушення проміжних етапів- дефіцит глюкокортикоїдів, надлишок андрогенів, утворення мінералокортикоїдів не порушено (класичний адреногенітальний синдром). Прояви ті ж самі, що і в першому випадку, тільки без ознак недостатності мінералокор-тикоїдної функції.
III. Порушення на кінцевих етапах синтезу кортизолу — дефіцит глюкокортикоїдів, гіперпродукція андрогенів і мінералокортикоїдів. До проявів класичного адреногенітального синдрому додаються ознаки гіперальдостеронізму.
33.36. Які гормони утворюються мозковою речовиною надниркових залоз? Які механізми їхньої дії та біологічні ефекти?
Дата публикования: 2014-11-04; Прочитано: 1797 | Нарушение авторского права страницы | Мы поможем в написании вашей работы!
