 |
Главная Случайная страница Контакты | Мы поможем в написании вашей работы! | |
ЛЕКЦИЯ 6
|
|
ТОПОГРАФО-АНАТОМИЧЕСКИЕ ОСОБЕННОСТИ И ТЕХНИКА ВЫПОЛНЕНИЯ ОПЕРАТИВНЫХ ВМЕШАТЕЛЬСТВ В ОБЛАСТИ ГОЛОВЫ
Область головы представляет интерес для многих специалистов разного профиля: нейрохирургов, травматологов, оториноларингологов, офтальмологов, стоматологов, челюстно-лицевых хирургов и др. Хирургическая анатомия мозгового и лицевого отдела головы имеет ряд особенностей, которые обусловливают необходимость соблюдения, как общих правил выполнения хирургических вмешательств, так и ряд специфических требований. На голове различают череп (костную основу головы), содержимое черепа (головной мозг с оболочками), мягкие ткани черепа с волосяным покровом и органами зрения, обоняния, слуха и начальными отделами пищеварительной и дыхательной систем.
Различают мозговой и лицевой отделы головы, граница между которыми проходит по надглазничному краю, скуловой кости и скуловой дуге до наружного слухового прохода. Все, что лежит книзу и кпереди от этой границы, относится к лицевому отделу, то, что расположено кверху и кзади – к мозговому отделу головы. Мозговой отдел головы имеет бедный внешний рельеф, так как благодаря плоским костям свода черепа, форма его равномерно выпуклая; у лицевого отдела головы, напротив, богатый рельеф.
Мозговой отдел состоит из свода и основания, которые разграничены носо-лобным швом, надглазничным краем, верхнем краем скуловой дуги (проекция подвисочного гребня), основанием сосцевидного отростка, верхней выйной линией и наружным затылочным выступом. Свод черепа особенно подвержен травме в силу своего открытого расположения. Основание черепа, напротив, находится в глубине, хорошо защищено мягкими тканями и только при сильном ударе происходят переломы его костей. В своде черепа выделяют непарную лобно-теменно-затылочную область и парные – височные и области сосцевидных отростков.
В лицевом отделе головы выделяют переднюю и боковую области, формирующие контуры лица. В передней области лица выделяют: область глазницы (парная), область носа, область рта, подбородочную область, которые традиционно излагаются в учебных руководствах по офтальмологии, оториноларингологии и стоматологии.
Боковая область лица разделяется на поверхностную (парные околоушно-жевательная и щечная области) и глубокую, границей между которыми является ветвь нижней челюсти.
Существенные топографо-анатомические различия мозгового и лицевого отделов головы определяют особенности техники выполнения хирургических операций в каждом из них.
Хирургическая анатомия мозгового отдела головы
Кожа лобно-теменно-затылочной области на большем протяжении толстая, покрыта волосами и отличается малой подвижностью; в височной области - тонкая и подвижная. В связи с малой смещаемостью кожи, ее иссечение при первичной хирургической обработке ран мозгового отдела головы следует производить чрезвычайно экономно. Вертикально идущими соединительно-тканными перегородками кожа прочно сращена с глубже лежащей подкожной клетчаткой и сухожильным шлемом (рис. 37).
| Рис. 37. Слои лобно-теменно-затылочной области. 1 – грануляции паутинной оболочки; 2 – субдуральное пространство; 3 – твердая оболочка головного мозга; 4 – верхний сагиттальный синус; 5 – эмиссарная вена; 6 – кожа; 7 – подкожная клетчатка; 8 – соединительно-тканные перегородки; 9 – сухожильный шлем; 10 – подапоневротическая клетчатка; 11 – надкостница; 12 – поднадкостничная клетчатка; 13 – наружная пластинка; 14 – губчатое вещество; 15 – внутренняя пластинка; 16 – эпидуральное пространство; 17 – паутинная оболочка головного мозга; 18 – подпаутинное пространство; 19 – мягкая оболочка головного мозга; 20 – серое вещество головного мозга. |
 В связи с вышеизложенным, кожу свода черепа очень трудно отделить от подкожной клетчатки. При движениях сухожильного шлема кожа смещается вместе с ним. При травмах кожа, подкожная клетчатка и сухожильный шлем отделяются вместе, в результате чего обнажаются кости черепа, покрытые лишь надкостницей (скальпированная рана). Благодаря соединительно-тканным перегородкам подкожная жировая клетчатка имеет ячеистое строение и содержит большое количество потовых желез, кровеносные, лимфатические сосуды, нервы. Кровеносные сосуды и нервы, расположенные в подкожной клетчатке лобно-теменно-затылочной области, имеют радиальное направление относительно верхней точки головы, что определяет линии разрезов при первичной хирургической обработке раны. В связи с восходящим ходом артерий основание лоскута мягких тканей при выполнении трепанации черепа должно быть обращено книзу. Адвентиция сосудов фиксирована к соединительно-тканным перемычкам между кожей и сухожильным шлемом, что обусловливает при ранении зияние их просвета и обильное кровотечение. Благодаря богатой сети артериальных анастомозов между ветвями наружной и внутренней сонных артерий обеспечиваются условия для хорошего заживления ран при повреждении сравнительно крупных артерий или при их лигировании. Вены подкожной клетчатки мозгового отдела головы, внутрикостные и внутричерепные (синусы) образуют единую систему, т.е. между ними имеются анастомозы. Направление тока крови в этой системе зависит от внутричерепного давления. Наличие связей между различными венами головы объясняет возможность распространения инфекции с покровов свода черепа на кости черепа и мозговые оболочки с развитием тяжелых осложнений (остеомиелит, менингит, синустромбоз, абсцессы мозга и т.д.).
В связи с вышеизложенным, кожу свода черепа очень трудно отделить от подкожной клетчатки. При движениях сухожильного шлема кожа смещается вместе с ним. При травмах кожа, подкожная клетчатка и сухожильный шлем отделяются вместе, в результате чего обнажаются кости черепа, покрытые лишь надкостницей (скальпированная рана). Благодаря соединительно-тканным перегородкам подкожная жировая клетчатка имеет ячеистое строение и содержит большое количество потовых желез, кровеносные, лимфатические сосуды, нервы. Кровеносные сосуды и нервы, расположенные в подкожной клетчатке лобно-теменно-затылочной области, имеют радиальное направление относительно верхней точки головы, что определяет линии разрезов при первичной хирургической обработке раны. В связи с восходящим ходом артерий основание лоскута мягких тканей при выполнении трепанации черепа должно быть обращено книзу. Адвентиция сосудов фиксирована к соединительно-тканным перемычкам между кожей и сухожильным шлемом, что обусловливает при ранении зияние их просвета и обильное кровотечение. Благодаря богатой сети артериальных анастомозов между ветвями наружной и внутренней сонных артерий обеспечиваются условия для хорошего заживления ран при повреждении сравнительно крупных артерий или при их лигировании. Вены подкожной клетчатки мозгового отдела головы, внутрикостные и внутричерепные (синусы) образуют единую систему, т.е. между ними имеются анастомозы. Направление тока крови в этой системе зависит от внутричерепного давления. Наличие связей между различными венами головы объясняет возможность распространения инфекции с покровов свода черепа на кости черепа и мозговые оболочки с развитием тяжелых осложнений (остеомиелит, менингит, синустромбоз, абсцессы мозга и т.д.).Сосуды и нервы мягких покровов свода черепа составляют три группы: передняя, боковая и задняя (рис. 38).
Передняя группа состоит из двух сосудисто-нервных пучков: медиального и латерального. Медиальный (надблоковые артерия, вена и нерв) проецируются на месте пересечения верхнеглазничного края с вертикальной линией, проведенной через внутренний угол глазной щели, а латеральный (надглазничные артерия, вена, нерв) проецируется на границе средней и внутренней трети верхнеглазничного края.
Боковая группа сосудов и нервов представлена поверхностной височной артерией, веной и ушно-височным нервом, которые проецируются по вертикальной линии, проведенной кпереди от козелка ушной раковины.
Задняя группа сосудов и нервов, содержащая затылочную артерию, вену и большой затылочный нерв, проецируется на середине расстояния между задним краем основания сосцевидного отростка и наружным затылочным выступом. Непосредственно позади ушной 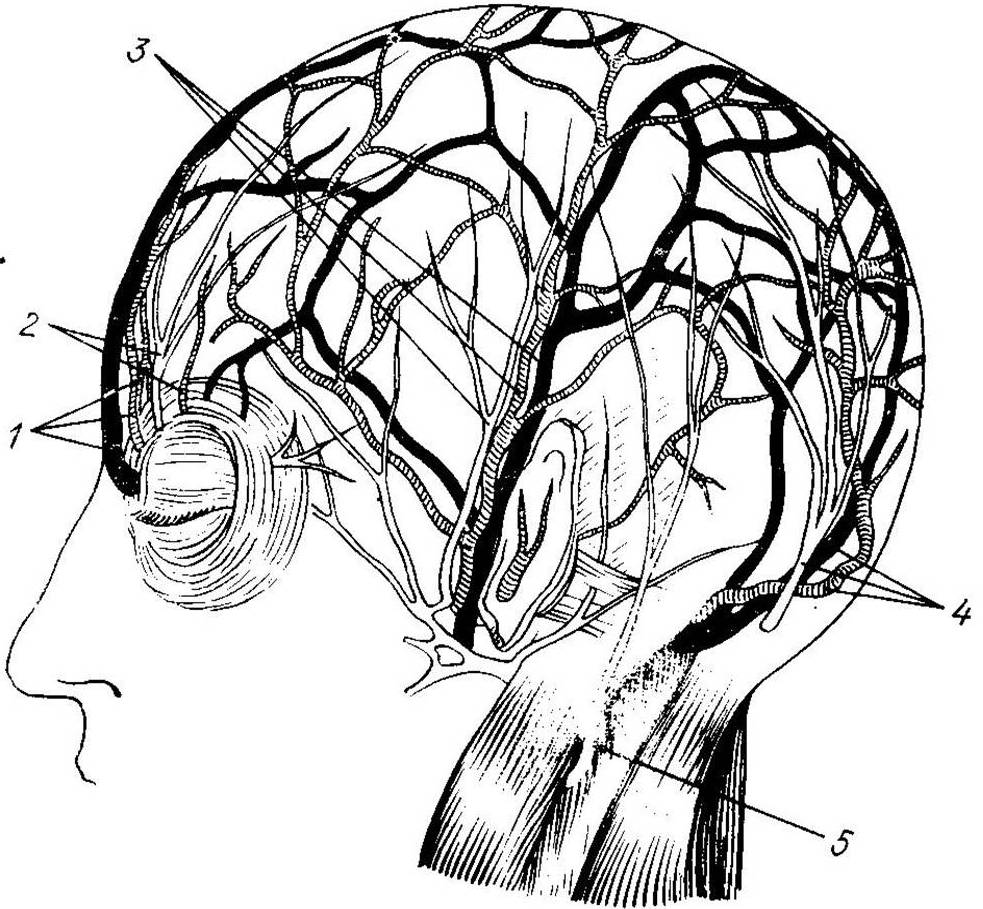 раковины располагается задняя ушная артерия, задний ушной нерв, а также ветви большого ушного нерва.
раковины располагается задняя ушная артерия, задний ушной нерв, а также ветви большого ушного нерва.
| Рис. 38. Сосуды и нервы свода черепа. 1 – надблоковый сосудисто-нервный пучок; 2 – надглазничный сосудисто-нервный пучок; 3 – поверхностные артерия и вена, ушно-височный нерв; 4 – затылочные артерия и вена, большой затылочный нерв; 5 – малый затылочный нерв. |
Височная область, в отличие от лобно-теменно-затылочной, покрыта тонкой, подвижной кожей, под которой расположены подкожная жировая клетчатка и поверхностная фасция. Далее следует височная фасция, которая двумя листками прикрепляется к скуловой дуге. Височная кость тонкая, хрупкая. Особенностью височной области является наличие 4 слоев клетчатки: подкожной, межапоневротической (между двумя листками височной фасции, расходящейся вблизи скуловой дуги), подапоневротической (между глубоким листком собственной фасции и височной мышцей), костно-мышечной (между височной мышцей и надкостницей чешуи височной кости) (рис. 39). При флегмонах этой области наблюдается затруднение открывания рта, вызванное воспалительной контрактурой височной мышцы.
Кости свода черепа имеют разное строение в лобно-теменно-затылочной и височной областях. Наиболее тонкой является чешуя височной кости, в ней почти отсутствует губчатое вещество. Эта кость очень хрупкая, что предопределяет наибольшую вероятность ее трещин и переломов при травмах. Кости свода черепа состоят из трех слоев: наружной и внутренней пластинок, между которыми находится губчатое вещество (диплоэ). Внутренняя пластинка – тонкая и хрупкая, так как при травмах черепа она подвергается разрушению чаще, чем наружная, ее называют еще стекловидной. Нередко наблюдаются случаи, когда внутренняя пластинка ломается при внешнем воздействии, в то время как наружная остается неповрежденной. Наблюдались случаи раздробления стекловидной пластинки от «противоудара», когда при ударе в височную область справа ломается стекловидная пластинка слева при полной сохранности правой.
| Рис. 39. Височная область на фронтальном срезе. 1 – венечный отросток нижней челюсти; 2 – скуловая дуга; 3 – межапоневротическая клетчатка; 4 – поверхностная пластинка височной фасции; 5 – поверхностная фасция; 6 – глубокая пластинка височной фасции; 7 – подкожная клетчатка; 8 – подапоневротическая клетчатка; 9 – височная мышца; 10 – чешуя височной кости; 11 – костно-мышечная клетчатка. |
 Хотя по прочности внутренняя пластинка не уступает наружной, при воздействии механической силы в направлении снаружи внутрь наружная костная пластинка в большой степени подвержена сжатию, а внутренняя – растяжению. При меньшем радиусе кривизны внутренняя костная пластинка ломается в первую очередь. Обнаружить такие повреждения удается только с помощью рентгенологического исследования. В губчатом веществе костей свода черепа находятся диплоические вены, являющиеся источником кровотечения при травмах и при операциях.
Хотя по прочности внутренняя пластинка не уступает наружной, при воздействии механической силы в направлении снаружи внутрь наружная костная пластинка в большой степени подвержена сжатию, а внутренняя – растяжению. При меньшем радиусе кривизны внутренняя костная пластинка ломается в первую очередь. Обнаружить такие повреждения удается только с помощью рентгенологического исследования. В губчатом веществе костей свода черепа находятся диплоические вены, являющиеся источником кровотечения при травмах и при операциях.Твердая мозговая оболочка отграничивает «внутреннюю среду» мозга (ликвороносные каналы и пространства, собственные сосуды мозга, паутинную и сосудистую оболочки) от внешней. Твердая мозговая оболочка является не только защитным барьером для мозгового вещества, она играет важную роль в пространственной фиксации мозга, создавая соединительно-тканный каркас, прикрепленный к внутренней поверхности костей черепа, особенно прочно на его основании. В области свода черепа твердая мозговая оболочка легко отслаивается от костей. Вследствие такого строения переломы основания черепа сопровождаются разрывом синусов твердой мозговой оболочки и кровоизлиянием в мозг, а при переломе костей свода черепа твердая мозговая оболочка отслаивается от костей с формированием эпидуральной гематомы.
Фиксации мозга способствуют и отроги твердой мозговой оболочки (два серповидных отростка и мозжечковый намет). Кроме того, твердая мозговая оболочка играет исключительную роль в обеспечении венозного оттока из полости черепа и его регуляции, так как между ее листками проходят венозные синусы – основные коллекторы, в которые впадают мозговые вены (рис. 40).
Синусы имеют ригидные стенки, образованные листками твердой мозговой оболочки, не спадающиеся при ранениях. В просвете венозных синусов нет клапанов, поэтому при изменении давления дренаж венозной крови не нарушается. Характерно множество связей венозных синусов с диплоическими венами и венами покровов черепа (посредством эмиссарных вен). Связи играют важную роль в поддержании постоянства внутричерепного давления и регуляции оттока крови из полости черепа.
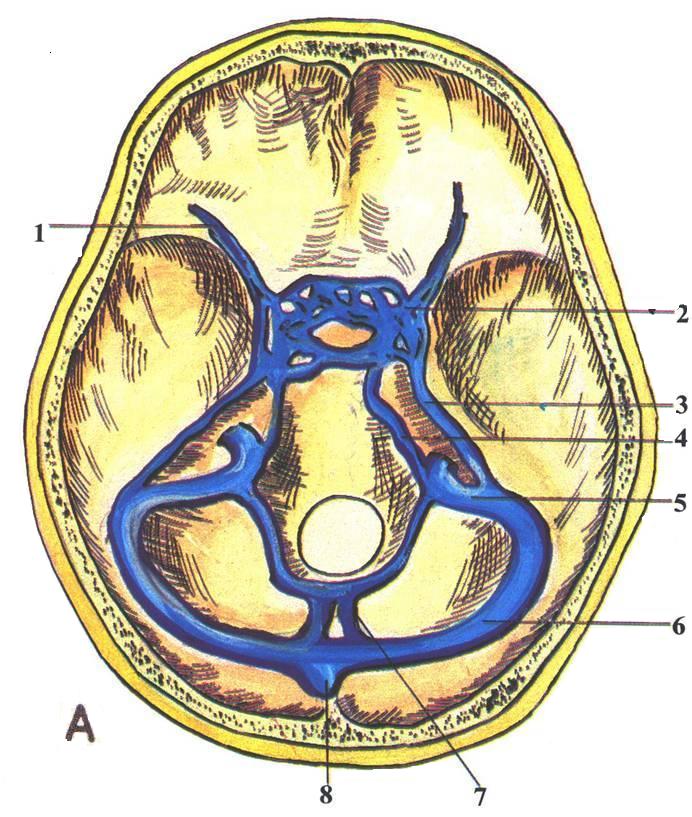

Рис. 40. Отростки и синусы твердой мозговой оболочки. А – Синусы основания. 1 – клиновидно-теменной синус; 2 – пещеристый синус; 3 – верхний каменистый синус; 4 – нижний каменистый синус; 5 – сигмовидный синус; 6 – поперечный синус; 7 – затылочный синус; 8 – синусный сток. Б – Отростки и синусы твердой оболочки свода и основания (Синельников Р.Д. Атлас анатомии человека. – 1972. – Т.3.). 1 – пещеристый синус; 2 – намет мозжечка; 3 – синусный сток; 4 – прямой синус; 5 – поперечный синус; 6 – сигмовидный синус; 7 – верхний сагиттальный синус; 8 – нижний каменистый синус; 9 – серп большого мозга; 10 – верхний каменистый синус; 11 – нижний сагиттальный синус.
Между твердой мозговой и паутинной оболочками имеется щелевидное пространство, которое называется субдуральным. Паутинная оболочка покрывает мозг, не заходя в борозды, отграничивающие мозговые извилины. Она образует пахионовы грануляции, которые через твердую мозговую оболочку проникают в просвет венозных синусов и играют ведущую роль в оттоке ликвора из подпаутинного пространства в венозную систему головы. Паутинная оболочка отделяется от расположенной ближе всего к мозгу мягкой мозговой оболочки подпаутинным (субарахноидальным) пространством. Подпаутинное пространство местами образует расширения – подпаутинные цистерны, содержащие спинномозговую жидкость (ликвор). Располагающаяся непосредственно на поверхности головного мозга мягкая мозговая оболочка содержит большое количество сосудов и проникает во все борозды между извилинами.
Проекция центральной и латеральной борозд, извилин мозга и крупных сосудов на наружную поверхность черепа с учетом его формы определяется по схеме Кренлейна-Брюсовой, которая составляется из 6 линий и их производных (рис. 41).
Срединно-сагиттальная линия проводится от надпереносья до наружного затылочного выступа. Нижняя горизонтальная линия – от нижнеглазничного края через скуловую дугу и верхний край наружного слухового прохода; верхняя горизонтальная - параллельно нижней, но через верхнеглазничный край. Передняя вертикальная линия проходит через середину скуловой дуги, средняя вертикальная – через височно-нижнечелюстной сустав и задняя – по заднему краю сосцевидного отростка до пересечения со срединно-сагиттальной линией. Для определения проекции центральной борозды наносится линия, соединяющая точку пересечения срединно-сагиттальной и задней вертикальной линией с точкой пересечения передней вертикальной и верхней горизонтальной линии, а латеральная борозда проецируется по биссектрисе угла, образованного проекционной линией центральной борозды и верхней горизонтальной линией.

Рис. 41. Схема черепно-мозговой топографии Кренлейна-Брюсовой. АА – нижняя горизонтальная линия; А1А1 – верхняя горизонтальная линия; А2А2 – добавочная горизонтальная линия (Брюсовой); ВВ – передняя вертикальная линия; В1В1 – средняя вертикальная линия; В2В2 – задняя вертикальная линия; cd – проекция центральной (роландовой) борозды; с – лобная ветвь средней менингеальной артерии; се – проекция латеральной (сильвиевой) борозды; f – проекция основного ствола средней менингеальной артерии; q – теменная ветвь средней менингеальной артерии.
Основной ствол средней менингеальной артерии проецируется в точке пересечения передней вертикальной с нижней горизонтальной линией, т.е. у середины верхнего края скуловой дуги. Проекция лобной ветви этой артерии соответствует точке пересечения верхней горизонтальной линии с передней вертикальной линией (так называемая передняя точка Кренлейна). Точка пересечения задней вертикальной линии с верхней горизонтальной линией (задняя точка Кренлейна) является проекцией теменной ветви средней менингеальной артерии.
Для определения проекции артерий мозга (передней, средней и задней) С.С. Брюсовой к схеме Кренлейна добавлена третья горизонтальная линия, которая проводится параллельно первым двум горизонтальным линиям из точки пересечения задней вертикальной линии с проекцией латеральной борозды.
Следует помнить и учитывать некоторые особенности строения и топографии в зависимости от формы головы (долихо-, мезо- и брахицефалы). Например, средняя часть наружного основания черепа, носящая название глоточной ямы, у долихоцефалов вытянута в длину, а у брахицефалов – в ширину. Поэтому доступ к своду глотки и турецкому седлу у долихоцефалов легче осуществляется через полость рта, а у брахицефалов – через полость носа (П.А. Куприянов). Мозжечок у брахицефалов более объемистый, чем у долихоцефалов, в связи с этим мозжечково-мозговая цистерна подпаутинного пространства у брахицефалов может быть значительно укороченной и при пункции ее возможно повреждение как мозжечка, так и его сосудов. Верхняя сагиттальная пазуха мозговой оболочки у брахицефалов шире (до 3 см) и поэтому ранения ее представляют значительную опасность в сравнении с долихоцефалами. В виллизиевом круге у брахицефалов, как правило, хорошо развиты соединительные артерии и круг замкнут, в тоже время у долихоцефалов могут отсутствовать одна или все соединительные артерии (В.П. Валькер). Поэтому перевязка общей сонной артерии у долихоцефалов (особенно с правой стороны) может вызвать более серьезные осложнения, чем у брахицефалов.
Техника выполнения оперативных вмешательств на мозговом отделе головы
Среди оперативных вмешательств, выполняемых на черепе, особо следует выделить первичную хирургическую обработку ран. Эта операция является экстренной, а техника ее отличается от используемой в других областях в силу анатомо-физиологических особенностей черепа и его содержимого (мозга).
Различают два вида ранений свода черепа – проникающие и непроникающие (рис. 42).

Рис. 42. Классификация ранений черепа. а – ранение мягких тканей; б – ранение покровов с повреждением плоских костей свода черепа; в – проникающее ранение с повреждением твердой мозговой оболочки.
Проникающими ранениями называются такие, при которых наблюдается повреждение твердой мозговой оболочки. Соответственно, ранения, не сопровождающиеся нарушением целости твердой мозговой оболочки, являются непроникающими. Непроникающие, в свою очередь, делятся на ранения только мягких тканей и ранения покровов с повреждением плоских костей свода черепа.
Показанием к проведению первичной хирургической обработки (ПХО) являются ранения покровов черепа, проникающие глубже апоневроза. ПХО покровов черепа не проводится у больных с резким нарушением жизненно важных функций, в состоянии шока или психомоторного возбуждения, при поверхностных незияющих ранах кожи, которые нуждаются только в туалете. Осмотр раны в сопоставлении с неврологическими и рентгенологическими данными позволяет уточнить характер и объем повреждений, а затем наметить четкий план ПХО. Обезболивание зависит от объема оперативного вмешательства.
ПХО ран черепа начинается с экономного иссечения мягких тканей (кожи, подкожной клетчатки и сухожильного шлема). При этом разрезы проводятся с учетом рассмотренных выше топографо-анатомических особенностей области (малая подвижность кожи, направление сосудисто-нервных пучков и др.). При промывании раны широко используется перекись водорода. Подапоневротические гематомы удаляются отсосом, а поднадкостничные – острой ложечкой с использованием теплого физиологического раствора. Для остановки кровотечения из сосудов лобно-теменно-затылочной области используют электрокоагуляцию, а также последовательное прошивание толстым шелком мягких тканей вокруг раны с проходящими в подкожной клетчатке сосудами (гемостатический шов Гейденгайна) (рис. 43).

Рис. 43. а – Слои лобно-теменно-затылочной области. 1 – кожа; 2 – подкожная жировая клетчатка; 3 – соединительно-тканные перемычки; 4 – сухожильный шлем; 5 – подапоневротическая клетчатка; 6 – поднадкостничная клетчатка; 7 – губчатое вещество плоских костей свода черепа; 8 – диплоическая вена. б – Гемостатический шов Гейденгайна.
При повреждении костей удаляют свободно лежащие, не связанные с надкостницей отломки, оставляя крупные фрагменты на месте. Прочная фиксация кожи и подкожной клетчатки к сухожильному шлему в лобно-теменно-затылочной области и наличие рыхлой подапоневротической клетчатки обусловливает возможность образования скальпированных ран. При этом виде повреждений от подлежащих тканей отторгаются единым блоком большие фрагменты кожи вместе с подкожной клетчаткой и сухожильным шлемом (скальп). После анестезии основания лоскута, сбриваются волосы, удаляются видимые инородные тела, нежизнеспособные ткани иссекаются до появления кровотечения. После окончательной обработки раны скальп укладывается на место и рана ушивается наглухо. Особого внимания заслуживают способы реплантации отторгнутого скальпа, если он доставлен в хирургическое отделение вместе с пострадавшим. При этом (после специальной обработки) возможна реплантация скальпа с восстановлением кровотока в наиболее крупных сосудах с помощью микрохирургической техники (в настоящее время является операцией выбора). Если не возможна реплантация, то прибегают к кожной пластике оторванного лоскута. С лоскута удаляется подкожная клетчатка и апоневроз, то есть для пластики используется только кожа. Кожа перфорируется в шахматном порядке и узловыми швами фиксируется к краям скальпированной раны. В послеоперационном периоде необходимо своевременно удалить гематому из под лоскута на фоне антибиотиков. Все эти мероприятия позволяют обеспечить гладкое течение и приживление оторванного лоскута, а также предупредить развитие остеомиелита. Если же оторванный лоскут (скальп) утерян, то проводятся пластические операции, заключающиеся в перемещении кожных лоскутов или свободной кожной пластике. Для ускорения регенераторных процессов и образования на поверхности костей черепа грануляционной ткани трепанируют в нескольких участках наружную пластинку плоских костей свода черепа.
В случаях проникающих ранений черепа с повреждением твердой мозговой оболочки ПХО мягких покровов проводят также, как уже было сказано выше. В губчатом веществе костей свода черепа находятся диплоические вены, являющиеся источником кровотечения при травмах и при операциях. Остановка кровотечения из диплоических вен требует применения особых приемов. Можно прикладывать к месту повреждения кости марлевые тампоны, смоченные горячим физиологическим раствором, что ускоряет свертывание крови и тромбирование диплоических вен.
Возможно использование «биологической тампонады» кусочком мышцы или своеобразной шпаклевкой из смеси костных опилок с кровяными сгустками, а также гемостатической губки. Эффективно использование специальных восковых паст, втираемых в поперечный срез кости для закрытия просвета диплоических вен. Если имеется повреждение твердой мозговой оболочки, то ее рваные края экономно иссекают ножницами. Кровотечение из сосудов твердой мозговой оболочки останавливают прошиванием и лигированием обоих концов поврежденного сосуда или наложением клипсов. Клипирование поврежденных сосудов возможно только со стороны рассеченных краев, причем клипсом зажимается сосуд вместе с твердой мозговой оболочкой. При повреждении синусов твердой мозговой оболочки для остановки кровотечения применяют сосудистый шов на линейную рану небольших размеров, либо пластику дефекта стенки синуса лоскутом из наружного листка твердой мозговой оболочки или аутотрансплантатом из широкой фасции бедра (рис. 44).
| Рис. 44. Способы остановки кровотечения из поврежденного синуса: а – тампонада синуса кусочком мышцы; б, в – подшивание мышцы; г – тампонада просвета синуса пучком кетгута; д – прошивание синуса; е – перевязка синуса; ж – шов на линейную рану синуса; з – подшивание твердой оболочки и серпа большого мозга. |
 При большом разрыве может быть использована тампонада просвета синуса пучком кетгута, введенного через дефект. Лигирование верхнего сагиттального синуса (выполняется при полном его разрыве) сравнительно безопасно в его передней трети и противопоказана в задней трети его длины, поскольку может привести к развитию отека мозга, венозной энцефалопатии и смерти пострадавшего вследствие нарушения внутричерепной гемоциркуляции. Решающее значение при выполнении дальнейших действий имеют бережное отношение к ткани мозга и тщательная остановка кровотечения. При выполнении хирургической обработки раны мозга недопустимо (из-за опасности повреждения жизненно важных центров) применять иссечение краев раны, ее зондирование и поиск инородных тел пальцем или инструментом. Удаление разрушенной мозговой ткани и поверхностно расположенных костных отломков производят путем осторожного смывания детрита струей физиологического раствора. Следует помнить, что мозговое вещество не иссекают, а удаляют только мозговой детрит. Для удаления мелких инородных тел можно временно прижать на шее внутренние яремные вены. При этом повышается внутричерепное давление, что способствует выталкиванию содержимого из раны мозга. Целесообразно использовать штифт-магнит для извлечения металлических инородных тел. Для остановки кровотечения иногда применяют методику заполнения раневого канала смесью фибриногена и тромбина.
При большом разрыве может быть использована тампонада просвета синуса пучком кетгута, введенного через дефект. Лигирование верхнего сагиттального синуса (выполняется при полном его разрыве) сравнительно безопасно в его передней трети и противопоказана в задней трети его длины, поскольку может привести к развитию отека мозга, венозной энцефалопатии и смерти пострадавшего вследствие нарушения внутричерепной гемоциркуляции. Решающее значение при выполнении дальнейших действий имеют бережное отношение к ткани мозга и тщательная остановка кровотечения. При выполнении хирургической обработки раны мозга недопустимо (из-за опасности повреждения жизненно важных центров) применять иссечение краев раны, ее зондирование и поиск инородных тел пальцем или инструментом. Удаление разрушенной мозговой ткани и поверхностно расположенных костных отломков производят путем осторожного смывания детрита струей физиологического раствора. Следует помнить, что мозговое вещество не иссекают, а удаляют только мозговой детрит. Для удаления мелких инородных тел можно временно прижать на шее внутренние яремные вены. При этом повышается внутричерепное давление, что способствует выталкиванию содержимого из раны мозга. Целесообразно использовать штифт-магнит для извлечения металлических инородных тел. Для остановки кровотечения иногда применяют методику заполнения раневого канала смесью фибриногена и тромбина.
Принципиально важным является решение вопроса о восстановлении целости твердой мозговой оболочки в завершении хирургической обработки раны мозга. Восстановление герметичности твердой мозговой оболочки является наиболее эффективной и радикальной мерой предупреждения распространения инфекции из поверхностных тканей в глубину раны. Противопоказаниями к ушиванию твердой мозговой оболочки является недостаточная уверенность в радикальной хирургической обработке (обычно после огнестрельных ранений), а так же выбухание мозга вследствие отека клеток.
При выполнении операций на черепе и его содержимом приходиться производить вскрытие полости черепа. Такая операция называется трепанацией черепа (краниотомией). Трепанация – вскрытие полости черепа – оперативный доступ, позволяющий произвести хирургическое вмешательство на мозге и его оболочках.
Различают два способа трепанации черепа – резекционный и костнопластический. Резекционная трепанация черепа является паллиативной операцией. Показанием к этой операции является повышение внутричерепного давления при опухолях, водянке и других заболеваниях мозга в случаях невозможности удалить основной патологический очаг, нарастающий отек и набухание мозга.
Резекционный способ трепанации заключается в наложении одного или нескольких трепанационных отверстий с помощью специальной фрезы и последующего «выкусывания» или выпиливания необходимой величины костного фрагмента над внутричерепным (внутримозговым) патологическим очагом. После рассечения твердой мозговой оболочки над костным дефектом ушиваются только мягкие ткани. Резекционную или декомпрессивную трепанацию производят непосредственно над очагом поражения, если диагноз установлен или по Кушингу, когда локализация очага неизвестна.
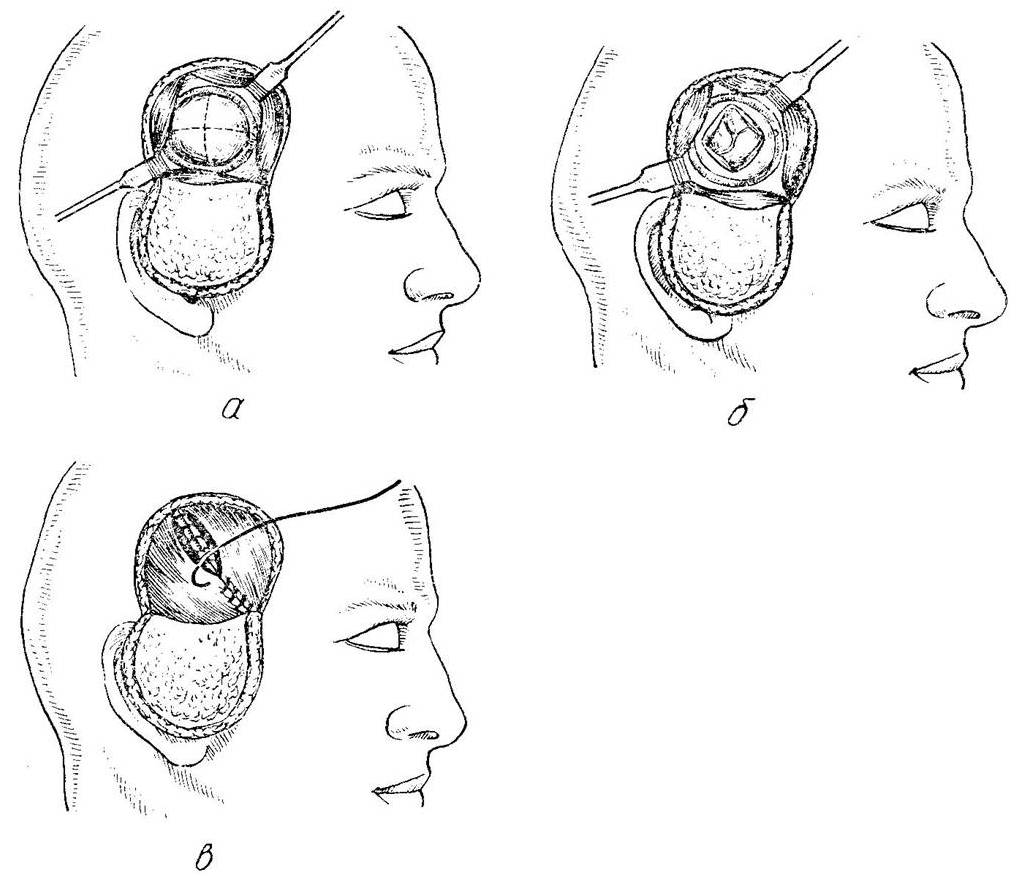 Декомпрессивная трепанация черепа по Кушингу производится на стороне недоминантного полушария: у правшей - в правой височной области, у левшей – в левой, чтобы избежать речевых нарушений, которые могут возникнуть при пролабировании мозгового вещества в области наложенного трепанационного отверстия (рис. 45). Подковообразный разрез кожи, подкожной клетчатки в височной области проводят соответственно линии прикрепления височной мышцы. В вертикальном направлении рассекают височный апоневроз, межапоневротическую клетчатку и височную мышцу. Надкостницу рассекают и отделяют распатором, в центре накладывают фрезевое отверстие, затем его расширяют щипцами – кусачками. Твердую мозговую оболочку вскрывают крестообразным разрезом. По завершении операции ушиваются мягкие ткани, за исключением твердой мозговой оболочки.
Декомпрессивная трепанация черепа по Кушингу производится на стороне недоминантного полушария: у правшей - в правой височной области, у левшей – в левой, чтобы избежать речевых нарушений, которые могут возникнуть при пролабировании мозгового вещества в области наложенного трепанационного отверстия (рис. 45). Подковообразный разрез кожи, подкожной клетчатки в височной области проводят соответственно линии прикрепления височной мышцы. В вертикальном направлении рассекают височный апоневроз, межапоневротическую клетчатку и височную мышцу. Надкостницу рассекают и отделяют распатором, в центре накладывают фрезевое отверстие, затем его расширяют щипцами – кусачками. Твердую мозговую оболочку вскрывают крестообразным разрезом. По завершении операции ушиваются мягкие ткани, за исключением твердой мозговой оболочки.
| Рис. 45. Декомпрессивная трепанация черепа по Кушингу. а – подковообразный разрез мягких тканей и создание трепанационного отверстия; б – твердая мозговая оболочка рассечена крестообразным разрезом; в – послойное ушивание мягких тканей. |
В зависимости от техники выкраивания лоскутов различают однолоскутную (способ Вагнера-Вольфа) и двухлоскутную (способ Оливекрона) костнопластическую трепанацию черепа.
Однолоскутная костнопластическая трепанация (способ Вагнера-Вольфа) заключается в выкраивании подковообразного многослойного лоскута, состоящего из кожи, подкожной клетчатки, сухожильного шлема, надкостницы и кости. Преимуществом данного способа является относительная быстрота формирования лоскутап
Одним из недостатков является возможность сдавления питающих лоскут сосудов при перегибе толстой ножки. Кроме того, иногда возникают технические трудности при выпиливании костного фрагмента вследствие «нависания» краев разреза мягких тканей.
Двухлоскутная костнопластическая трепанация (способ Оливекрона) заключается в раздельном выкраивании сначала лоскута мягких тканей, состоящего из кожи, подкожной клетчатки и сухожильного шлема, а затем второго костно-пластического лоскута. При этом обеспечивается большая свобода действий для формирования костного лоскута, но этот способ оказывается более трудоемким и требует больше времени (рис. 46).
| Рис. 46. Костнопластическая трепанация черепа по способу Оливекрона. а – формирование лоскута из мягких тканей; б – образование фрезевых отверстий, перепиливание кости проволочной пилой; в – проведение проводника Поленова; г – кожно-апоневротический и костно-надкостничный лоскуты откинуты, обнажена твердая мозговая оболочка; д – вскрытие твердой мозговой оболочки. |
 Техника костнопластической трепанации требует соблюдения определенной последовательности. Основание лоскута мягких тканей при его формировании должно быть обращено книзу, учитывая восходящий ход артерий в лобно-теменно-затылочной области. Обработка надкостницы осуществляется распатором с целью формирования «дорожки» для наложения фрезевых отверстий и перепиливания кости. На освобожденной от надкостницы полоске кости ручным коловоротом или электрической фрезой делают ряд трепанационных отверстий (обычно 5-6). Для контроля над глубиной положения фрезы следует помнить, что при просверливании наружной костной пластинки опилки имеют обычно белый или желтоватый цвет, при прохождении фрезой губчатого вещества кости цвет опилок меняется на кроваво-красный. При достижении рабочей кромкой фрезы внутренней костной пластинки цвет стружек снова становиться белым или желтым. Через два ближайших трепанационных отверстия с помощью проводника Поленова вводиться проволочная пила Джильи-Оливекрона и пропиливается кость в косом направлении снутри к наружи.
Техника костнопластической трепанации требует соблюдения определенной последовательности. Основание лоскута мягких тканей при его формировании должно быть обращено книзу, учитывая восходящий ход артерий в лобно-теменно-затылочной области. Обработка надкостницы осуществляется распатором с целью формирования «дорожки» для наложения фрезевых отверстий и перепиливания кости. На освобожденной от надкостницы полоске кости ручным коловоротом или электрической фрезой делают ряд трепанационных отверстий (обычно 5-6). Для контроля над глубиной положения фрезы следует помнить, что при просверливании наружной костной пластинки опилки имеют обычно белый или желтоватый цвет, при прохождении фрезой губчатого вещества кости цвет опилок меняется на кроваво-красный. При достижении рабочей кромкой фрезы внутренней костной пластинки цвет стружек снова становиться белым или желтым. Через два ближайших трепанационных отверстия с помощью проводника Поленова вводиться проволочная пила Джильи-Оливекрона и пропиливается кость в косом направлении снутри к наружи.
После вскрытия полости черепа производят рассечение твердой мозговой оболочки и выполняют необходимые манипуляции на мозге или его сосудах (удаление опухоли, клипирование сосудов, удаление гематомы и др.). Операция, как правило, заканчивается ушиванием твердой мозговой оболочки и закрытием дефекта черепа путем укладывания лоскута в исходное положение и наложения швов на мягкие ткани.
Антротомия – трепанация сосцевидного отростка. Прежде чем приступить к рассмотрению техники проведения антротомии, следует остановиться на некоторых аспектах хирургической анатомии сосцевидного отростка.
Сосцевидный отросток височной кости располагается непосредственно позади и книзу от наружного слухового прохода. Различают четыре формы строения сосцевидного отростка: склеротическая, при которой отросток представляет собой сплошную кость, но с наличием относительно постоянной сосцевидной пещеры; пневматическая, когда хорошо выражены многочисленные ячейки, из которых наиболее крупные находятся в задней части сосцевидного отростка; губчатая (спонгиозная) – отросток построен по типу костного губчатого вещества; пневмогубчатая, при которой отросток имеет строение губчатого вещества с выраженными воздухоносными ячейками.
| Рис. 47. Трепанационный треугольник Шипо. 1 – линия – продолжение скуловой дуги; 2 – ячейки сосцевидного отростка; 3 – задний край наружного слухового прохода; 4 – проекция канала лицевого нерва; 5 – сосцевидный гребешок; 6 – сосцевидное отверстие; 7 – проекция сигмовидного синуса. |
 Сосцевидная пещера тесно связана с барабанной полостью среднего уха и рассматривается как углубление этой полости. Таким образом, среднее ухо и его добавочные полости образуют одну воздухоносную систему, которая наполняется воздухом через евстахиеву трубу. При возникновении воспалительного процесса в среднем ухе экссудат может попасть в пещеру и затем распространиться по ячейкам сосцевидного отростка, то есть возникает мастоидит. Удалить гной из всей воздухоносной системы можно лишь через заднюю стенку среднего уха, доступ к которой осуществляется через пещеру сосцевидного отростка. Пещера проецируется на наружную поверхность сосцевидного отростка в области гладкой площадки треугольной формы (трепанационный треугольник Шипо) (рис. 47). Границами трепанационного треугольника Шипо являются: спереди-задний край наружного слухового прохода, сзади – сосцевидный гребешок, а сверху – горизонтальная линия, являющаяся продолжением кзади скуловой дуги. Верхняя стенка отделяет сосцевидную пещеру от средней черепной ямки (при прободении верхней стенки гной попадает в полость черепа). К задней ее стенке, при слабом развитии сосцевидного отростка, прилежит сигмовидный синус. Кпереди от сосцевидной пещеры проходит нижний отдел канала лицевого нерва, а кпереди и кнутри – латеральный полукружный канал. Таким образом гнойный процесс из барабанной полости среднего уха легко проникает в сосцевидную пещеру и далее, последовательно разрушая ее стенки, может проникнуть не только в полость черепа, но и в канал лицевого нерва (парез или паралич мимических мышц) и т.д. Во всех этих случаях появляются жизненные показания для трепанации сосцевидного отростка.
Сосцевидная пещера тесно связана с барабанной полостью среднего уха и рассматривается как углубление этой полости. Таким образом, среднее ухо и его добавочные полости образуют одну воздухоносную систему, которая наполняется воздухом через евстахиеву трубу. При возникновении воспалительного процесса в среднем ухе экссудат может попасть в пещеру и затем распространиться по ячейкам сосцевидного отростка, то есть возникает мастоидит. Удалить гной из всей воздухоносной системы можно лишь через заднюю стенку среднего уха, доступ к которой осуществляется через пещеру сосцевидного отростка. Пещера проецируется на наружную поверхность сосцевидного отростка в области гладкой площадки треугольной формы (трепанационный треугольник Шипо) (рис. 47). Границами трепанационного треугольника Шипо являются: спереди-задний край наружного слухового прохода, сзади – сосцевидный гребешок, а сверху – горизонтальная линия, являющаяся продолжением кзади скуловой дуги. Верхняя стенка отделяет сосцевидную пещеру от средней черепной ямки (при прободении верхней стенки гной попадает в полость черепа). К задней ее стенке, при слабом развитии сосцевидного отростка, прилежит сигмовидный синус. Кпереди от сосцевидной пещеры проходит нижний отдел канала лицевого нерва, а кпереди и кнутри – латеральный полукружный канал. Таким образом гнойный процесс из барабанной полости среднего уха легко проникает в сосцевидную пещеру и далее, последовательно разрушая ее стенки, может проникнуть не только в полость черепа, но и в канал лицевого нерва (парез или паралич мимических мышц) и т.д. Во всех этих случаях появляются жизненные показания для трепанации сосцевидного отростка.
Показанием для антротомии является гнойный средний отит, осложненный гнойным воспалением ячеек сосцевидного отростка (мастоидит). Разрез мягких тканей ведется на расстоянии 1-0,5см от заднего края прикрепления ушной раковины. Надкостница распатором отслаивается в пределах трепанационного треугольника, затем небольшим плоским долотом сбивается поверхностная пластинка кости. Узким желобоватым долотом постепенно тонкими стружками снимается вещество сосцевидного отростка, пока не вскроется пещера. Из обнаженной сосцевидной пещеры удаляется гной, острой ложечкой выскабливаются грануляции. В последующем полость заживает грануляциями, так как рану, как правило, не зашивают.
Топографо-анатомические особенности лица и их значение в выборе техники хирургических вмешательств
Область лица отличается рядом анатомических и физиологических особенностей, которые приходится учитывать при выполнении операций. К таким следует отнести необходимость соблюдения косметических требований, поверхностное расположение многочисленных и крупных сосудов и нервов, сложный рельеф костей лицевого скелета, наличие клетчаточных пространств и инфицированных полостей – ротовой и носовой с придаточными воздухоносными пазухами. Указанные особенности вынуждают не только рассматривать оперативные доступы (разрезы) и хирургические приемы применительно к различным топографо-анатомическим областям лица, но и оценивать их возможное влияние на каждый анатомический слой.
Особое значение имеет наружный покров лица – кожа, которая, являясь защитным слоем, определяет вместе с тем и эстетическую характеристику лица. Состояние кожи лица человека отражает его возраст и те жизненные ситуации, которые ему пришлось пережить. С возрастом образуются складки и морщины на коже лица. В течение многих лет единственный способ коррекции возрастных изменений кожи лица заключался в широкой отслойки кожи с последующим ее натяжением и иссечением избытка. Однако кожа в разных отделах лица имеет разное строение и толщину, вследствие чего при перемещениях может происходить деформация мягких тканей, образование грубых рубцов, нарушение мимики. В последние годы находит все более широкое применение новый подход к решению этой проблемы, заключающийся в натяжении не только кожи лица, но более толстого пласта ткани, состоящего из кожи, подкожной жировой клетчатки и поверхностного мышечного слоя.
Важной особенностью кожи лица является наличие в ней большого количества кровеносных сосудов, сальных и потовых желез, нервных окончаний. Кожа лица обладает очень высокой способностью к заживлению и устойчивостью к инфекции. Поэтому при ранениях после первичной хирургической обработки раны лица в большинстве случаев допустимо наложение на ее края первичного шва для достижения лучшего косметического эффекта.
Следующей особенностью кожи лица является прикрепление к ней мимических мышц, сокращение которых вызывает мимические движения и образование складок. У людей старшего возраста в участках, где наиболее часто возникают складки, образуются морщины, имеющие индивидуальный рисунок. Для получения хороших косметических результатов разрезы на лице следует ориентировать, по возможности, в направлении естественных складок и морщин с учетом направления «силовых» линий кожи.
Особое значение для выбора направления разрезов в области лица имеет топография ветвей лицевого нерва, обеспечивающих иннервацию мимических мышц. Повреждение лицевого нерва или его крупных ветвей влечет за собой паралич мимических мышц, обезображивание лица, серьезные функциональные нарушения (лагофтальм, слюнотечение, нарушение артикуляции речи). Ветви лицевого нерва проходят в глубоком слое подкожной клетчатки, поэтому при рассечении кожи и поверхностных слоев подкожной клетчатки их повреждения удается избежать. Глубокие разрезы, особенно в боковом отделе лица, рекомендуется ориентировать радиально от козелка уха (наружного слухового прохода).
При выполнении хирургических вмешательств на лице, и особенно при выполнении местной анестезии, нужно учитывать топографию мест выхода чувствительных ветвей тройничного нерва (рис. 48). Отверстия, через которые выходят на лицо ветви тройничного нерва, проецируются на вертикальной линии, проведенной по границе медиальной и средней трети верхнего края глазницы (для надглазничного нерва – у верхнего края глазницы; для подглазничного нерва на 0,5-1см ниже нижнего края глазницы; для подбородочного нерва – посередине высоты нижней челюсти).
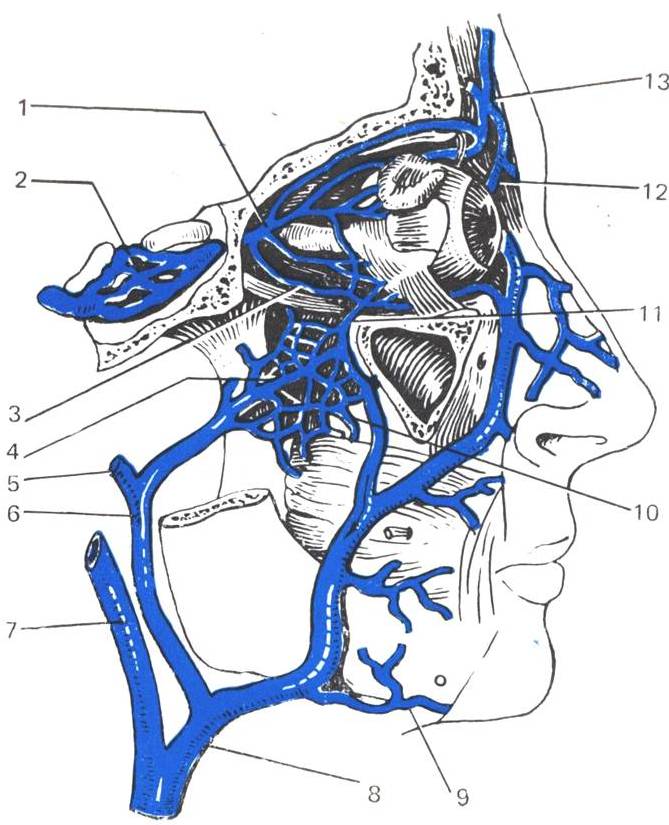
 В распространении инфекции и гнойных очагов на лице важную роль играют многочисленные вены и венозные сплетения. При тромбофлебитах этих вен возможно распространение инфекции по их анастомозам в систему внутричерепных синусов. Этому способствует изменение направления кровотока при тромбозе вен. Главными анастомотическими путями являются: подглазничная вена – нижняя глазная вена – пещеристый синус; лицевая вена – угловая вена – носолобная вена – верхняя глазная вена – пещеристый синус; лицевая вена – глубокая вена лица – крыловидное сплетение – вены овального и круглого отверстий – пещеристый синус (рис. 49). Наиболее частым источником инфекции являются очаги, локализующиеся в области верхней губы. Поэтому между двумя носогубными складками и верхней губой иногда описывают так называемый «треугольник смерти», в котором манипуляции на мягких тканях должны производиться с особой осторожностью.
В распространении инфекции и гнойных очагов на лице важную роль играют многочисленные вены и венозные сплетения. При тромбофлебитах этих вен возможно распространение инфекции по их анастомозам в систему внутричерепных синусов. Этому способствует изменение направления кровотока при тромбозе вен. Главными анастомотическими путями являются: подглазничная вена – нижняя глазная вена – пещеристый синус; лицевая вена – угловая вена – носолобная вена – верхняя глазная вена – пещеристый синус; лицевая вена – глубокая вена лица – крыловидное сплетение – вены овального и круглого отверстий – пещеристый синус (рис. 49). Наиболее частым источником инфекции являются очаги, локализующиеся в области верхней губы. Поэтому между двумя носогубными складками и верхней губой иногда описывают так называемый «треугольник смерти», в котором манипуляции на мягких тканях должны производиться с особой осторожностью.
| Рис. 48. Топография ветвей тройничного нерва на коже лица. 1 – проекция на кожу надглазничного нерва; 2 – проекция на кожу подглазничного нерва; 3 – проекция на кожу подбородочного нерва; 4 – подбородочный нерв; 5 – подбородочное отверстие; 6 – подглазничный нерв; 7 – подглазничное отверстие; 8 – надглазничное отверстие; 9 – надглазничный нерв; 10 – вертикальная линия, соединяющая места выхода ветвей тройничного нерва. |
 Особенностью обработки ран лица является крайне экономное иссечение краев раны с удалением только явно нежизнеспособных тканей. Рассечение мягких тканей следует проводить в соответствии с проекцией основных ветвей лицевого нерва, выводного протока околоушной железы. Выгодно использовать для разрезов естественные складки кожи и морщины (меньшее натяжение и мало заметен рубец).
Особенностью обработки ран лица является крайне экономное иссечение краев раны с удалением только явно нежизнеспособных тканей. Рассечение мягких тканей следует проводить в соответствии с проекцией основных ветвей лицевого нерва, выводного протока околоушной железы. Выгодно использовать для разрезов естественные складки кожи и морщины (меньшее натяжение и мало заметен рубец).
| Рис. 49 Поверхностные и глубокие вены лица. 1 – верхняя глазная вена; 2 – пещеристый синус; 3 – нижняя глазная вена; 4 – крыловидное сплетение; 5 – верхнечелюстная вена; 6 – занижнечелюстная вена; 7 – наружная яремная вена; 8 – лицевая вена; 9 – подподбородочная вена; 10 – глубокая вена лица; 11 – нижняя глазная вена; 12 – угловая вена; 13 – носолобная вена. |
Первичный шов применяется после тщательной первичной хирургической обработки ран мягких тканей в области губ и близлежащих участков ротовой области, носа, век и бровей. Возможность применения первичных швов при ранениях этой зоны обусловлена хорошей васкуляризацией тканей и их устойчивостью к инфекции. Необходимость реституции (восстановления) диктуется функциональными и косметическими требованиями, поскольку незашитые раны после заживления оставляют грубые рубцы.

|

|

|

|
ЛЕКЦИЯ 7
Дата публикования: 2015-09-17; Прочитано: 12368 | Нарушение авторского права страницы | Мы поможем в написании вашей работы!
