 |
Главная Случайная страница Контакты | Мы поможем в написании вашей работы! | |
Лабораторные исследования при геморрагическом васкулите Шенлейна-Геноха
|
|
1. Общий анализ крови – нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, возможна эозинофилия, повышенная СОЭ. Анемия развивается редко.
2. Анализ мочи - микрогематурия, протеинурия, цилиндрурия. Макро-гематурия не характерна. Другие изменения в моче возникают при развитии хронического гломерулонефрита.
3. Биохимические исследования – отмечается повышение уровня белков острой фазы, α2- и γ-глобулинов, гипоальбуминемия. При почечной патологии повышается содержание креатинина и мочевины.
При выраженных проявлениях заболевания наблюдаются изменения свертывающей системы крови.
4. Иммунологические исследования – повышается концентрация IgА, циркулирующих иммунных комплексов, увеличивается титр антистрептолизина, снижение количества Т-лимфоцитов может обусловить лимфоцитопению. У части больных определяется ревматоидный фактор, антитела к кардиолипину.
5. К числу маркеров, отражающих активацию или повреждение эндотелия, относятся ангиотензинпревращающий фермент, протеин С и S, антиген фактора Виллебранда.
Геморрагические диатезы, обусловленные недостаточностью
тромбоцитарного звена
К этой группе геморрагических диатезов относятся тромбоцитопении (снижение числа тромбоцитов ниже 100·109/л) и тромбоцитопатии (качественная неполноценность тромбоцитов при нормальном или субнормальном их количестве в крови).
Это наиболее частая причина кровоточивости. Снижение числа тромбоцитов менее 100·109/л вызывает удлинение времени кровотечения, снижение тромбоцитов до 20-50·109/л - появление петехий и пурпуры, ниже 20·109/л – спонтанные кровотечения.
Тромбоцитопении возникают в результате недостаточной продукции тромбоцитов, из-за повышенного разрушения или нарушения распределения пула тромбоцитов в организме.
Идиопатическая тромбоцитопеническая пурпура
Это аутоиммунное заболевание, характеризующееся разрушением тромбоцитов под действием антитромбоцитарных аутоантител. Причина, вызывающая такую аутоиммунную агрессию, обычно остается неясной в отличие от других форм аутоиммунной тромбоцитопении. Отличается она и от заболеваний системы крови, при которых уменьшение числа тромбоцитов является одним из симптомов заболевания (лейкозы, дефицит витамина В12 и других).
Лабораторные исследования при идиопатической тромбоцитопенической пурпуре
1. Общий анализ крови – в период обострения количество тромбоцитов снижено (до 50·109/л и ниже), изменяется их морфология (анизоцитоз, пойкилоцитоз). Длительные и тяжелые кровотечения приводят к развитию железодефицитной анемии, ретикулоцитозу. Количество лейкоцитов обычно не меняется. При острой кровопотере отмечается умеренный нейтрофильный лейкоцитоз и сдвиг лейкоцитарной формулы влево.
2. Анализ мочи при поражениях почек – протеинурия, макро - или микрогематурия.
3. Биохимические исследования – слабо выраженная гипербилирубинемия (за счет прямой и непрямой фракций), повышен уровень креатинина и мочевины, активность ЛДГ. Отмечается удлинение времени кровотечения, уменьшение ретракции кровяного сгустка, накопление продуктов деградации фибрина (ПДФ).
4. Иммунологические исследования – снижение числа Т-лимфоцитов, увели-чение количества циркулирующих иммунных комплексов. Количество IgА и уровень поверхностных тромбоцитарных иммуноглобулинов повышены.
5. Миелограмма – отмечается гиперплазия мегакариоцитарного ростка. В результате кровопотерь возможно повышение пролиферации клеток эритроидного ростка.
Тромбоцитопатии
Тромбоцитопатии – геморрагические диатезы, в основе которых лежат нарушения функционального состояния тромбоцитов. Различают наследственные и приобретенные тромбоцитопатии.
Наследственные тромбоцитопатии
Наследственные тромбоцитопатии могут быть обусловлены дефектом агрегации, адгезии, коагуляционной активности тромбоцитов.
Тромбастения Гланцманна - наследственное заболевание, характеризующееся нарушением агрегации тромбоцитов и наклонностью к кровотечениям.
Лабораторные исследования при наследственной тромбоцитопатии (тромбастения Гланцманна)
1. Общий анализ крови – при частых кровотечениях возможна гипохромная анемия. Количество лейкоцитов и тромбоцитов в пределах нормы.
2. Биохимические исследования - отмечается изменение показателей гемостаза (удлинение времени кровотечения, резкое снижение агрегации тромбоцитов под действием тромбина, коллагена и т.д.).
Уровень АТФ в тромбоцитах снижен, отношение АТФ/АДФ ниже 1.
Характерно снижение ретракции кровяного сгустка, отсутствие адгезии и агрегации тромбоцитов. Нарушения морфологии тромбоцитов не выявляются, снижена активность глицеральдегидфосфатдегидрогеназы и пируваткиназы в этих клетках.
3. Иммунологические исследования – с помощью моноклональных антител можно определить дефицит мембранного гликопротеинового комплекса в тромбоцитах.
Геморрагические диатезы, обусловленные дефицитом
плазменных факторов свертывания
Заболевания, входящие в эту группу, могут быть обусловлены генетическими дефектами в системе свертывания крови (наследственные формы) или возникают как симптом при других заболеваниях (приобретенные коагулопатии).
Гемофилия А
Гемофилия А – часто встречающийся наследственный геморрагический диатез. Заболевание связано с дефицитом плазменного фактора VIII.
Лабораторные исследования при гемофилии А:
1. Общий анализ крови – возможна железодефицитная анемия.
2. Анализ мочи при почечных кровотечениях – макро- и микрогематурия.
3. Биохимические исследования – изменения выявляются при осложнениях (анемия, гемартроз, амилоидоз почек).
4.Показатели гемостаза– снижение в плазме фактора VIII (антигемофильного глобулина А), увеличение частичного тромбопластинового времени, увеличение времени рекальцификации плазмы и свертывания крови.
Гемофилия В
Гемофилия В (болезнь Кристмаса) – наследственный геморрагический диатез, обусловленный дефицитом активности фактора IХ.
Лабораторные показатели сходны с гемофилией А. Дифференциальная диагностика гемофилии В с гемофилией А и другими коагулопатиями проводится с помощью замено-перекрестных проб (введение корригирующих компонентов в исследуемую плазму).
Гемофилия С
Гемофилия С (болезнь Розенталя) – наследственный геморрагический диатез, обусловленный дефицитом фактора ХI.
Для этой формы характерно удлинение АЧТВ и нарушение аутокоагуляционного теста.
Болезнь Виллебранда
Болезнь Виллебранда – группа наследственных и приобретенных коагулопатий, связанных с нарушением синтеза или аномалией фактора Виллебранда.
Лабораторные исследования при болезни Виллебранда:
1. Общий анализ крови – при частых кровотечениях гипохромная анемия.
2. Анализ мочи – без существенных изменений.
3. Биохимические исследования – отмечается удлинение времени кровотечения, АЧТВ в норме или несколько удлинено.
При 1 типе заболевания – в тромбоцитах снижено содержание АТФ и активность ферментов гликолиза. При 2 типе снижена ретракция кровяного сгустка. При 3 типе болезни изменено время свертывания крови.
Таким образом, лабораторные тесты позволяют диагностировать болезнь Виллебранда, выявлять тип заболевания, проводить дифференциальную диагностику с различными видами гемофилии.
Гемолитическая болезнь новорожденных
Это заболевание связано с угнетением витамино-К-зависимых факторов свертывания крови (II, VII, IX, X). Заболевание проявляется на 2-4 день после рождения (желтушность исчезает, как правило, на 5-7 день).
Лабораторные исследования при гемолитической болезни новорожденных:
1. Общий анализ крови – выраженная постгеморрагическая анемия, билирубинемия.
2. Анализ мочи – гематурия.
3. Исследования гемостаза – увеличение активированного парциального тромбопластино-вого и протромбинового времени, снижение протромбинового индекса, факторов свертывания (II, VII, IX, X). Количество тромбоцитов и величина тромбинового времени в норме.
Таблица 6.4 Нарушения агрегации тромбоцитов при различных заболеваниях.
| Вид тромбоцитопатии | Стимулятор агрегации и нарушения агрегации | |||||
| АДФ | Коллаген | Адреналин | Ристоцетин | |||
| первичная волна | вторичная волна | |||||
| Тромбастения | Патология | Патология | Патология | Патология | Норма | |
| Эссенциальная атромбия | » | » | » | » | » | |
| Аспирино-подобный эффект | Норма | » | » | (+,-) | » | |
| Синдром Бернара-Селье | » | Норма | (+,-) | (+,-) | » | |
| Синдром Вискотта-Олдрича | Патология | Патология | Патология | Патология | » | |
| Болезнь Виллебранда | Норма | Норма | Норма | Норма | Снижение (патология) |
Примечание: (+,-)- диагностическое значение не имеет.
В таблице 6.5 показаные опасные зоны гипо- и гиперкоагуляции.
Таблица 6.5. Опасные зоны гипо- и гиперкоагуляции
| ТЕСТЫ | Опасная зона гипокоагуляции (кровоточивость) | Норма | Опасная зона гиперкоагуляции (тромбозы) |
| Первичный гемостаз | |||
| Количество тромбоцитов (×109-л) | <50 | 180-320 | >600 |
| Длительность кровотечения по Дюку | <4 | 1-3 | - |
| Адгезия тромбоцитов на АДФ, (%) | <20 | 30-40 | >40 |
| Вторичный гемостаз | Норма | ||
| • I Фаза | |||
| ВСК по Ли-Уайту (время свертывания) | |||
| - в несиликонированной пробирке (мин) | >10 | 5-7 | <3 |
| - в силиконированной пробирке (мин) | >25 | 14-20 | <10 |
| АКГ на 10-ой мин (с) | >13 | 7-11 | ≤6 |
| Каолин-кефалиновое время (с) | >50 | 35-45 | <30 |
| • II Фаза | |||
| Протромбиновый индекс | <0,6 | 0,7-1,1 | >1,1 |
| • III Фаза | |||
| Фибриноген А (г/л) | <1,5 | 1,7-3,5 | >4,0 |
| Фибриноген В | - | - | >2+ |
| Протамин сульфатный тест | - | - | + |
| Этаноловый тест | - | - | + |
| Антикоагулянты | |||
| Тромбиновое время (с) | <12 | 14-16 | >17 |
| Толерантность плазмы к гепарину (мин) | >15 | 7-14 | <6 |
| АТ III (с) | >69 | 19-69 | <18 |
| Фибринолиз | |||
| Спонтанный фибринолиз (мин) | >20 | 10-20 | <9 |
| Эуглобулиновый фибринолиз (мин) | <140 | 150-200 | >250 |
| Ингибиторы фибринолиза | <1,5 | 1,5-2,0 | >2,0 |
| Посткоагуляционная фаза | |||
| Ретракция сгустка (%) | ≤50 | 60-75 | ≥85 |
| Фибриназа (с) | <40 | 50-100 | >100 |
Диссеминированное внутрисосудистое свертывание
Синдром диссеминированного внутрисосудистого свертывания крови (ДВС) – патологический процесс, связанный с массовым поступлением в кровоток активаторов агрегации тромбоцитов и свертывания плазмы, а также активаторов фибринолиза; образованием множественных тромбов, блокирующих микроциркуляцию в органах; последующим истощением свертывающей и фибринолитической систем, сопровождающимся нередко развитием профузных кровотечений.
Динамика и степень тяжести ДВС-синдрома варьируют в очень широких пределах – от молниеносных летальных до субклинических и затяжных форм.
Этиологическими факторами развития ДВС-синдрома являются следующие клинические ситуации:
1. Инфекционные процессы, особенно генерализованные, включая сепсис. При сепсисе ДВС регистрируется у 100% больных.
2. Все виды шока: травматический, геморрагический, ожоговый, анафилактический, кардиогенный и др. Чем тяжелее и длительнее течение шока, тем чаще встречается и тем тяжелее протекает на его фоне ДВС-синдром.
3. Травматические хирургические вмешательства, особенно на паренхиматозных органах.
4. Терминальные состояния (ДВС развивается в 100% случаев).
5. Переливание несовместимой крови, сопровождающееся гемолизом.
6. Иммунопатологические процессы (ревматизм, ревматоидный артрит, системная красная волчанка, аллергические реакции).
7. Массивные гемотрансфузии.
8. Состояния, требующие длительной искусственной вентиляции легких.
9. Термические и химические ожоги.
10. Злокачественные опухоли, особенно гемобластозы.
11. Неправильное применение фибринолитических препаратов. (антикоагулянтов и ингибиторов фибринолиза).
12. Акушерская патология: преждевременная отслойка плаценты или ручное ее отделение, предлежание плаценты, эмболия околоплодными водами, внутриутробная гибель плода.
13. Тромбоэмболия легочной артерии.
14. Инфаркт миокарда (обширный)
15. Острый панкреатит.
16. Процедура гемосорбции.
Течение ДВС-синдрома может быть острым, затяжным, рецидивирующим, хроническим и латентным.
Классификация острой формы ДВС-синдрома
Первая стадия – агрегация тромбоцитов и гиперкоагуляция;
Вторая стадия – переходная (разнонаправленные сдвиги в коагуляционных тестах, отражающие постепенное развитие гипокоагуляции и тромбоцитопении; коагулопатия потребления I степени);
Третья стадия – глубокая гипокоагуляция (истощение свертывающих механизмов крови и активация фибринолиза; коагулопатия потребления II степени);
Четвёртая стадия – восстановительная (или – при неблагоприятном течении – стадия осложнений). В таблице 6.6. показаны изменения некоторых параметров системы гемостаза в динамике ДВС-синдрома.
Таблица 6.6. Изменение некоторых параметров системы гемостаза
в динамике ДВС-синдрома
| № | Исследуемый показатель | Норма | Стадии ДВС | ||||
| I | II | III | IV | ||||
| 1. | Количество тромбоцитов, ∙109/л | 180-320 | ≥150 | <100 | >200 | ||
| 2. | Время свертывания крови, мин | 5-10 | ≤4 | 12-20 | 7-10 | ||
| 3. | Коалин-кефалиновое время, мин | 45-55 | ≤40 | >60 | |||
| 4. | Свертывающая активность на 10 минуте по АКТ, % | 93-103 | 103-108 | 88-100 | 65-79 | 88-103 | |
| 5. | Протромбиновое время, с | 15-20 | ≤17 | >22 | 15-22 | ||
| 6. | Фибриноген, г/л | 2-4 | 2-3 | 3-6 | |||
| 7. | Тромбиновое время, с | 25-30 | ≤28 | >35 | |||
| 8. | Фактор V, % | 75-140 | 75-100 | 65-80 | 70-100 | ||
| 9. | Антитромбин III, % | 80-120 | 80-90 | 75-80 | 30-60 | 70-100 | |
| 10. | Этаноловый тест | Отриц. | + | + | ± | - | |
| 11. | Протаминсульфатный тест | Отриц. | + | + | + | ± | |
| 12. | Эуглобулиновый лизис, мин | 150-240 | ≤150 | ≤100 | 100-200 | 200-500 | |
| 13. | Фактор XIII, % | 80-120 | <50 | ≥85 | |||
| 14. | Продукты деградации фибриногена (X, Y), мкг/мл | <2 | ≥20 | ≥15 | >10 | >15 | |
| 15. | Наличие обломков эритроцитов в мазке крови | нет | единичн. в препарате | единичн. в препарате | 1-2 в поле зрения | единичн. в препарате | |
Лабораторные исследования при ДВС-синдроме
1. Общий анализ крови – нередко анемия, лейкоцитоз и другие изменения, свойственные основному заболеванию.
2. Анализ мочи – гематурия разной степени выраженности.
3. Биохимические исследования – повышение активности ЛДГ и уровня мочевины, снижение содержания белка.
4. Ретракция Григерсена положительная.
5. Показатели гемостаза
§ повышенная ломкость капилляров
§ изменяется содержание тромбоцитов и в ряде случаев их форма. В гиперкоагуляционную фазу количество тромбоцитов увеличено или в норме.
§ агрегация тромбоцитов в гиперкоагуляционную фазу повышена, в гипокоагуляционную – снижена.
§ время свертывания также зависит от стадии ДВС-синдрома – укорочено в фазу гиперкоагуляции и удлинено в фазу гипокоагуляции.
§ АЧТВ и АВР (активированное время рекальцификации) укорачивается при гиперкоагуляции и удлиняется при гипокоагуляции.
§ ПВ и ТВ в гипокоагуляционную фазу значительно удлиняется, в гиперкоагуляционную – укорачивается.
§ Содержание фибриногена повышается в гипокоагуляционную и резко снижается в гиперкоагуляционную фазу.
§ Активность факторов свертывания крови (V, VIII, X, XII, XIII) в гипокоагуляционную фазу снижается.
§ Активность антитромбина III снижена при всех формах ДВС.
§ Содержание продуктов деградации фибрина (ПДФ) и появление растворимых фибрин-мономерных комплексов (РФМК) повышается (важный показатель ДВС-синдрома), однако отрицательный результат этанолового теста не исключает ДВС-синдром.
§ Содержание продуктов деградации фибрина и появление растворимых фибрин-мономерных комплексов (РФМК) повышается (важный показатель ДВС-синдрома), однако отрицательный результат этанолового теста не исключает ДВС-синдром.
Состояние свертывающей и противосвертывающей системы крови зависит не только от фазы, но и формы течения ДВС-синдрома (молниеносная форма, острая, подострая, хроническая, рецидивирующая и латентная).
При этом отмечается значительная вариабельность показателей и только ортофенантролиновый, этаноловый тесты и показатели противосвертывающей системы (антитромбин III, XIIIа-зависимый фибринолиз) при всех формах дают однозначные результаты.
С диагностической целью используются также:
- Выявление обломков эритроцитов (тест повреждения эритроцитов)
- определение содержания фактора Виллебранда
- определение ретракции кровяного сгустка
- определение активности С и S протеина и другие.
При первоначальном выявлении ДВС-синдрома определяют:
- число тромбоцитов (тромбоцитопения)
- ПДФ (их количество повышается)
- РФМК (тест положительный)
- Уровень антитромбина III (снижен).
При наличии характерных сдвигов указанных показателей вероятность развития ДВС-синдрома составляет более 95%.
Экспресс-диагностика ДВС-синдрома
Для экспресс-диагностики ДВС-синдрома предложены многочисленные методы и схемы. Наиболее приемлемые в повседневной практике являются следующие тесты:
§Подсчет количества тромбоцитов: если их количество нормальное, наличие острой и подострой формы ДВС-синдрома маловероятно. При подсчете тромбоцитов на автоматических счетчиках, необходимо помнить, что большинство из них наряду с целыми тромбоцитами считают и их фрагменты. В результате получаются неверные (завышенные) показатели, поэтому если в лабораторию поступает кровь больного с подозрением на ДВС-синдром, лучше считать тромбоциты в камере Горяева или мазке крови;
§Исследование структуры эритроцитов в мазке крови (можно в неокрашенном) – позволяет выявить фрагментированные эритроциты, называемые тельцами Барра (разрушенные эритроциты), это крайняя форма пойкилоцитоза; наличие фрагментированных эритроцитов в циркулирующей крови является признаком, обязывающим искать другие симптомы ДВС крови;
§Время свертывания нативной крови; с помощью этого теста выявляют дефицит тромбоцитов и всех плазменных факторов свертывания крови, кроме факторов VII и XIII;
§Определение АЧТВ: тест позволяет установить дефицит всех плазменных факторов свертывания крови, кроме факторов VII и XIII;
§Определение протромбинового времени или индекса: обнаруживают недостаточность факторов I, II, V, VII и X;
§Определение концентрации фибриногена: выявляют его недостаток;
§Определение тромбинового времени: устанавливают недостаточность фибриногена, а также повышенное содержание антикоагулянтов, включая гепарин и ПДФ;
§β-нафтоловая, этаноловая и протаминсульфатная пробы: выявляют промежуточные продукты превращения фибриногена в фибрин, которые образуют фибриноподобный гель в присутствии перечисленных веществ (так называемое явление паракоагуляции);
§Оценка свертываемости и образующегося сгустка из крови, вытекающей из раны или родовых путей: позволяет оценить полноценность сгустка и выраженность спонтанного фибринолиза. Для оценки выраженности спонтанного фибринолиза у больных с ДВС-синдромом можно использовать следующую пробу. К нативной крови здорового человека и смеси нативной крови больного и здорового добавляют тромбин и наблюдают за растворением уже образовавшегося сгустка. При наличии высокого фибринолиза сгусток крови, образовавшийся в смеси крови больного и здорового, растворяется на глазах, тогда как сгусток здорового человека не растворяется в течение нескольких часов.
Схема 6.4. Алгоритм лабораторной диагностики ДВС-синдрома

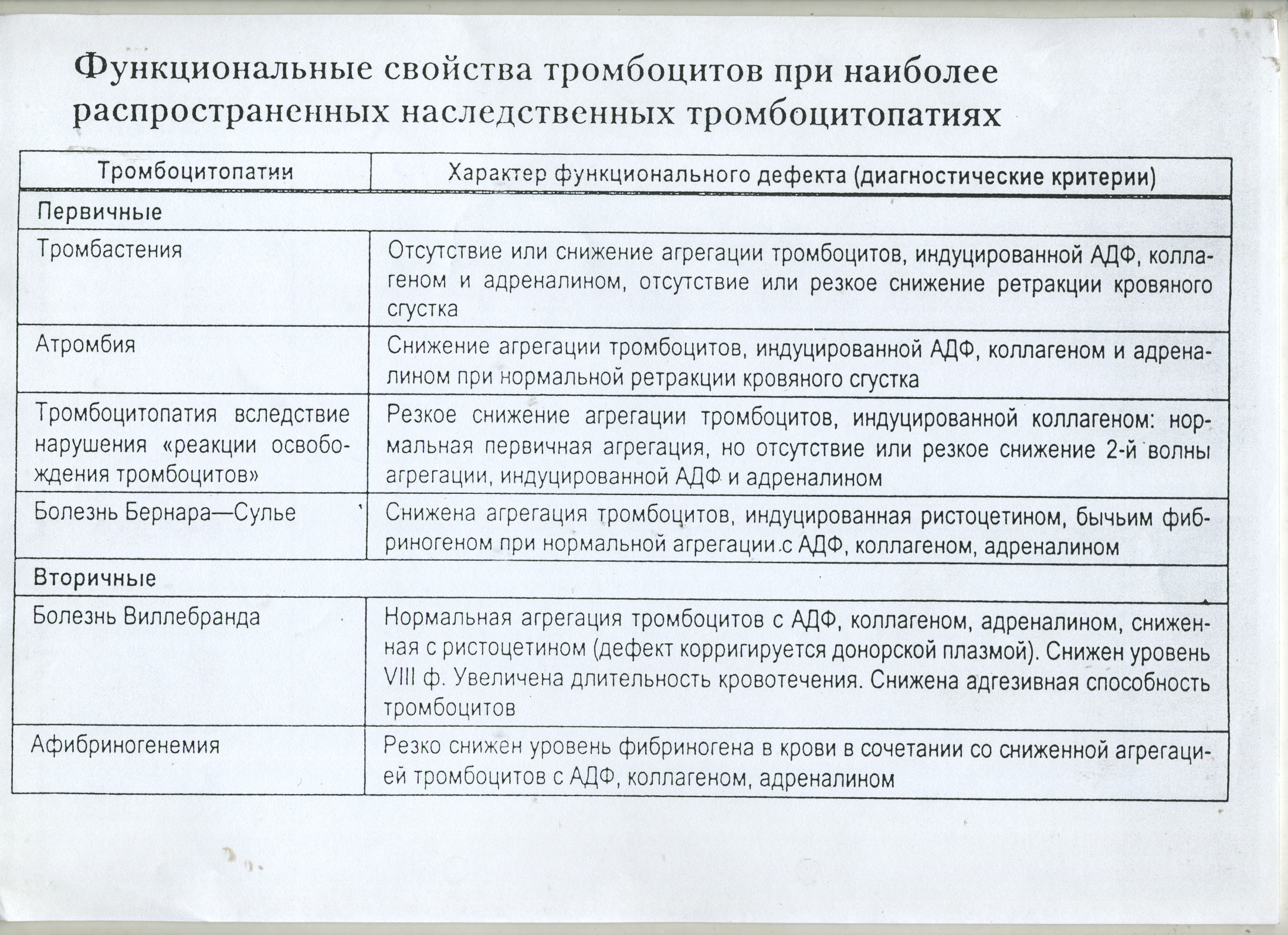 Таблица 6.7. Функциональные свойства тромбоцитов
Таблица 6.7. Функциональные свойства тромбоцитов
Клиническая интерпретация коагулограмм
При интерпретации коагулограмм выделяют тесты, отклоняющиеся от нормы, затем выделяют фазу и звенья, выявляющие характер патогенетических дефектов. Различают 9 типов коагулограмм.
Коагулограмма I – выявляется ускорение протромбинообразования (укорочение времени свертывания крови, коалин-кефалинового времени и показателей аутокоагулограммы). Протромбин и фибрин в норме. Наличие фибриногена В свидетельствует о повышенной скорости образования фибрина и последний имеет возможность превращать фибриноген в фибрин- мономеры, которые дают положительную реакцию.
Эти фибрин-мономеры могут образовывать тромбы при определенной концентрации. В этой коагулограмме отмечается сильное снижение антикоагулянтных свойств: укорочение тромбинового времени, снижение активности антитромбина III. Резко повышается толерантность плазмы к гепарину. В то же время фибринолитическая активность (спонтанный фибринолиз) и количество активных компонентов фибринолиза (эуглобулиновый лизис) а также гемостатические свойства сгустка находятся в пределах нормы.
Этаноловые и протаминсульфатные пробы отрицательные.
Заключение: состояние гиперкоагуляции, развившееся в результате активации тромбинообразования; угнетение антикоагуляционной активности, что приводит к появлению признаков интенсификации внутрисосудистого свертывания крови (наличие фибриногена В). Такое состояние может вызвать тромбоз или перейти в коагулопатию потребления с развитием ДВС-синдрома. Встречается в 1 – 7 дни послеоперационного периода, особенно у больных после 35 лет с гнойносептическими осложнениями, у родильниц, при ИБС, гипертонической болезни.
Коагулограмма II отражает еще более резкую гиперкоагуляцию, встречается при тромбозах, у больных с развившимися тромбозами (большинство из них были с тромбоэмболией легочной артерии, острым артериальным тромбозом нижних конечностей, инфарктом миокарда), при гиперкоагуляционной фазе ДВС-синдрома.
Характеризуется более сильной активацией I фазы свертывания, тромбоцитемией, депрессией антикоагуляционной и фибринолитической систем, значительным усилием плотности кровяного сгустка, увеличением активности фибриназы.
Необходима незамедлительная управляемая коррекция гемокоагуляции антикоагулянтами, гепаринизированной плазмой (10000 ЕД гепарина на 200 мл плазмы), дезагрегантами (реогемаглюкин).
После создания гипокоагуляционного фона целесообразно введение активаторов фибринолиза (урокиназа, никотиновая кислота, но-шпа, папаверин).
Коагулограмма III -отражает выраженную депрессию фибринолиза(снижен спонтанный лизис), снижен эуглобулиновый лизис, отмечается развитие тромбинемии на фоне умеренной гиперфибриногенемии. Коррекция фибринолиза легко достигается сосудорасширяющими препаратами – никотиновой кислотой, никошпаном, а также введением гепаринизированной плазмы (100-510 мл) параллельно со стрептокиназой (до 200000 мл в сутки) или урокиназой.
Коагулограмма IV – характерна для гиперкоагуляционной фазы ДВС-синдрома с начальными признаками коагулопатии потребления. Здесь признаки гиперкоагуляции в 1 фазе (резко укорочено время свертывания крови, коалин-кефалиновое время), снижение общей антитромбиновой активности, появление в крови большого количества продуктов деградации фибриногена и фибриногена В, этанол-протаминовая проба положительна.
При этом развивается умеренная гипофибриногенемия, как очень важный признак коагулопатии потребления. Однако, активность антитромбина III изменяется еще не резко, отмечается также активация фибринолитической системы в ответ на внутрисосудистое свертывание.
Коагулограмма V – отражает приобретенную, чаще острую, гипофибриногенемию с полным расстройством всех фаз свертывания. Замедлено протромбинообразование и снижена активность протромбинового комплекса. Резко повышены антикоагуляционные свойства крови, снижена ретракция и активность фибриназы, исчерпаны активные компоненты фибринолитической системы. В крови в большом количестве ПДФ, обладающие антикоагулирующим действием. Отрицательная этаноловая проба свидетельствует о далеко зашедшем процессе ДВС.
Попытка вызвать коррекцию гипокоагуляции на данном этапе большими дозами гепарина, иногда до 1500-10000 ЕД, при плохом контроле качества действия введенного антикоагулянта вызывает сильную гипокоагуляцию и тяжелое кровотечение. Это опасно при акушерских кровотечениях на почве ДВС.
Коагулограмма VI – где выражены изменения во II фазе, свойственна больным с врожденным недостатком II, V, VII, Х факторов.
Коагулограммы VII-VIII отражают гипокоагуляцию при выраженной активности фибринолиза. Встречаются при болезнях крови, шоке, лечении фибринолитическими препаратами и т.д. В зависимости от того, является ли фибринолиз первичным или вторичным, сдвиги гемокоагуляции коррегируются аминокапроновой кислотой, контрикалом, трасилолом или их сочетанием с гепарином.
Коагулограмма IХ – отмечается при нарушении ретракции из-за снижения количества тромбоцитов или их функциональной неполноценности. Встречается при всех тромбоцитопатиях. Это наиболее распространенная и, вместе с тем, часто не распознающаяся группа нарушений гемостаза, с которыми связано легкое появление петехий и синяков, необъяснимые десневые и носовые кровотечения, многие меноррагии, которые ошибочно трактуются как дисфункциональные маточные кровотечения.
Лекарственные тромбоцитопатии возникают при лечении аспирином, пирозалоновыми производными, бутазолидинами, бруфеном и другими нестероидными противовоспалительными препаратами, адреноблокаторами, дипиридамолом, большими дозами папаверина, некоторыми антибиотиками – пенициллином в больших дозах, карбенициллином, транквилизаторами, рядом мочегонных препаратов, цитостатиками.
Следует помнить, что многие препараты (аспирин, индометацин и др.) даже после однократного приёма нарушают функцию тромбоцитов на 3-5 дней.
Дата публикования: 2014-10-25; Прочитано: 8247 | Нарушение авторского права страницы | Мы поможем в написании вашей работы!
