 |
Главная Случайная страница Контакты | Мы поможем в написании вашей работы! | |
Клиническая анатомия наружного уха 8 страница
|
|
Боль нередко локализуется в ухе и в области сосцевидного отростка, у некоторых пациентов она охватывает половину головы на стороне поражения и усиливается ночью; отмечается болезненность при пальпации и перкуссии сосцевидного отростка, чаще в области верхушки или площадки сосцевидного отростка. Появляются также жалобы на шум в ухе или в голове на стороне "больного" уха и выраженную тугоухость.
При обследовании больного иногда определяется гиперемия и инфильтрация кожи сосцевидного отростка вследствие периостита. Могут также наблюдаться сглаженность заушной складки и оттопыренность ушной раковины кпереди (рис. 5.37). При отоскопии обращают внимание на гноетечение из уха. Нередко оно бывает профузное, пульсирующего характера, сливкооб-разный гной заполняет наружный слуховой проход сразу после очистки уха. Иногда к обычному гноетечению через перфорацию в барабанной перепонке присоединяется обильное выделение гноя через заднюю стенку наружного слухового прохода. Установить причину такого усиления гноетечения можно только при тщательной очистке уха и обнаружении свища, откуда выделяется гной. Возможен и такой вариант течения мастоидита, когда отореи нет, — это является признаком нарушения оттока гноя при закрытии дефекта барабанной перепонки или при блоке входа в сосцевидную пещеру.
Важным отоскопическим признаком мастоидита является нависание задневерхней стенки наружного слухового прохода в костном его отделе.
Нависание это связано с развитием периостита и давлением патологического содержимого в области передней стенки и

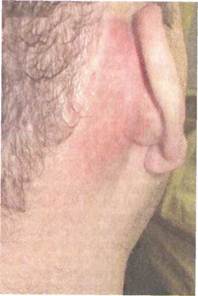
|
Рис. 5.37. Мастоидит. Субперио-стальный абсцесс.
входа в сосцевидную пещеру. В этом же месте иногда образуется свищ, через который гной поступает в наружный слуховой проход. Барабанная перепонка при мастоидите часто гиперемирована, инфильтрирована.
Распространение процесса в сосцевидном отростке и переход его на соседние анатомические образования зависит от развития воздухоносных ячеек в различных отделах височной кости — в чешуе, скуловом отростке, пирамиде и т.д. (рис. 5.38). Воспаление в этих местах иногда сопровождается прорывом гноя в окружающие мягкие ткани.
Прорыв гноя через кортикальный слой на наружную поверхность сосцевидного отростка приводит к формированию субпериостального абсцесса. Предшествующие ему припухлость и пастозность кожи в заушной области, сглаженность заушной складки и оттопыренность ушной раковины при этом усиливаются.
Распространение гноя из верхушечных сосцевидных ячеек в межфасциальные пространства шеи обозначается как верху-шечно-шейный мастоидит. Различные формы его, названные по именам авторов, отличаются местом прорыва гноя в области верхушки. Мастоидит Бецольда характеризуется распространением гноя через внутреннюю поверхность верхушки сосцевидного отростка под мышцы шеи. При этом наблюдается плотная припухлость мягких тканей шеи, нередко на протяжении от верхушки сосцевидного отростка до ключицы. Повороты головы болезненны, поэтому пациент держит голову в вынужденном положении, наклоненной в сторону поражения. По клетчаточным пространствам шеи гной может достигнуть средостения и вызвать медиастинит.
Прорыв гноя через наружную стенку верхушки обозначается как мастоидит Орлеанского, распространение гноя через сосцевидную вырезку медиальнее двубрюшной мышцы с образованием глубокого абсцесса шеи — мастоидит Муре. Распространение воспалительного процесса на основание скулового

|
Рис. 5.38. Мастоидит. Возможные пути распространения воспалительного процесса из сосцевидного отростка. 1 — в наружный слуховой проход; 2 — на поверхность сосцевидного отростка; 3 — в ячейки основания скулового отростка; 4 — под грудиноклю-чично-сосцевидную мышцу (абсцесс Бецольда); 5 — по направлению к сигмовидному синусу; 6 — к вершине сосцевидного отростка; 7 — к вершине пирамиды.
отростка называется зигоматицитом, на чешую височной кости _ сквамитом. При этом наблюдается воспалительная реакция кожи соответствующей области (гиперемия, инфильтрация, локальная болезненность).
Возможно распространение гноя из сосцевидного отростка по клеточной системе в пирамиду височной кости, тогда развивается петрозит, клиническая картина которого обозначается как триада Градениго: острый средний отит, тригеминит, парез или паралич мышц, иннервируемых отводящим нервом.
Наибольшую опасность по частоте развития осложнений представляют атипичные формы мастоидита. Их возникновение и течение связано с рядом биологических факторов (возраст больного, общая и местная реактивность организма), вирулентностью возбудителя, строением височной кости, в частности — ее ячеистой структуры. Особую роль в развитии атипичных форм мастоидита играет нерациональная терапевтическая тактика. При атипичном течении процесса отсутствует выраженная последовательность стадий развития воспаления, отдельные симптомы не имеют характерной четкости. Так, боль либо не беспокоит совсем, либо бывает слабой. Гноетечение может быть выражено минимально или отсутствовать совсем. В то же время следует учитывать, что атипичные формы почти всегда сопровождаются обширным разрушением кости, при этом возможно развитие внутричерепных осложнений.
Диагностика. В типичных случаях не представляет трудностей, однако при атипичном течении заболевания диагноз усложняется. Следует учитывать совокупность объективных признаков мастоидита. Большое значение в диагностике мастоидита имеет рентгенография височных костей в проекции по Шюллеру, при этом сравнивают пораженное и здоровое ухо. При мастоидите на рентгенограмме определяется различной
 интенсивности снижение пневматизации, завуалированность сосцевидной пещеры и сосцевидных ячеек. В поздних стадиях процесса при деструктивной форме мастоидита можно видеть разрушение костных перегородок и образование участков просветления за счет формирования полостей, выполненных гноем и грануляциями. При необходимости выполняют КТ или МРТ височных костей. Дифференциальную диагностику мастоидита проводят с фурункулом наружного слухового прохода при локализации его в области задней стенки. В этом случае, как и при мастоидите, возникает припухлость позади ушной раковины. Однако при фурункуле надавливание на козелок, жевание, потягивание за ушную раковину вызывают боль. При мастоидите эти симптомы отсутствуют, но имеется выраженное снижение слуха, что не характерно для фурункула. Кроме того, при фурункуле наблюдается сужение в перепончато-хрящевом отделе, при мастоидите — в костном.
интенсивности снижение пневматизации, завуалированность сосцевидной пещеры и сосцевидных ячеек. В поздних стадиях процесса при деструктивной форме мастоидита можно видеть разрушение костных перегородок и образование участков просветления за счет формирования полостей, выполненных гноем и грануляциями. При необходимости выполняют КТ или МРТ височных костей. Дифференциальную диагностику мастоидита проводят с фурункулом наружного слухового прохода при локализации его в области задней стенки. В этом случае, как и при мастоидите, возникает припухлость позади ушной раковины. Однако при фурункуле надавливание на козелок, жевание, потягивание за ушную раковину вызывают боль. При мастоидите эти симптомы отсутствуют, но имеется выраженное снижение слуха, что не характерно для фурункула. Кроме того, при фурункуле наблюдается сужение в перепончато-хрящевом отделе, при мастоидите — в костном.
Лечение. Различают консервативное и хирургическое лечение мастоидита. В любом случае, с учетом возможности развития тяжелых осложнений, лечение должно проводиться в условиях ЛОР-стационара. Основу консервативной терапии, соответствующей активному лечению острого среднего отита, составляет антибиотикотерапия, назначают препараты широкого спектра действия, предпочтение отдают р-лактамным антибиотикам. Важным компонентом лечения мастоидита является обеспечение свободного оттока гноя из среднего уха и местное использование антибактериальных препаратов с учетом чувствительности флоры из уха. Обращают внимание также на состояние носа, носоглотки и околоносовых пазух. Консервативное лечение обычно имеет успех в начальной стадии мастоидита, когда еще нет поражения кости и не нарушен отток экссудата.
Если излечение при проведении консервативной терапии не наступает, остается или нарастает объективная симптоматика, прибегают к хирургическому лечению мастоидита. Абсолютным показанием к неотложному хирургическому лечению является появление признаков внутричерепных осложнений, возникновение осложнений в пограничных со средним ухом областях (субпериостальный абсцесс, прорыв гноя в области верхушки сосцевидного отростка, развитие зигоматицита, сквами-та, петрозита). Операция, безусловно, показана, если у больного с мастоидитом появились признаки отогенного пареза или паралича мышц, иннервируемых лицевым нервом, развился лабиринтит.
При этом выполняют антромастоидотомию — вскрытие сосцевидной пещеры и трепанацию сосцевидного отростка. Иногда она заканчивается даже полным удалением отростка вместе с его верхушкой — мастоидэктомией. У детей до 3 лет операция носит название антротомии.
Операция преследует цель ликвидации гнойно-деструктивного процесса в сосцевидном отростке с одновременным дренированием барабанной полости. Вмешательство выполняют под эндотрахеальным наркозом, взрослых в ряде случаев оперируют под местной инфильтрационной анестезией.
Скальпелем делают разрез кожи, подкожной жировой клетчатки и надкостницы, отступя на 0,5 см от переходной складки позади ушной раковины, длина разреза 5—6 см. При субпери-остальном абсцессе делают сначала небольшой разрез кончиком скальпеля, чтобы дать отток гною, который находится обычно под давлением. Широким распатором отсепаровывают мягкие ткани с надкостницей, обнажая корковое вещество в области площадки сосцевидного отростка, накладывают рано-расширитель типа "лира". Костная рана должна быть ограничена сверху височной линией (lima tempomlis), спереди — задним краем наружного слухового прохода, снизу — верхушкой сосцевидного отростка. Трепанацию кости выполняют с помощью долот различных размеров, для этого можно использовать также фрезы либо стамески Воячека. После вскрытия коркового вещества при мастоидите обычно определяются сосцевидные ячейки, выполненные гноем и грануляциями. Удаляя пораженную кость, постепенно углубляются в направлении к сосцевидной пещере, которая должна быть обязательно вскрыта для обеспечения дренажа барабанной полости. Пещера располагается на глубине 1,5—2 см от поверхности сосцевидного отростка и проекционно определяется местом перехода задней стенки наружного слухового прохода в верхнюю. Убедиться, что вскрытая полость в глубине костной раны является именно сосцевидной пещерой, можно с помощью зондирования пуговчатым зондом, который через вход в пещеру легко попадает в барабанную полость. Кроме того, на дне пещеры видно выпячивание ампулы латерального полукружного канала. Дальнейший ход операции предполагает тщательное удаление кариозно-измененной кости, гноя и грануляций. Выскабливание пещеры требует большой осторожности, чтобы при манипуляциях в передних ее отделах не вывихнуть наковальню, короткая ножка которой расположена на дне входа в пещеру. Также осторожно следует удалять кариозно-измененную кость вблизи лицевого канала, сигмовидного синуса и полукружного канала.
При обширном кариозном процессе последовательно вскрывают все ячеистые группы, включая верхушечные, пери-синуозные, скуловые, перифациальные и др. По окончании этого этапа операции края костной раны сглаживают костной ложкой или фрезами (рис. 5.39).
Элиминация гнойного очага в сосцевидном отростке завершается снесением задней стенки наружного слухового прохода До уровня ампулы латерального полукружного канала, однако



Рис. 5.39. Вид костной операционной полости после антромастоидо-томии.
1 — сосцевидная пещера; 2 — задняя стенка наружного слухового прохода; 3 — вскрытые сосцевидные ячейки.
с сохранением барабанного кольца. Выполняют также пластику задней кожной стенки слухового прохода, лоскут подшивают в нижнем углу раны. После промывания раны теплым раствором антисептика, просушивания и тампонады турундами, пропитанными стерильным вазелиновым маслом или левомеко-лем, операцию завершают наложением на рану в заушной области первичных швов.
Исключение составляет мастоидит с субпериостальным абсцессом, когда имеет место выраженная инфильтрация и имби-биция гноем мягких тканей в заушной области — в этих случаях рана в послеоперационном периоде ведется открытым способом с наложением в последующем отсроченных швов. Открыто ведется послеоперационная рана также в большинстве случаев после расширенной мастоидотомии у больных с отогенными внутричерепными осложнениями.
В послеоперационный период обычно продолжают антибиотикотерапию, назначают витамины, общеукрепляющее лечение, местно проводят УФО. Рану перевязывают на 2—3-й день после вмешательства; при появлении болевых ощущений в ухе, повышении температуры тела и других осложнениях перевязка может быть выполнена раньше этого срока. Во время перевязки удаляют из раны турунды, осушают ее, промывают антисептическим раствором, затем вновь вводят турунды и накладывают повязку. При благоприятном течении послеоперационного периода заживление раны и излечение наступает обычно к 20-му дню.
♦ Особенности мастоидита (антрита) у детей
У новорожденных и грудных детей сосцевидный отросток не развит и гнойный процесс из среднего уха проникает только в сосцевидную пещеру. В этом случае воспалительный процесс в пещере и в окружающих тканях обозначается как антрит. Сочетание отита с антритом у грудных детей встречается довольно часто, особенно у детей недоношенных, страдающих рахитом, диспепсией и другими заболеваниями, понижающими сопротивляемость организма. Важная особенность антрита у детей состоит в том, что образование субпериостального абсцесса происходит довольно быстро, иногда даже без разрушения костного вещества; при этом гной проникает через незаросшие щели (чешуйчато-сосцевидную или барабанно-сос-цевидную).
Клиника. В раннем возрасте реакция на боль проявляется беспокойством, ребенок часто плачет, ночью плохо спит, нарушен аппетит; нередко проявляются признаки менингизма, температура тела может повышаться до 38—39 °С. В некоторых случаях боль отсутствует, температура тела субфебрильная или даже нормальная, но ребенок вял, заторможен.
Наружный слуховой проход заполнен густым сливкообраз-ным гноем; протиранием ватным тампоном его удается очистить, однако очень скоро слуховой проход вновь оказывается заполнен экссудатом. При отоскопии определяется смазан-ность опознавательных пунктов барабанной перепонки, цвет ее от темно-багрового до розового или сероватого, иногда барабанная перепонка выбухает преимущественно в задневерх-нем квадранте. В области перфорации виден пульсирующий рефлекс. Можно наблюдать сглаженность угла между верхней и задней стенками слухового прохода, иногда нависание зад-неверхней стенки. Отмечается небольшая сглаженность кожной складки у места прикрепления ушной раковины, здесь же может быть болезненная при пальпации припухлость.
Диагностика. Из-за слабовыраженной местной симптоматики диагностика антрита нередко сложна. На рентгенограммах височных костей определяется понижение прозрачности сосцевидной пещеры, однако следует отметить, что рентгенологический метод исследования при распознавании антрита не имеет такого значения, как в диагностике мастоидита у взрослых, особенно если поражены одновременно обе пещеры. Подспорьем в диагностике может быть пробный парацентез, тим-пано- или антропункция.
Антропункцию производят в положении ребенка лежа на спине, голову поворачивают в сторону здорового уха. После обработки кожи позади ушной раковины 70 % этиловым спиртом и инфильтрационной анестезии 0,25 % раствором новокаина пункцию выполняют специальной толстой иглой, снаб-
женной регулятором глубины вкола. Ориентиром является переходная складка за ушной раковиной, место вкола располагается кзади и выше на 2—3 мм от верхней стенки наружного слухового прохода. Чем меньше ребенок, тем выше располагается сосцевидная пещера. Иглу вводят по направлению кпереди и кверху на глубину 0,5—1 см. При попадании в пещеру появляется ощущение проваливания в полость. Шприцем через иглу отсасывают содержимое пещеры (гной, слизь), после чего в нее вводят антибиотик, растворенный в изотоническом растворе хлорида натрия. Иногда через иглу в пещеру вводят тефлоновую трубку, что дает возможность регулярно промывать пещеру и вводить в нее лекарственные препараты.
Осложнением антропункции может быть попадание иглой в синус или в мозг. В первом случае в шприце появляется кровь, во втором — мозговое вещество. В том и другом случае необходимо срочно выполнить антротомию с ревизией участка травмы.
Антротомия показана при отсутствии эффекта от консервативной терапии антрита, в особенности при появлении признаков остеомиелита периантральной области на фоне токсикоза. Операцию выполняют под местной анестезией 0,5 % раствором новокаина с адреналином. Очень осторожно, послойно позади ушной раковины делают дугообразный разрез мягких тканей длиной 15 мм. В связи с тем что у грудных детей очень мягкий и тонкий корковый слой, отсепаровку мягких тканей следует осуществлять распатором крайне осторожно. Сосцевидная пещера проецируется выше и кзади от задневерхнего угла наружного слухового прохода, для вскрытия ее используют стамески Воячека или острую ложку. Следует учесть, что пещера расположена поверхностно и размеры ее больше, чем у взрослых. После вскрытия пещеры из нее удаляют гной, грануляции, и это также делают осторожно, чтобы не повредить твердую мозговую оболочку и лицевой нерв. Послеоперационную полость промывают раствором антисептика, рыхло тампонируют турундами с левосином или раствором антибиотика. В послеоперационном периоде повязку меняют ежедневно для обеспечения оптимального дренажа. Ребенку назначают парентерально антибиотики, общеукрепляющую терапию, из физиотерапевтических методов — УФО. Излечение обычно наступает через 2—3 нед после операции.
5.4.8. Хронический гнойный средний отит
Хронический гнойный средний отит (otitis media purulenta chronica) — это хроническое гнойное воспаление среднего уха, характеризующееся триадой признаков: наличием стойкой перфорации барабанной перепонки, постоянным или периодически по-
вторяющимся гноетечением из уха и выраженным в различной степени снижением слуха, постепенно прогрессирующим при длительном течении заболевания.
Хронический гнойный средний отит является довольно широко распространенным заболеванием — в настоящее время им болеют до 0,8—1 % населения. Заболевание представляет серьезную опасность для слуха, а при развитии внутричерепных осложнений — и для жизни человека. Поэтому знание основных принципов диагностики и лечебной тактики при хроническом гнойном среднем отите важно для любого практического врача.
Этиология. Хронический гнойный средний отит обычно является результатом перенесенного острого гнойного среднего отита или травматического разрыва барабанной перепонки. Более половины хронических средних отитов начинаются в детском возрасте.
Спектр микроорганизмов, высеваемых при хроническом гнойном среднем отите, представлен в основном ассоциациями возбудителей, среди которых чаще обнаруживаются такие аэробы, как Pseudomonas, S. aureus, Proteus, Esherichia coli, Klebsiella, S. pneumoniae. Исследования последнего десятилетия показали важную роль анаэробов; при использовании современной микробиологической техники они выявляются при хроническом гнойном среднем отите у 70—90 % больных, при этом наиболее часто обнаруживаются Bacteroides, Fusobacterium, Peptococcus, Lactobacillus. При длительном течении хронического отита, а также при применении антибиотиков и кортикостероидов среди возбудителей все чаще выявляются грибы, такие как Candida, Aspergillus, Mucor.
Переход острого среднего отита в хронический связан с действием ряда неблагоприятных факторов: вирулентностью возбудителя, устойчивого к воздействию применяемых антибактериальных средств; снижением резистентности организма, что наблюдается при хронических инфекциях, нарушением местной и общей иммунной защиты, с заболеваниями крови, диабетом, рахитом и др. Существенную роль в развитии хронического среднего отита играет патологическое состояние верхних дыхательных путей, например аденоиды, искривление перегородки носа, хронический синусит, гипертрофический ринит. Наблюдаемое при этом нарушение дренажной и вентиляционной функций слуховой трубы ведет к затруднению эвакуации содержимого барабанной полости и нарушению аэрации полостей среднего уха. В свою очередь это препятствует нормальному заживлению перфорации барабанной перепонки после перенесенного острого гнойного среднего отита, что ведет к формированию стойкой перфорации.
В некоторых случаях воспаление среднего уха с самого начала приобретает черты хронического процесса, например

 при некротических формах среднего отита, при вялотекущем отите с перфорацией в ненатянутой части барабанной перепонки, при туберкулезе, диабете, у лиц пожилого и старческого возраста.
при некротических формах среднего отита, при вялотекущем отите с перфорацией в ненатянутой части барабанной перепонки, при туберкулезе, диабете, у лиц пожилого и старческого возраста.
Классификация. По характеру патологического процесса в среднем ухе, по особенностям клинического течения и тяжести заболевания хронический гнойный средний отит делят на две формы:
• мезотимпанит;
• эпитимпанит.
В соответствии с Международной классификацией болезней (МКБ-10) эти формы обозначаются как хронический туботим-панальный гнойный средний отит (мезотимпанит) и хронический эпитимпано-антральный гнойный средний отит (эпитимпанит). Данные названия отражают наличие гнойно-воспалительных изменений в пределах слизистой оболочки слуховой трубы и барабанной полости в первом случае и вовлечение в патологический процесс костной ткани аттикоантральной области и сосцевидных ячеек — во втором.
Эти формы отличаются друг от друга прежде всего тем, что мезотимпанит характеризуется относительно благоприятным течением, а эпитимпанит всегда имеет недоброкачественное течение.
Принципиально важным является тот факт, что при мезо-тимпаните в воспалении участвует слизистая оболочка, а кость не поражена кариесом; при эпитимпаните отмечается вовлечение в деструктивный (кариозный) процесс костных структур среднего уха.
Клинически основное различие состоит в том, что мезотимпанит течет более легко, перфорация при нем располагается в натянутой части барабанной перепонки. Для эпитимпанита характерно более глубокое поражение тканей, а перфорация локализуется в ненатянутой части барабанной перепонки.
Исследования последних лет показали, что в ряде случаев у больных с перфорацией, локализующейся в натянутой части барабанной перепонки, также может развиваться костная деструкция (кариес) в глубоких отделах среднего уха, в частности в области сосцевидной пещеры и сосцевидных ячеек. Чаще кариес обнаруживают в тех случаях, когда перфорация является краевой, т.е. доходит до костного барабанного кольца. Это положение имеет принципиальное значение, потому что при деструктивном процессе практически всегда показано хирургическое лечение, в то время как хроническое воспаление слизистой оболочки обычно лечат консервативно.
Хронический гнойный мезотимпанит. Это относительно благоприятная форма хронического гнойного среднего отита, при
которой патологические изменения локализуются преимущественно в среднем и нижнем отделах барабанной полости и в слуховой трубе, а перфорация барабанной перепонки располагается в натянутой части.
Встречается у 55 % больных с хроническим гнойным средним отитом. В барабанной полости при мезотимпаните часто содержится слизистый или слизисто-гнойный секрет. Слизистая оболочка барабанной полости утолщена, гистологически выявляются воспалительный отек, хроническая лимфоидно-плазмоцитарная инфильтрация с примесью лейкоцитов, гиперсекреция эпителия с увеличением количества бокаловидных клеток. Пролиферация слизистой оболочки сопровождается серозным пропитыванием, образованием мелких множественных истинных кист в подслизистой основе, развитием грануляций или полипов.
Слуховые косточки обычно сохранены, однако у части больных они могут быть частично разрушены. Чаще поражается рукоятка молоточка, длинная ножка наковальни. Рубцовые изменения в цепи слуховых косточек более выражены вокруг стремени, в результате может развиться фиксация основания стремени в нише окна преддверия. Блок входа в пещеру при мезотимпаните развивается в 15—20 % случаев, при этом в ячеистой системе сосцевидного отростка создаются анаэробные условия, способствующие развитию агрессивной микрофлоры, что приводит к деструкции слизистой оболочки и кариесу сосцевидного отростка.
Клиника. Больной жалуется на снижение слуха, гноетечение, периодически возникающие боли в ухе в течение нескольких месяцев или лет после перенесенного острого гнойного среднего отита или травмы барабанной перепонки. Однако в ряде случаев у пациента отсутствуют гноетечение и снижение слуха — этому может способствовать локализация перфорации в передних отделах, когда сохраненные участки перепонки хорошо экранируют окно улитки. Боль в ухе может возникать лишь при обострении процесса; иногда она появляется при вторичных заболеваниях наружного уха — наружном ограниченном или диффузном отите.
Выделения из уха чаще без запаха, носят слизисто-гнойный характер, но при наличии грануляций или полипов можно наблюдать кровянисто-гнойные выделения; по объему отделя-мое может быть скудным или обильным при обострении.
При отоскопии определяется сохранная ненатянутая часть барабанной перепонки и перфорация в натянутой части (рис. 5.40). Перфорация может быть различной по форме, величине и локализации. Некраевая перфорация не достигает костного барабанного кольца и по окружности сохраняется хотя бы узенький ободок остатков барабанной перепонки, за что ее иногда называют ободковой. Патологический процесс в ухе при
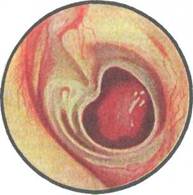
|
Рис. 5.40. Отоскопическая картина при мезотимпаните.
наличии такой перфорации считается прогностически более благоприятным. При краевой перфорации в натянутой части барабанной перепонки, доходящей до костного кольца, существуют условия для врастания эпидермиса в барабанную полость и это создает предпосылки для неблагоприятного течения мезотимпа-нита.
По форме отверстие может
быть круглым, овальным, почкообразным; по величине — от точечного до почти тотального, занимающего большую часть натянутой части барабанной перепонки. При больших дефектах барабанной перепонки видна стенка мыса с утолщенной слизистой оболочкой, грануляциями и полипами. В ряде случаев края перфорационного отверстия могут быть сращены с медиальной стенкой барабанной полости, соединительнотканные тяжи могут захватывать и слуховые косточки, нарушая их подвижность. В диагностике мезотимпанита, помимо традиционной отоскопии, следует использовать микроотоскопию с целью детального осмотра остатков барабанной перепонки и видимых участков барабанной полости для оценки состояния слизистой оболочки промонториальной стенки.
Слух при мезотимпаните понижен в основном по кондук-тивному типу, степень тугоухости зависит от локализации перфорации, ее размеров, характера патологических изменений в барабанной полости. При перфорации в передних отделах барабанной перепонки слух может быть снижен на 15—20 дБ или быть в пределах нормы. При длительном течении мезотимпанита и частых обострениях заболевания присоединяется ней-росенсорный компонент тугоухости за счет интоксикации внутреннего уха. Таким образом, выраженность тугоухости у больного зависит от активности воспалительного процесса в ухе, сохранности функции слуховых косточек и функционального состояния лабиринтных окон (подвижность основания стремени и мембраны окна улитки). Следует отметить, что почти у половины больных слух остается социально пригодным: разговорная речь воспринимается с 2—3 м.
Течение хронического мезотимпанита обычно благоприятное, выделения из уха продолжаются иногда годами, не вызывая каких-либо серьезных осложнений. Гноетечение иногда
прекращается самостоятельно, возобновляясь при обострении. Причиной обострения может быть простудное заболевание, попадание воды в ухо, заболевания носа, носоглотки, около-носовых пазух. В этих случаях гноетечение усиливается, повышается температура тела, появляется ощущение пульсации в ухе, иногда нерезкая боль в ухе. При благоприятных условиях и соответствующем лечении после прекращения гноетечения небольшие отверстия в барабанной перепонке могут зарубцеваться с образованием тонкой пленки, состоящей из внутреннего и наружного слоев перепонки — средний фиброзный слой не восстанавливается. Несмотря на благоприятное течение, при мезотимпаните возможно развитие тяжелых внутричерепных осложнений. Возникновению их способствуют кариес, полипы и грануляции.
Диагностика мезотимпанита основывается на данных анамнеза, клиники и отоскопической картине. Отличительными признаками мезотимпанита являются наличие стойкой некраевой перфорации в натянутой части барабанной перепонки; слизистое, слизисто-гнойное или, реже, чисто гнойное отделяемое без запаха. Появление запаха указывает на вовлечение в кариозный процесс кости, что свидетельствует о переходе заболевания в недоброкачественную форму. При обширном дефекте барабанной перепонки можно пуговчатым зондом проникнуть в надбарабанное углубление (аттик) и ощупать его стенки; при мезотимпаните они гладкие, ощущения шероховатости, свидетельствующей о кариесе, не будет.
Дата публикования: 2014-10-25; Прочитано: 2704 | Нарушение авторского права страницы | Мы поможем в написании вашей работы!
