 |
Главная Случайная страница Контакты | Мы поможем в написании вашей работы! | |
Воспалительные заболевания околоносовых пазух
|
|
Воспалительные заболевания околоносовых пазух относятся к наиболее часто встречающейся патологии верхних дыхательных путей. По данным многих авторов, она "занимает" 25—30 % стационарной ЛОР-помощи. Считают, что около 5 %
 населения Средней Европы страдают хроническим синуситом. Наиболее часто поражается верхнечелюстная пазуха — гайморит, затем воспаление решетчатых ячеек — этмоидит, далее воспаление лобной пазухи — фронтит и, наконец, клиновидной пазухи — сфеноидит.
населения Средней Европы страдают хроническим синуситом. Наиболее часто поражается верхнечелюстная пазуха — гайморит, затем воспаление решетчатых ячеек — этмоидит, далее воспаление лобной пазухи — фронтит и, наконец, клиновидной пазухи — сфеноидит.
У детей наиболее часто встречающимся заболеванием околоносовых пазух является этмоидит. Если имеется сочетанное воспаление нескольких пазух — полисинусит, поражение всех пазух с одной стороны — гемисинусит, всех пазух с обеих сторон — пансинусит.
Прежде чем перейти к вопросам этиологии и патогенеза, уместно уточнить некоторые термины, характеризующие поражение околоносовых пазух. Пиосинус — скопление натечного гноя в пазухе (например, затекание гноя из решетчатых ячеек и лобной пазухи в верхнечелюстную). Пиоцеле — кистевидное растяжение пазухи гнойным содержимым, мукоцеле — то же со слизистым содержимым, пневмосинус — то же с воздухом; ге-матоцеле — то же с кровью. Воспаление пазухи, изолированной от полости носа, — закрытая эмпиема, а при прорыве гноя через кожу или слизистую оболочку — открытая эмпиема. Ри-носинусопатия — заболевание слизистой полости носа и пазух аллергического происхождения, синобронхит — синусит в сочетании с бронхитом.
Этиология и патогенез. В этиологии острых и хронических воспалений околоносовых пазух ведущую роль играют состояние местного и общего иммунитета, инактивирующее действие слизистой оболочки. Важное значение при этом имеет попадание патогенной микрофлоры в те или иные пазухи через естественные соустья при острых респираторных и вирусных заболеваниях верхних дыхательных путей.
Факторы, предрасполагающие к развитию синусита, следующие:
| Распространенные | Нераспространенные |
| Инфекции верхних дыхательных путей | Травма |
| (вирусные) | Опухоль |
| Местное или общее охлаждение | Инородное тело |
| Аллергический ринит | Муковисцидоз |
| Анатомические дефекты (искривление | Первичная цилиарная |
| перегородки носа, полипоз и др.) | дискинезия |
| Воздействие раздражающих факторов | Атрезия хоан |
| (курение, загрязнение окружающей среды) | |
| Бронхиальная астма | |
| ВИЧ-инфекция | |
| Одонтогенная инфекция | |
| Тампонада носа |
 При острых инфекционных заболеваниях (дифтерии, скарлатине, кори и др.) возможен гематогенный путь проникнове-
При острых инфекционных заболеваниях (дифтерии, скарлатине, кори и др.) возможен гематогенный путь проникнове-
ния инфекции в пазухи. Частой (10 %) причиной воспаления верхнечелюстных пазух являются заболевания корней зубов (апикальная гранулема — прежде всего второго премоляра и первого моляра), прилегающих к нижней стенке верхнечелюстной пазухи.
В этом случае возбудитель, как правило, анаэроб. При такой инфекции отделяемое характеризуется зловонным специфическим запахом (патогмонично!), а течение заболевания хроническое — без хирургической санации зуба излечение синусита
не наступает!
В этиологии синуситов немаловажное значение имеют предрасполагающие факторы, в частности анатомические отклонения внутриносовых структур (искривления, гребни, шипы перегородки носа), а также острый и хронический ринит, аденоидные вегетации, полипы, неблагоприятные факторы внешней среды, снижение общей и местной реактивности и сопутствующие заболевания.
Существенную роль играет и величина пазух: чем больше по своему объему пазуха, тем больше она подвержена заболеванию. И действительно, из всех пазух чаще всего поражается наибольшая — верхнечелюстная. Определенную роль играет и то, что соустье с носом расположено вверху — это усложняет дренирование пазухи.
При микробиологическом исследовании патологической флоры верхнечелюстной пазухи обнаруживают прежде всего бактериальную флору — пневмококки {Streptococcus pneumoniae) Haemophilus influenzae, Moraxella catarrhalis, Staphylococcus aureus, гемолитический стрептококк, кишечную палочку. Реже выявляют анаэробы: очень часто смешанную инфекцию; грибы; \ вирусы. Определенная роль отводится трудно культивируемым бактериям — Chlamydia pneumoniae и Mycoplasma pneumoniae. Течение воспалительного процесса обусловлено особенностями взаимодействия между возбудителем (вирулентность) и защитными свойствами организма.
В развитии острого и хронического синусита немаловажное значение имеет нарушение секреторной и транспортной функции мукоцилиарного аппарата слизистой оболочки полости носа, блокада и нарушение дренирования и аэрации пазух при отеке области их естественных соустий.
При неблагоприятных условиях внешней среды (загазованность, пыль, производственные вредности) угнетаются железистые клетки и направленное движение ресничек мерцательного эпителия {мукоцилиарного клиренса). Это приводит к застою слизи, нарушению эвакуации инородных тел из полости носа и околоносовых пазух, что в свою очередь
 провоцирует дальнейшее развитие в них инфекции и воспаления.
провоцирует дальнейшее развитие в них инфекции и воспаления.
При остром синусите патологоанатомические изменения характеризуются катаральной или гнойной формами воспаления. При катаральной форме происходят серозное пропитывание слизистой оболочки и выраженный ее отек. Имея в норме толщину до 0,1 мм, слизистая оболочка при катаральном воспалении становится толще в несколько десятков раз и может заполнить всю пазуху. Реснички мерцательного эпителия исчезают. Нарушается архитектоника собственной пластинки слизистой оболочки, она наводняется, образуются псевдокисты. Вокруг сосудов формируется клеточная инфильтрация. В отличие от гнойного при катаральном воспалении периос-тальный слой в воспалительный процесс не вовлекается. Для гнойной формы синусита характерна выраженная клеточная инфильтрация всех слоев слизистой оболочки, главным образом лейкоцитами. В тяжелых случаях воспаление распространяется и на кость, развивается периостит, что вызывает затяжное течение и переход в хроническую форму заболевания, риногенные осложнения.
Патологоанатомические процессы при хроническом воспалении околоносовых пазух соответствуют его формам — экссуда-тивные, продуктивные, альтеративные и смешанные типы. Экссудативные развиваются при катаральном, серозном аллергическом и гнойном; продуктивные — при гиперпластическом, полипозном и в определенной мере аллергическом воспалении. Альтеративные изменения характерны для атрофической и некротической (остеомиелитической) форм хронического синусита. Часто встречаются смешанные формы заболевания и соответственно смешанные типы патологоанатомических изменений.
Как острый, так и хронический процесс может из пазух через костные стенки по многочисленным венозным анастомозам или через костный кариозный дефект, возникший в результате хронического воспаления кости, проникнуть в различные отделы черепа и общий ток крови, обусловить флегмону глазницы, абсцессы мозга, менингит, сепсис.
Классификация. Существует несколько классификаций воспалительных заболеваний околоносовых пазух, наиболее рациональной для клинической практики является модифицированная классификация Б.С.Преображенского [Пальчун В.Т., 1974].
А. Экссудативные (острая или хроническая) формы:
1) катаральная; 2) серозная; 3) гнойная. Лечение в основном кон
сервативное или щадящее хирургическое (зондирование, пункция,
дренирование, эндоназальное эндоскопическое вскрытие пазух, ин-
фундибулотомия и др.). 1;.
136....... ■■■.:■.,,
Б. Продуктивная форма:
1) пристеночно-гиперпластическая; 2) полипозная. Лечение, как правило, хирургическое на фоне приема гипосенсибилизирующих средств.
В. Альтеративная форма:
1) атрофическая; 2) некротическая; 3) холестеатомная; 4) казеозная. Лечение хирургическое.
Г. Смешанные формы. Возникновение смешанных форм обусловлено комбинацией сочетаний всех перечисленных выше форм синуситов.
Д. Вазомоторный и аллергический синусит.
Диагностика. Диагноз устанавливают на основании результатов комплексного обследования. Ориентироваться только на данные рентгенологического исследования неверно, так как затемнение пазух может быть следствием перенесенного в прошлом воспаления и сохраняться годами. Кроме того, иногда (примерно 12 % случаев) при наличии воспаления в пазухах рентгенограмма может быть без изменений. Обследование проводят примерно по следующей схеме.
1. Оценка жалоб, данных анамнеза.
2. Общеклиническое и оториноларингологическое обследование.
3. Бактериологическое исследование отделяемого из пазух.
4. Эндоскопическое исследование (эндофотографирование), сину-
соскопия (при необходимости).
5. Биопсия и цитологическое исследование (по показаниям).
6. Рентгенологическое исследование околоносовых пазух, в том
числе с контрастными веществами (по показаниям).
7. Компьютерная томограмма (КТ), магнитно-резонансная томо
графия (МРТ) (при необходимости).
8. Диагностическая пункция пазух (по показаниям).
Рентгенологические методы диагностики воспаления пазух в настоящее время наиболее популярны и достаточно информативны. При исследовании применяют различные укладки, позволяющие наиболее точно установить характер патологии пазух. Подробнее см. в разделе 1.1.
КТ и МРТ в коронарной и аксиальной проекциях применяют в тех случаях, когда необходимо дополнить данные рентгенографии. Эти методы наиболее информативны (золотой стандарт исследования). КТ позволяет селективно (послойно) отобразить на пленке контуры снимаемого объекта, его структуру, плотность с высоким разрешением — толщина среза 1—2 мм. МРТ обладает еще большей разрешающей способностью в выявлении мягкотканных образований.
Ультразвуковое исследование (ультразвуковая биолокация) также используют для диагностики заболеваний околоносовых пазух, хотя разрешающая способность метода уступает таковой Рентгеновского, его осуществляют с помощью высокочастотных звуковых волн в диапазоне 1,5—10 мГц. Отраженные эхом
 от патологического очага звуковые волны воспроизводятся на экране осциллографа. Телевизионное изображение теней позволяет оценить степень затемнения пазухи и ее структурные особенности.
от патологического очага звуковые волны воспроизводятся на экране осциллографа. Телевизионное изображение теней позволяет оценить степень затемнения пазухи и ее структурные особенности.
Эндоскопическое исследование и эндофотографирование — современные объективные и высокоинформативные методы визуальной оценки и документирования состояния сложного рельефа полости носа и околоносовых пазух. Применяют жесткие и гибкие оптические системы (эндоскопы, фиброскопы и микроскопы) под различным углом зрения. Методы позволяют определить невидимые невооруженным глазом изменения на стенках полости носа и пазух в динамике и, следовательно, служат методами ранней диагностики патологических процессов.
2.5.1. Острое воспаление верхнечелюстной пазухи
Острый гайморит (highmoritis acuta) — острое воспаление слизистой оболочки верхнечелюстной пазухи. Является наиболее распространенным заболеванием околоносовых пазух.
Этиология и патогенез. Они рассмотрены в начале раздела 2.5, можно лишь отметить, что в большинстве случаев (75 %) в посеве содержимого из верхнечелюстных пазух обнаруживают бактериальную флору. Основным возбудителем острого синусита считают Streptococcus pneumoniae, который обладает высокой резистентностью к препаратам пенициллинового ряда. Часто высевают Haemophilus influenzae (гемофильная палочка), Moraxella catarrhalis, Staphylococcus aureus, Streptococcus pyogenes, анаэробы, вирусы, грибы.
В последнее время выделяют так называемый нозокомиалъ-ный синусит (внутрибольничный синусит). Он развивается преимущественно после длительной назотрахеальной интубации. Основными его возбудителями служат Pseudomonas aeruginosa и другие грамотрицательные бактерии.
Сужение или полная окклюзия выводного отверстия верхнечелюстной пазухи, нарушающее дренирование пазухи, на фоне нарушения мукоцилиарного клиренса является ведущим звеном развития инфекции в пазухе.
Клиника. Признаки острого гайморита могут быть местными и общими.
К местным симптомам относятся нарушение носового дыхания на стороне пораженной пазухи или с обеих сторон; боли на стороне пораженной пазухи различной интенсивности с иррадиацией в область виска или всей половины лица, головы; гнойные или слизисто-гнойные выделения из носа; нарушение обоняния различной выраженности. Характерно усиление
болей или чувства тяжести при наклоне головы кпереди. Пальпация передней стенки верхнечелюстной пазухи болезненна. Появление отека и инфильтрации мягких тканей в области проекции пазухи и параорбитальной области свидетельствует об осложнении гнойного гайморита (флегмона глазницы, суб-периостальный абсцесс). Следует отметить, что острый гнойный гайморит чаще всего сопровождается воспалительным процессом и в решетчатых пазухах, что утяжеляет течение гайморита.
Общими симптомами являются повышение температуры тела до субфебрильных или фебрильных цифр, плохое общее самочувствие, потеря аппетита, головные боли. В крови выявляют воспалительную реакцию: сдвиг формулы влево, умеренный лейкоцитоз, увеличение СОЭ. Длительность заболевания может быть непродолжительной — до 2 нед. При неадекватной терапии процесс затягивается, принимая хроническое течение.
Диагностика. При передней риноскопии видна гиперемиро-ванная и отечная слизистая оболочка в области средней носовой раковины с гнойными выделениями. При анемизации слизистой оболочки адреналином и наклоне головы больного в противоположную пораженной пазухе сторону удается проследить поступление гноя из-под средней носовой раковины. Информативно использование современных оптических систем — жестких и гибких эндоскопов под различным углом зрения, позволяющих прицельно оценить особенности остиомеаталь-ной области, рельефа внутриносовых структур, гнойные выделения и др.
По характерным жалобам, данным анамнеза и объективного осмотра обычно не всегда удается установить диагноз. Для того чтобы достоверно дифференцировать острый гайморит от фронтита и этмоидита, а также определить особенности патологического процесса в пазухе, необходимо провести ряд дополнительных исследований: рентгенографию околоносовых пазух, которая в настоящее время является обязательным и достаточно информативным методом диагностики воспаления пазух (более подробно это описано в главе 1) или КТ (рис. 2.23). В некоторых случаях делают диагностическую пункцию с отсасыванием и контрастированием верхнечелюстной пазухи.
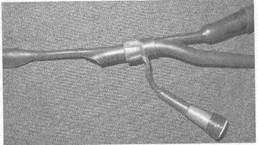
Пункцию верхнечелюстной пазухи выполняют как с диагностической, так и с лечебной целью. В настоящее время эта пункция, проводимая с лечебной целью, является наиболее популярным и эффективным способом эвакуации гнойного содержимого при воспалении верхнечелюстной пазухи (рис.
Перед пункцией проводят анемизацию слизистой оболочки полости носа (особенно в области среднего носового хода) с использованием сосудосуживающих препаратов, чтобы вызвать сокращение слизистой оболочки в области естественного со-


|

|
| Рис. 2.23. Методы лучевой диагностики патологии ОКОЛОНОСОВЫХ пазух. а — рентгенограмма околоносовых пазух в норме; б — рентгенограмма — гнойное воспаление верхнечелюстной пазухи; в — компьютерная томограмма — гнойный гайморит справа. |
| Рис. 2.24. Пункция верхнечелюстной пазухи, а — расположение иглы под нижней носовой раковиной; б — схема тока жидкости при пункции. |
устья верхнечелюстной пазухи и, следовательно, облегчить выход жидкости через отверстие. Слизистую оболочку нижнего носового хода смазывают аппликационными анестетиками (2 % раствор дикаина, 5 % раствор кокаина, 10 % раствор лидокаи-на, 10 % раствор димедрола и др.). Оптимальное место прокола находится в верхней точке свода нижнего носового хода на расстоянии примерно 2—2,5 см кзади от переднего конца нижней носовой раковины. Прокол в этом месте сделать легче, так как здесь минимальна толщина латеральной костной стенки полости носа. После установления иглы Куликовского под нижней носовой раковиной, используя подвижность хрящевой части носа, отводят головку иглы в медиальном направлении так, чтобы игла встала возможно более отвесно к латеральной стенке носа и острый конец был направлен к наружному углу глаза
на той же стороне. Иглу захватывают всей кистью правой руки так, чтобы головка ее упиралась в ладонь, а указательный палец находился на игле, фиксируя и направляя ее. С умеренной силой легкими вращательными движениями иглой производят прокол пазухи на глубину примерно 10—15 мм. Убедившись, что конец иглы находится в пазухе, с помощью шприца отсасывают содержимое, а затем промывают пазуху антисептическим препаратом (фурацилин, октенисепт, хлорафиллипт и др.). Жидкость вливается в пазуху через иглу, а выливается через естественное соустье пазухи с носом, увлекая содержимое пазухи. При промывании голову больного наклоняют вперед и

|
вниз, чтобы вода выливалась через преддверие полости носа в подставленный лоток.
Если проколоть стенку не удается, то прокол не следует форсировать, применяя большую силу, необходимо изменить положение иглы, подняв ее конец выше, или продвинуться несколько кзади, пока не обнаружится более податливая точка.
В тех случаях, когда соустье оказывается закупоренным в результате патологического процесса, в пазуху вводят вторую иглу также через нижний носовой ход и промывание производят через две иглы. Наличие патологического содержимого в промывной жидкости позволяет достоверно распознать характер заболевания.
Местные и общие осложнения пункции верхнечелюстной пазухи встречаются относительно редко. Как правило, они связаны с нарушением методики пунктирования. Небольшое кровотечение останавливают тампоном, введенным в полость носа. Прокол через нижнеглазничную или переднюю стенки пазухи может привести к нагнетанию жидкости в глазницу или в мягкие ткани щеки и вызвать абсцедирование. Очень редким, но тяжелым осложнением может быть воздушная эмболия сосудов мозга или сердца. Она возникает лишь в том случае, если после прокола в пазуху нагнетается воздух. В литературе описаны единичные случаи такого осложнения. Поэтому необходимо соблюдать соответствующие правила; в частности, перед промыванием пазухи нужно заполнить резиновую трубку, идущую от шприца к игле, промывающей жидкостью, а после промывания не следует продувать пазуху. Для проверки правильного положения конца иглы после прокола стенки пазухи делают небольшие, легкие качательные движения; если игла прошла через две стенки, то такие движения сделать не удается. В редких случаях правильное выполнение пункции затруднено такими анатомическими особенностями, как выпячивание медиальной или передней стенки пазухи внутрь. При этом расстояние между медиальной и нижнеглазничной или передней стенками уменьшается более чем в 2 раза (до 3—4 мм). Поэтому перед пункцией пазухи необходимо провести рентгенографическое исследование, которое поможет определить и учесть те или иные особенности строения пазухи.
Лечение. При остром гайморите оно направлено на элиминацию гнойного очага в пазухе. Лечение включает применение местных средств и общую противовоспалительную терапию (при повышении температуры тела и интоксикации организма), физиотерапевтические процедуры.
Местно используют различные сосудосуживающие препараты, которые, вызывая сокращение слизистой оболочки полости носа, способствуют раскрытию соустья пазухи с полостью носа, улучшают ее дренирование и носовое дыхание. К таким препаратам относятся галазолин, санорин, нафтизин, отривин,
пиносол, тизин и др. Вливание производят 3 раза в день по 5 капель в каждую половину носа в течение 7—8 дней. Сосудосуживающие растворы можно чередовать с препаратами, обладающими комбинированным муколитическим и секретолити-ческим действием: ринофлуимуцилом, синупретом и местными противовоспалительными препаратами, например биопарок-сом.
При наличии гнойного процесса в пазухе, подтвержденного данными рентгенологического или КТ-исследования, показана пункция верхнечелюстной пазухи с последующим промыванием растворами антисептиков и введением антибиотиков ежедневно в течение 7—8 дней. При первой пункции через толстую иглу или специальный троакар для последующих промываний можно ввести синтетическую трубочку (катетер), оставить ее в пазухе, закрепив снаружи лейкопластырем.
При сохранении гнойного отделяемого после 8 промываний необходимо решать вопрос о применении хирургических методов санации пазухи.
В последние годы широкое распространение получили бес-пункционный способ удаления гнойного содержимого из околоно-совых пазух, промывание их антисептиками и введение в пазухи лекарственных веществ. Метод осуществляется о помощью синус-катетера "ЯМИК", предложенного Г.И. Марковым и B.C. Козловым (1990) (рис. 2.25). Это устройство, создавая в полости носа отрицательное давление, позволяет удалять из всех околоносовых пазух одной половины патологический секрет, а также вводить в них препараты в диагностических и лечебных целях. Синус-катетер снабжен двумя надувными баллонами, один из которых помещают дистально позади хоаны, другой — проксимально в преддверии полости носа; от каждого баллона отходит трубка, снабженная клапаном. Между баллонами на поверхности синус-катетера открывается отверстие третьей трубки. После аппликационной анестезии слизистой оболочки полости носа и анемизации мест выхода соустий
Рис. 2.25. Синус-катетер "ЯМИК".

 околоносовых пазух синус-катетер вводят в полость носа, баллоны (сначала дистальный, затем проксимальный) раздувают с помощью шприца, чтобы отграничить полость носа от носоглотки и входа в нос. Затем через третью трубку аспирируют воздух из полости носа, благодаря чему там создается отрицательное давление. С помощью шприца отсасывают патологический секрет из пазух, затем пазухи можно заполнить лекарственным веществом или контрастирующим раствором.
околоносовых пазух синус-катетер вводят в полость носа, баллоны (сначала дистальный, затем проксимальный) раздувают с помощью шприца, чтобы отграничить полость носа от носоглотки и входа в нос. Затем через третью трубку аспирируют воздух из полости носа, благодаря чему там создается отрицательное давление. С помощью шприца отсасывают патологический секрет из пазух, затем пазухи можно заполнить лекарственным веществом или контрастирующим раствором.
При наличии гнойного гайморита, сопровождающегося интоксикацией организма, показана антибиотикотерапия препаратами широкого спектра действия, обладающими активностью по отношению к возбудителю: аугментином, амоксицил-лином, цефазолином, клафораном, кефзолом, доксициклином, эритромицином, рулидом, сумамедом и др.
Хотя большинство бактерий, вызывающих острый синусит, продуцирует р-лактамазы и, следовательно, резистентно к препаратам пенициллинового ряда, тем не менее многие штаммы остаются чувствительными к цефалоспоринам.
При неэффективности лечения в течение 72 ч после назначения антибиотиков целесообразно применить другой антибиотик. Антибиотикотерапия обычно продолжается 10—12 дней.
Одновременно назначают антигистаминную терапию (суп-растин, пипольфен, тавегил), анальгетики, препараты параце-тамоловой группы.
Физиотерапевтические процедуры на область верхнечелюстных пазух показаны при отсутствии полного блока соустья пазухи, повышенной температуры тела и интоксикации организма. Эффективны УВЧ (8—12 процедур на область пазухи), УФО, электрофорез, импульсные токи и др.
2.5.2. Хроническое воспаление верхнечелюстной пазухи
Хронический гайморит (highmoritis chronica) — хроническое воспаление слизистой оболочки верхнечелюстной пазухи. Как правило, является продолжением острого процесса. Острый воспалительный процесс в пазухе, продолжающийся более 4 нед, следует считать затяжным, а если он не прекращается к концу 6-й недели, то заболевание уже перешло в хроническую форму.
Наиболее часто встречаются гнойная, гнойно-полипозная, полипозная формы хронического гайморита, реже — катаральная, пристеночно-гиперпластическая, аллергическая и др.
Этиология и патогенез. Они представлены в начале раздела 2.5, во многом сходны с таковыми острого синусита. В плане диагностики и лечения важно подчеркнуть, что в основе хронического гайморита лежит обструкция естественного соустья
верхнечелюстной пазухи с нарушением дренажа ее и последующей колонизацией бактериальной флорой. При посеве аспиратов из синуса выделяется S. pneumoniae, H. influenzae (характерные и для острого синусита), P. aeruginosa, S. aureus, S. epidermidis, анаэробы и/или грамотрицательные палочки. Большую роль в возникновении стойких форм гайморита играют грибы, наиболее распространенными возбудителями в этом случае являются Aspergillus, Phycomycetes, Cladosporium и др. Относительно часто встречаются полимикробные ассоциации.
Существенное значение в развитии хронического гайморита имеет сочетание неблагоприятных факторов внешней среды: переохлаждение, частые простудные заболевания, профессиональные факторы.
Индивидуальные анатомические особенности полости носа, такие как искривление и шипы перегородки носа, гипертрофия носовых раковин, полипозныий этмоидит и др., вызывающие нарушение носового дыхания и блокирование области остиоме-аталъного комплекса, также способствуют возникновению хронического гайморита.
В детском возрасте хроническое воспаление верхнечелюстной пазухи так же, как и у взрослых, является результатом острого заболевания. При этом аденоиды и аденоидит имеют выраженное отягщающее значение в этиологии и патогенезе гайморита. Особенностью заболевания в детском возрасте являются более выраженные реактивные процессы со стороны слизистой оболочки верхнечелюстной пазухи; редко встречаются чисто гнойные формы. Восстановление носового дыхания, как правило, приводит к нормализации слизистой оболочки пазухи.
Существенную роль в возникновении хронического гайморита играют заболевания зубов, а также оперативные вмешательства на зубах и альвеолярном отростке верхней челюсти, сопровождающиеся перфорацией и инфицированием пазухи. Гайморит данной этиологии называют одонтогенным. В происхождении одонтогенного гайморита ведущее значение имеет анатомическая близость дна верхнечелюстной пазухи к верхушкам корней второго малого коренного, первого и второго больших коренных зубов, которые отделены от дна пазухи тонкой прослойкой костной ткани и слизистой оболочкой. Воспалительные процессы в области верхушек указанных зубов могут беспрепятственно распространяться на верхнечелюстную пазуху и инфицировать ее. Нередко гайморит развивается в результате перфорации дна верхнечелюстной пазухи во время удаления зубов.
При набухании и закупорке слизистых желез пазухи могут образовываться истинные (ретенционные) кисты и псевдокисты. Истинная киста имеет внутреннюю выстилку из цилинд-
 рического эпителия, тогда как при псевдокистах внутренняя эпителиальная выстилка отсутствует. Эти кисты могут исчезать после ликвидации воспалительного процесса. Истинные кисты могут достигать больших размеров и давить на стенки пазухи, вызывая трофические нарушения, а затем и рассасывание кости с образованием костного дефекта. Основным симптомом таких кист является головная боль различной интенсивности.
рического эпителия, тогда как при псевдокистах внутренняя эпителиальная выстилка отсутствует. Эти кисты могут исчезать после ликвидации воспалительного процесса. Истинные кисты могут достигать больших размеров и давить на стенки пазухи, вызывая трофические нарушения, а затем и рассасывание кости с образованием костного дефекта. Основным симптомом таких кист является головная боль различной интенсивности.
Клиника. Зависит от формы воспаления пазухи, наиболее частыми признаками хронического гайморита являются длительные слизистые или слизисто-гнойные выделения из носа на стороне поражения или с обеих сторон, затруднение носового дыхания, периодические головные боли ограниченного или диффузного характера. При двусторонних процессах (особенно полипозных) понижается обоняние (гипосмия) вплоть до полной его потери (аносмия). Затрудненное носовое дыхание влечет за собой сухость во рту, снижение работоспособности, периодическую заложенность в ушах, возможно понижение слуха.
В период ремиссии общее состояние и самочувствие больного вполне удовлетворительные, наступает определенное привыкание к патологическим явлениям и в этот период больные редко обращаются за помощью. Во время обострения хронического процесса могут повышаться температура тела, ухудшаться самочувствие, усиливаться головные боли и гнойные выделения из носа. Появление болезненной припухлости вокруг глаза и в мягких тканях лица на стороне поражения указывает на осложненное течение заболевания.
Хронический гайморит часто сочетается с воспалением ячеек решетчатого лабиринта, что может обусловливать соответствующую симптоматику.
При передней риноскопии обычно наблюдают стекание сли-зисто-гнойных выделений из-под средней носовой раковины, которое может усиливаться при наклоне головы в противоположную сторону (как и при остром гайморите), наличие гнойного отделяемого на дне и стенках полости носа, гиперемию слизистой оболочки, анатомические изменения различных участков остиомеатального комплекса. Более информативен осмотр с помощью эндоскопов, позволяющий под увеличением детализировать наличие предрасполагающих факторов и признаки воспаления в области соустья пазухи.
Диагностика. Диагноз устанавливают на основании результатов комплексного общеклинического и местного обследования, в том числе и эндоскопического. Обязательными являются рентгенография околоносовых пазух, а при неясной картине — диагностический прокол с контрастной рентгенографией пазухи. В затруднительных случаях производят КТ околоносовых пазух. Учитывая рецидивирующий характер процесса, взя-
тое при пункции содержимое пазухи направляют на исследование флоры и чувствительность к антибиотикам.
Лечение. Различные формы хронического воспаления в верхнечелюстной пазухе требуют индивидуального лечебного подхода.
При катаральной, серозной, экссудативной (аллергической), гнойной и вазомоторной формах хронического гайморита начинают с консервативного лечения.
При продуктивных, алътеративных, смешанных формах показано хирургическое лечение.
Наличие орбитальных и внутричерепных осложнений служит показанием для экстренного оперативного вмешательства.
Консервативные методы лечения включают местную и общую терапию, которая направлена на устранение блока соустья пазухи и отека слизистой оболочки, эвакуацию гноя из пазухи и восстановление функции мерцательного эпителия. Необходимо отметить, что вне обострения антибиотики не применяют, в период обострения в комбинации с другими лечебными мероприятиями их назначают соответственно чувствительности микрофлоры.
Местная терапия включает назначение сосудосуживающих препаратов, механизм их действия практически одинаков. Сосудосуживающие препараты на масляной основе (пиносол, ти-зин и др.) обладают более пролонгированным эффектом по сравнению с водорастворимыми препаратами (нафтизин, галазолин, санорин и др.). Более эффективна ежедневная анемизация области среднего носового хода аппликациями по 2—3 мин турундами, пропитанными 0,1 % раствором адреналина, эфедрином и др. Курс лечения сосудосуживающими препаратами не должен превышать 8—10 дней, так как длительное и частое медикаментозное спазмирование сосудов слизистой оболочки носа приводит к нарушению сосудистого тонуса, стойкому кровенаполнению сосудов и нарушению носового дыхания, угнетению функции мерцательного аппарата.
Среди консервативных методов лечения наиболее эффективным и распространенным остается пункция верхнечелюстных пазух с последующим промыванием пазух антисептиками (фурацилином, хлорофиллиптом, диоксидином), с введением в пазуху антибиотиков широкого спектра действия, антисептиков (гентамицина, цедекса, аугментина и др.). Такое лечение можно корригировать после определения антибиотикограммы. (Необходимо учитывать возможность реакций!) Вместе с раствором антибиотика в пазуху можно вводить раствор ферментов (если гной густой), обладающих протеолитическим эффек-°м (трипсин, химопсин), или кортикостероиды (при выражен-°м отеке области выводных соустий) — гидрокортизон,
 дексамезатон, преднизолон и др. Пункции верхнечелюстных пазух обычно проводят через день, но не более 7—8.
дексамезатон, преднизолон и др. Пункции верхнечелюстных пазух обычно проводят через день, но не более 7—8.
При сохранении гнойного отделяемого после 8 пункций верхнечелюстной пазухи больному показано хирургическое лечение.
Продолжать курс консервативного лечения, как правило, нецелесообразно, поскольку в слизистой оболочке пазухи уже есть стойкие морфологические изменения и консервативные методы в лучшем случае на короткий период несколько уменьшат активность патологического процесса.
Успешно применяют и беспункционный метод лечения хронического гайморита с помощью синус-катетера "ЯМИК" (особенно при гемисинуситах).
Благоприятное действие оказывает сочетание физиотерапевтических процедур с применением медикаментозных средств, обладающих местным противовоспалительным, аналгезирую-щим эффектом. Показано УВЧ на область пазух, аэрозоли антибактериальных и антигистаминных препаратов, грязевые и озокеритовые аппликации (температура 42—45 °С) 10—12 процедур продолжительностью 30 мин. Эффективны электро-или фонофорез гидрокортизона, диоксидина, терапевтический лазер. Противопоказаниями к любым видам физиотерапевтических процедур служат высокое артериальное давление, опухолевые заболевания, значительная температурная реакция.
При общей терапии хронического гайморита назначают антибиотики с учетом чувствительности флоры, антигистамин-ные препараты, анальгетики, препараты, повышающие сопротивляемость организма, витамины и др.
Лечебная тактика при кистах верхнечелюстной пазухи определяется клинической симптоматикой. Небольшие кисты и псевдокисты, не вызывающие каких-либо симптомов, обнаруживают чаще всего случайно при обследовании. В специальном лечении они не нуждаются, больные подлежат динамическому диспансерному наблюдению. При кистах больших размеров, давящих на стенки пазухи, сопровождающихся головной болью, рефлекторным нарушением носового дыхания или другими симптомами, показано хирургическое лечение.
Необходимо отметить, что в комплексной терапии хронических воспалительных процессов верхнечелюстной пазухи лечение должно быть направлено и на устранение предрасполагающих или причинных факторов. При одонтогенных гайморитах следует вначале санировать зубы, после чего консервативное лечение может оказаться эффективным. В детском возрасте при наличии аденоидов или аденоидита лечебная тактика должна быть такой же — необходимо санировать носоглотку, а затем продолжить лечение гайморита. При искривлении перегородки носа или гипертрофических процессах необходима
: 148. ■ ■,.,..., ■ ••,.,:....;,.
предварительная или сочетанная одномоментная хирургическая коррекция внутриносовых структур.
Хирургическое лечение показано при пролифератив-ных, альтеративных и смешанных формах. Операции на верхнечелюстной пазухе осуществляют с помощью двух хирургических подходов — внутриносового (эндоназальные методы) и вненосового (экстраназальные методы).
Эндоназальные методы в настоящее время, как правило, применяют с использованием современных оптических систем: жестких эндоскопов, длиннофокусных операционных микроскопов и специального хирургического микроинструментария. Концепция современной эндоназальной (ее называют и функциональной) эндоскопической хирургии изложена в разделе 2.8.
Экстраназальные методы обеспечивают наиболее полный доступ ко всем отделам пазухи, позволяют полностью удалить пораженные ткани, костные структуры, поэтому такую операцию называют радикальной.
Радикальные операции на верхнечелюстной пазухе обычно производят по методам Колдуэлла—Люка и Денкера.
Наиболее распространенной в клинической практике является радикальная операция на верхнечелюстной пазухе по методу Колдуэлла—Люка (рис. 2.26).
Операцию производят при положении больного лежа на спине, под местной анестезией или общим обезболиванием. В преддверии полости рта под верхней губой делают горизонтальный разрез на 0,5 см выше переходной складки. Разрез до кости начинают, отступя 4—5 мм от уздечки, и продолжают до пятого—шестого зуба. В среднем длина разреза 4 см. Распатором мягкие ткани вместе с надкостницей смещают кверху до полного обнажения клыковой ямки. Желобоватой стамеской Воячека или долотом в наиболее тонком месте передней стенки верхнечелюстной пазухи делают небольшое отверстие, которое затем расширяют с помощью костных щипцов Гаека до размеров, позволяющих производить ревизию пазухи и удаление патологически измененных тканей. В среднем костное трепа-национное отверстие имеет около 2 см в диаметре. Изогнутым распатором и костной ложкой выскабливают всю патологически измененную слизистую оболочку, гнойные, некротические массы, полипы. При хроническом воспалении верхнечелюстной пазухи, как правило, в процесс вовлекаются и решетчатые ячейки, поэтому их вскрывают и удаляют патологически измененные ткани в области верхнего медиального угла верхнечелюстной пазухи. Операцию заканчивают наложением соустья (контрапертуры) с полостью носа в пределах нижнего носового хода со стороны пазухи размером 2,5x1,5 см. Нижний край контрапертуры сглаживают острой ложкой на уровне дна носа


|
| Рис. 2.26.Радикальная операция на верхнечелюстной пазухе по Колдуэллу—Люку, а — разрез под губой; б — трепанация передней стенки верхнечелюстной пазухи; в — ложка, введенная в верхнечелюстную пазуху через сформированное соустье с полостью носа. |
так, чтобы между дном полости носа и дном пазухи не было порога.
Для предотвращения послеоперационного кровотечения в полость пазухи и область решетчатого лабиринта вводят длинную узкую марлевую турунду, пропитанную йодоформом или антибактериальной мазью. Конец турунды выводят из пазухи через контрапертуру в нижний носовой ход, а затем через преддверие полости носа выводят наружу. Турунду удаляют через 1 сут после операции. Вместо марлевой турунды в пазуху можно ввести специальный резиновый (латексный) раздувной баллон (пневмотампон), который удаляют также на следующий день.
При перфоративном одонтогенном гайморите наряду с радикальной операцией по Колдуэллу—Люку производят пластическое закрытие перфорационного (свищевого) отверстия путем перемещения местных тканей из преддверия рта или с неба.
После операции больной находится в стационаре 6—7 дней,
за это время пазуху промывают через контрапертуру 2—3 раза растворами антисептиков. Назначают анальгетики, антигиста-минные препараты, симптоматические средства. Целесообразна антибактериальная терапия в течение нескольких дней.
2.5.3. Острое воспаление лобной пазухи
Острый фронтит (frontitis acuta) — острое воспаление слизистой оболочки лобной пазухи.
Этиология и патогенез. Они аналогичны таковым воспалительных заболеваний других пазух и рассмотрены в начале раздела 2.5. Особенностями является то, что только лобные пазухи сообщаются со средним носовым ходом не отверстием, а узким каналом лобной пазухи длиной 1,5—2,5 см. Это тоже способствует нарушению оттока из пазухи и возникновению воспаления. Развитие воспаления в лобной пазухе всегда связано с опасностью распространения процесса из пазухи в полость черепа и глазницы, что вызывает тяжелые внутричерепные и орбитальные осложнения.
Клиника. Основными симптомами острого фронтита являются локальная боль в области лба на стороне поражения, головная боль в лобной области или разлитого характера, заложенность в носу и гнойные выделения из полости носа. В области проекции пазухи часто появляются припухлость, гиперемия кожи, которые могут распространяться на внутренний угол глазницы, верхнее веко.
Общая симптоматика характеризуется слабостью, недомоганием, повышением температуры тела (38—39 °С), иногда ознобами, воспалительной реакцией крови (лейкоцитоз, сдвиг формулы влево, увеличение СОЭ).
Диагностика. При передней риноскопии определяются гнойное отделяемое по латеральной стенке носа из-под средней носовой раковины, утолщение ее слизистой оболочки, гиперемия.
При перкуссии и пальпации отмечаются болезненность в области передней стенки лобной пазухи, а также медиального угла глаза на стороне поражения. При наклоне головы вперед усиливаются боли в области лба и появляется чувство тяжести в голове.
Рентгенологическое исследование в прямой и боковой проекциях и КТ — наиболее информативные методы исследования, позволяющие оценить объем и глубину пазух, выявить в них гнойный процесс. В затруднительных случаях с диагностической целью производят трепанопункцию лобной пазухи.
Лечение. Как правило, лечение консервативное, направлено на улучшение дренирования пазухи через канал лобной пазухи и борьбу с инфекцией посредством местной и общей

|
| Рис. 2.27.Трепанопункция лобной пазухи. а — разметка лобной пазухи; б — момент трепанации с использованием трепанобора Антонюк. |
противовоспалительной терапии. Местное лечение включает так называемую высокую адренализацию — смазывание слизистой оболочки носа под средней носовой раковиной анемизирую-щими препаратами (адреналином, эфедрином, галазолином, нафтизином и др.). Эти же препараты назначают в виде капель в нос 4—5 раз в день.
Физиотерапевтическое лечение (при отсутствии интоксикации организма) включает местные тепловые процедуры в виде согревающих компрессов; УВЧ на область лобных пазух, 8—10 процедур; эндоназально КУФ 6—8 сеансов; лазеротерапию.
Эффективно применение синус-катетера "ЯМИК", позволяющее аспирировать содержимое пазухи с последующим промыванием ее противовоспалительными препаратами.
При наличии температурной реакции необходима и общая противовоспалительная терапия: антибиотики широкого спектра действия (аугментин, амоксиклав, доксициклин, клафоран, цефазолин и др.), антигистаминные препараты (супрастин, кларитин, гисманал и др.), анальгетики (цитрамон-П, аскофен, максиган и др.). Желательно провести исследование гноя на флору и определить чувствительность к антибиотикам, однако, учитывая временной промежуток лабораторного исследования, как правило, применяют антибиотики широкого спектра действия с последующей коррекцией (при необходимости).
При наличии гнойного процесса, подтвержденного рентгенологическими исследованиями или данными КТ, необходимо зондирование лобной пазухи специальной изогнутой канюлей или трепанопунщия лобной пазухи. Зондирование удается не всегда из-за извитости канала лобной пазухи, гиперплазиро-ванного крючковидного отростка, увеличенного большого решетчатого пузырька и др.
Поэтому трепанопунщия лобной пазухи в настоящее время остается наиболее эффективным методом эвакуации гнойного содержимого из лобной пазухи.
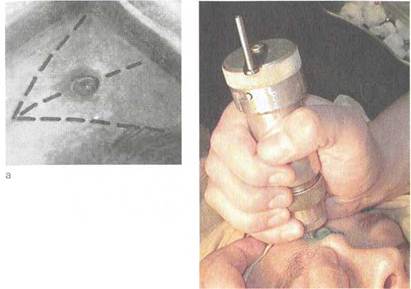
Прибор для трепанопункции (М.Е. Антонюк) состоит из сверел, устройства, обеспечивающего ручное вращение сверла и ограничение его проникновения в глубину тканей, набора специальных канюль для фиксации в отверстии и промывания пазухи. Перед операцией производят разметку для определения точки трепанопункции: проводят вертикальную срединную линию по центру лба и спинке носа, вторую линию проводят горизонтально перпендикулярно к первой по костному краю надбровной дуги, третья линия является биссектрисой прямого угла между первой и второй линиями. Отступя на 1 — 1,5 см от угла отмечают точку для наложения трепанобора (рис. 2.27). При этом обязательна корректировка положения и глубины пазухи по прямой и профильной рентгенограммам.
Трепанопункцию производят как в стационарных, так и
|
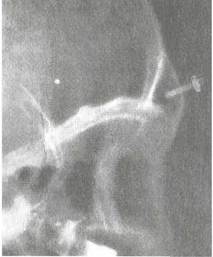
поликлинических условиях. Под местной инфильтрационной анестезией (1 % раствор новокаина, 2 % раствор лидокаина и др.) с помощью прибора для трепанопункции просверливают отверстие в передней стенке лобной пазухи в заранее намеченной точке. Момент прохождения сверлом толстой костной стенки лобной пазухи определяется ощущением "проваливания". Через сделанное отверстие контролируют заднюю стенку и глубину пазухи зондом, в отверстие, проделанное трепанобором, вставляют специальную канюлю, через которую в последующем промывают лобную пазуху через ее канал и вводят лекарственные препара-
Рис. 2.28. Рентгенограмма в боковой проекции. Положение канюли в лобной пазухе после трепанопункции.
ты в течение 2—7 дней. В некоторых случаях после трепано-пункции контролируют положение канюли в пазухе по рентгенограмме в боковой проекции (рис. 2.28).
Лобную пазуху можно проколоть специально заточенной иглой и через ее нижнюю (глазничную) стенку, где последняя тоньше. В просвет иглы вставляют выпускник (подключичный катетер), иглу удаляют, катетер фиксируют на коже, через него промывают пазуху. Однако близость глазницы делает пункцию через переднюю стенку лобной пазухи более предпочтительной.
Хирургическое лечение используют в случае затяжного (более 3—4 нед) течения острого фронтита или стойкой блокады канала лобной пазухи. С помощью эндоскопов производят эндоназальное вскрытие лобной пазухи, в случае внут-риорбитальных и внутричерепных осложнений показана радикальная операция на лобной пазухе с формированием дренажа по Б.С. Преображенскому.
2.5.4. Хроническое воспаление лобной пазухи
Хронический фронтит (frontitis chronica) — хроническое воспаление слизистой оболочки лобной пазухи.
Острое воспаление лобной пазухи, продолжающееся более 1 мес, необходимо рассматривать как хроническое. Наиболее частой причиной хронического фронтита являются недолеченный острый фронтит, стойкое нарушение проходимости канала лобной пазухи. Предрасполагающим фактором служит гипертрофия средней носовой раковины, искривление перегородки носа, вызывающие блокирование остиомеатального комплекса, полипозный гаймороэтмоидит и др.
Клиника. Зависит от характера патологического процесса в пазухе. Заболевание вызывает периодические или постоянные, различной интенсивности головные боли в области лба, периодическую заложенность носа и образование слизисто-гнойно-го отделяемого из полости носа, понижение обоняния. Боли могут быть и диффузные, усиливающиеся при наклонах головы вперед. При пальпации и перкуссии определяется болезненность в области проекции передней и нижней стенки лобной пазухи. Хронический фронтит часто протекает с вовлечением в процесс решетчатых ячеек и может вызывать орбитальные и внутричерепные осложнения. При этом возникают боли в области глазницы при движении глазного яблока, экзофтальм, хемоз, может нарушиться зрение.
При передней риноскопии обнаруживают отечность или гиперплазию передних отделов средней носовой раковины, вызывающие блокирование канала лобной пазухи, слизисто-гнойное или гнойное отделяемое по латеральной стенке полос-
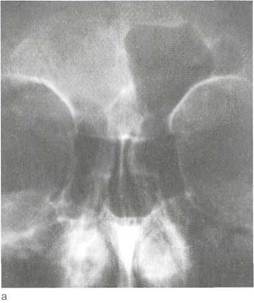
|
Рис. 2.29. Гнойный правосторонний фронтит.
а _ обзорная рентгенограмма; б — компьютерная томограмма.
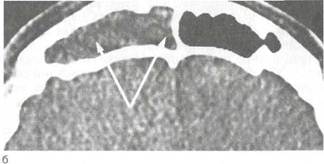
ти носа, полипозно-измененную слизистую оболочку в среднем носовом ходе.
Диагностика. Она не представляет трудностей и основана на данных анамнеза, характерных жалобах больного, результатах клинического и инструментального осмотра, эндоскопического и рентгенологического исследований (при необходимости с введением контрастных препаратов), данных КТ (рис. 2.29).
Лечение. Терапия хронического фронтита зависит от формы воспаления и клинических проявлений. Экссудативные (катаральная, серозная, аллергическая) формы лечат консервативно; продуктивные, альтеративные, смешанные формы (полипозно-гнойную, гиперпластическую, грибковую и др.) —


|
| Рис. 2.30.Радикальная операция на лобной пазухе. а — разрез кожи; б — формирование соустья с дренажем по Преображенскому. |
хирургически. Консервативные методы направлены в основном на восстановление функции канала лобной пазухи и обеспечение оттока содержимого из нее. Для этого используют вливание сосудосуживающих капель в нос, анемизацию с адреналином на ватнике или турунде среднего носового хода, зондирование пазухи лобной канюлей с отсасыванием содержимого. Хороший эффект может оказать применение синус-катетера "ЯМИК", позволяющего активно отсасывать содержимое одновременно всех пазух на стороне поражения с промыванием и введением антибиотиков.
Если остиомеатальная область блокирована гиперплазиро-ванной средней носовой раковиной, большим решетчатым пузырьком, гиперплазированным крючковидным отростком, полипами и др., эффективно щадящее эндоназальное эндоскопическое хирургическое вмешательство. В частности, производят расширение канала лобной пазухи, удаляют патологически измененные ткани. Однако эта операция имеет ограничения при элиминации обширных рецидивирующих очагов инфекции.
Неэффективность щадящих методов лечения, а также рецидивирующие процессы и появление признаков осложнений являются показанием для наружных (радикальных) операций.
Наиболее распространенной операцией на лобной пазухе является радикальный метод Риттера—Янсена с формированием дренажа по Б.С. Преображенскому. Другие модификации (Киллиана, Белоголовова) применяют редко.
Метод Риттера—Янсена. Разрез делают по верхнему краю глазницы от середины брови кнутри, загибая к боковой стенке носа. Поднадкостнично мягкую ткань отсепаровывают от верхней стенки глазницы, надбровной дуги и боковой стенки носа в пределах разреза. Долотом и щипцами удаляют часть верхней стенки глазницы до надбровной дуги, формируя отверстие в пазуху в виде овала размером 2x1 см. Если по ходу операции нужно сформировать широкое соустье с полостью носа, костную рану расширяют книзу, резецируют верхнюю часть лобного отростка верхней челюсти и частично носовую и слезную кости. Щипцами и костной ложкой удаляют патологически измененные ткани из лобной пазухи и верхнего отдела решетчатой кости, отправляют их на гистологическое исследование. Через полость носа в пазуху вводят резиновую трубку (6—8 мм в диаметре и 3 см длиной) для формирования вокруг нее нового канала лобной пазухи по Б.С. Преображенскому (рис. 2.30). Трубку фиксируют на коже шелковой нитью. Наружную рану послойно зашивают. Дренаж в канале оставляют на 3— 4 нед, пазуху периодически промывают через дренажную трубку.
Операция по Киллиану (глазнично-лицевая фронтотомия). Эту операцию применяют при наличии крупных лобных пазух. Она сочетает достоинства широкого подхода к пазухе, позволяющего соблюдать в полной мере принцип радикальности, с хорошим косметическим эффектом за счет сохранения исходной конфигурации глазнично-лобной области благодаря формированию костно-надкостничного "мостика".
2.5.5. Острое воспаление ячеек решетчатого лабиринта
Острый этмоидит (ethmoiditis acuta) — острое воспаление слизистой оболочки ячеек решетчатого лабиринта. Оно встречается часто и по частоте занимает второе место после воспаления верхнечелюстных пазух. Причиной заболевания служат острый ринит, острые респираторные заболевания, грипп и др. Предрасполагающими факторами являются анатомо-топогра-фическое расположение выводных соустий ячеек решетчатого лабиринта, узость среднего носового хода, искривления перегородки носа и др. На этом фоне даже незначительный отек слизистой оболочки полости носа вызывает затруднение оттока из решетчатых ячеек с полной блокадой в области остиомеа-тального комплекса. Анатомическая близость выводных соустий способствует воспалению и в решетчатых ячейках практически при воспалении в любой околоносовой пазухе.
Клиника. Как и при любом воспалительном процессе, для острого этмоидита характерны общие и местные симптомы.
Общая симптоматика характеризуется повышением темпе-
 ратуры тела (37—38 °С), которая держится в течение 6—7 дней, слабостью, разбитостью. Больного могут беспокоить головные боли различной интенсивности с локализацией чаще всего в области корня носа и глазницы (патогномоничный признак). Эти болевые симптомы чаще зависят от раздражения чувствительных окончаний второй и третьей ветвей тройничного нерва.
ратуры тела (37—38 °С), которая держится в течение 6—7 дней, слабостью, разбитостью. Больного могут беспокоить головные боли различной интенсивности с локализацией чаще всего в области корня носа и глазницы (патогномоничный признак). Эти болевые симптомы чаще зависят от раздражения чувствительных окончаний второй и третьей ветвей тройничного нерва.
Местные симптомы: заложенность в носу и затруднение носового дыхания, слизисто-гнойные выделения из полости носа, понижение обоняния различной выраженности.
В детском возрасте и у ослабленных больных при высоковирулентной инфекции разрушается часть костных стенок решетчатых ячеек, появляются отек и гиперемия внутреннего угла глазницы, прилежащих отделов верхнего и нижнего век на стороне заболевания. Здесь может образоваться закрытая эмпиема (закрытый гнойник), откуда гной может прорваться в клетчатку глазницы, что сопровождается отклонением кнаружи глазного яблока, экзофтальмом, хемозом, болью при движении глазного яблока, понижением зрения, нарастанием интоксикации.
Диагностика. Она основывается на характерных жалобах, данных анамнеза. При передней риноскопии отмечают отечность и гиперемию слизистой оболочки в области средней носовой раковины, слизисто-гнойные выделения из-под средней носовой раковины или из области обонятельной щели при воспалении задних решетчатых ячеек. Для лучшего осмотра проводят предварительную анемизацию слизистой оболочки в этой области. Эндоскопическое исследование позволяет тщательно рассмотреть область выхода естественных отверстий решетчатых ячеек и дифференцировать гнойные выделения из передних
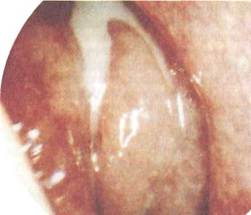
|
Рис. 2.31. Гнойные выделения из-под средней носовой раковины (эндофотография).
ячеек (передний этмоидит) или задних ячеек из обонятельной щели (задний этмоидит) (рис. 2.31). На рентгенограммах и особенно при КТ видно затемнение решетчатых ячеек, эти данные наиболее важны для установления диагноза.
Лечение. Острый этмоидит при отсутствии осложнений лечат консервативно. Местное лечение направлено прежде всего на уменьшение отека слизистой оболочки носа и, следовательно, на улучшение оттока из пораженных околоносовых пазух. С этой целью в нос закапывают сосудосуживающие препараты. Лучше действуют аппликации в область среднего носового хода на 1—2 мин турунды, пропитанной раствором адреналина. Эффективны комбинированные препараты, содержащие сек-ретолитики, антибиотики, и обезболивающие препараты в виде эндоназальных спреев (ринофлуимуцил, изофра, полидекса с фенилэфрином и др.), физиотерапевтические процедуры (УВЧ, терапевтический лазер). Эффективно применение синус-катетера "ЯМИК", позволяющего производить отсасывание содержимого и введение лекарственных препаратов в околоносовые пазухи на стороне поражения.
Общее лечение показано при наличии повышенной температурной реакции, интоксикации организма. Назначают антибиотики широкого спектра действия (аугментин, амоксиклав, доксициклин и др.), десенсибилизирующие препараты (димедрол, гисманал, кларитин), симптоматическое лечение.
При появлении осложнений (эмпиемы, субпериостального абсцесса, флегмоны клетчатки глазницы и др.) необходимо хирургическое вмешательство — эндоназальное вскрытие ячеек решетчатого лабиринта, вскрытие абсцесса века или клетчатки глазницы наружным или эндоназальным эндоскопическим методом.
2.5.6. Хроническое воспаление ячеек решетчатого лабиринта
Хронический этмоидит (ethmoiditis chronica) — хроническое воспаление слизистых оболочек ячеек решетчатого лабиринта. Как правило, оно является продолжением недиагностирован-ного или недолеченного острого этмоидита. Занимая центральное положение по отношению к другим пазухам, хронический этмоидит очень часто является сочетанным процессом или вторичным осложнением при их воспалении.
Формированию хронического этмоидита способствуют также частые острые инфекционные заболевания, снижающие реактивность организма, наличие аденоидных вегетации, искривление перегородки носа и др.
В большинстве случаев встречается катаралъно-серозная, гнойная или гиперпластическая формы хронического этмоидита, которые характеризуются значительным утолщением и гипер-
 |

|
Рис. 2.32. Полипы, выходящие из-под носовой раковины и обту-рирующие общий носовой ход.
а — вид при эндоскопии; б — удаление полипной петлей.
плазией слизистой оболочки, полипозной метаплазией слизистой оболочки в области среднего носового хода, что особенно хорошо видно при эндоскопическом исследовании. Причиной полипозной дегенерации слизистой оболочки считают длительное раздражение ее патологическим отделяемым, местные аллергические реакции. Полипы чаще множественные, различных размеров, иногда могут обтурировать всю полость носа и даже выходить наружу через преддверие полости носа (рис. 2.32). В некоторых случаях полипы длительно давят на стенки носа и вызывают даже их наружную деформацию.
Патоморфология. Полипы представляют собой отечные воспалительные образования слизистой оболочки. Происходит диффузная инфильтрация ткани нейтрофилами, встречаются и другие клетки (эозинофилы, лаброциты, плазматические клетки), очаговая метаплазия многорядного цилиндрического эпителия в многослойный плоский эпителий.
Клиника. Общие симптомы слабо выражены и зависят от
активности процесса. Хронический этмоидит часто протекает латентно. В период рецидива больного беспокоят выделения из носа слизистого или гнойного характера, головная боль чаще в области корня носа, чувство тяжести в области переносицы, усиливающееся при наклонах головы. Обоняние, как правило, нарушено в различной степени. При осложненном течении хронического этмоидита процесс может перейти в глазницу, тогда будут наблюдаться припухлость верхнего века, сглаживание верхневнутреннего угла глаза; глазное яблоко смещается вперед. При пальпации возникает болезненность в области корня носа и у медиального угла глаза (периостит). Инфекция может проникать в ткань века и по венозным каналам (флебит). Эти и другие осложнения сопровождаются значительной общей реакцией и интоксикацией организма.
Диагностика. При риноскопии обнаруживают отечность слизистой оболочки средней носовой раковины и среднего носового хода, слизисто-гнойные или гнойные выделения из-под средней носовой раковины или из верхнего носового хода в обонятельной щели. С помощью эндоскопов можно дифференцировать источник гноя: под средней носовой раковиной — передний этмоидит, в верхнем носовом ходе или на задней стенке носоглотки — задний этмоидит. Длительное течение этмоидита характеризуется такой гиперплазией средней носовой раковины, что последняя соприкасается с перегородкой носа, блокируя остиомеатальный комплекс. Характерны единичные или множественные полипозные образования различных размеров вокруг выводных отверстий ячеек решетчатого лабиринта. На рентгенограммах околоносовых пазух или при КТ выявляется затемнение на соответствующей стороне ячеек решетчатого лабиринта. Значимость этих данных особенно велика, поскольку нет другого метода, например пункционного, чтобы исследовать содержимое внутри ячеек решетчатого лабиринта.
Лечение. При неосложненном течении хронического этмоидита вначале проводят консервативное лечение. Для уменьшения отека слизистой оболочки и свободного оттока содержимого из воспаленных пазух используют различные сосудосуживающие препараты в виде капель, аэрозолей (сано-рин, галазолин, ксимелин, тизин). Эффективны комбинированные препараты, содержащие антибиотик, сосудосуживающий препарат и анальгетик: ринофлуимуцил в виде аэрозоля, полидекса с фенилэфрином, изофра, биопарокс и др. Применяют физиотерапевтические процедуры: УВЧ на область пазух 5—7 раз (при отсутствии полипов), эндоназально электрофорез 2 % раствора хлорида кальция, 1 % раствора димедрола или фонофорез гидрокортизона 7—10 раз. Хороший эффект дает использование синус-катетера "ЯМИК". У детей широко используют метод диастолизации — сгущение и разрежение воз-ДУха в полости носа с отсасыванием содержимого из пазух.
 При отсутствии эффекта консервативную терапию сочетают с различными хирургическими методами: корригирующими внутриносовыми операциями; септопластикой, полипо-томией носа; парциальным или тотальным вскрытием ячеек решетчатого лабиринта; частичной резекцией гиперплазирован-ных участков средней носовой раковины; краевой (щадящей) резекцией или вазотом
При отсутствии эффекта консервативную терапию сочетают с различными хирургическими методами: корригирующими внутриносовыми операциями; септопластикой, полипо-томией носа; парциальным или тотальным вскрытием ячеек решетчатого лабиринта; частичной резекцией гиперплазирован-ных участков средней носовой раковины; краевой (щадящей) резекцией или вазотом
Дата публикования: 2014-10-25; Прочитано: 7346 | Нарушение авторского права страницы | Мы поможем в написании вашей работы!
