 |
Главная Случайная страница Контакты | Мы поможем в написании вашей работы! | |
Острый ринит
|
|
Острый ринит (rhinitis acuta) — очаг острой инфекции в полости носа, одно из самых частых воспалительных заболеваний слизистой оболочки, вызывающее нарушение ее функций. Он наблюдается как самостоятельное заболевание — неспецифическое воспаление и как сопутствующий процесс при различных инфекционных заболеваниях — специфический ринит.
Этиология и патогенез. В этиологии острого ринита основное значение имеет нарушение местной и общей иммунной защиты организма и активация в полости носа и носоглотке сапрофитной микрофлоры. Обычно это происходит при общем или местном переохлаждении тела, быстрее развивается у лиц со сниженной резистентностью (особенно с хроническими заболеваниями или ослабленных после острых заболеваний). Кроме того, предрасполагающими факторами для развития острого ринита могут быть различные травмы слизистой оболочки и инородные тела в полости носа, после оперативных вмешательств в полости носа. В ряде случаев причиной может быть и производственный фактор — механические и химические раздражители камне-, деревообрабатывающей, химической
|и Другой промышленности (воздействия дыма, газа, пыли
|и т.д.).
Патоморфология. В слизистой оболочке носа изменения характеризуются развитием типичных стадий воспаления: гипе-|ремия сменяется серозным выпотом, отеком. Замедляется, за-|тем в дальнейшем прекращается движение ресничек мерцательного эпителия, а патогенный фактор оседает на слизистой I оболочке полости носа. Эпителий и подслизистая основа постепенно пропитываются клетками воспаления, отмечаются |десквамация эпителия и эрозии слизистой оболочки.
Клиника. Для острого ринита характерны острое начало и (поражение сразу обеих половин носа. Основные симптомы: расстройство общего состояния, выделения из носа и затруд-| нение носового дыхания. Эти симптомы могут быть выражены |в различной степени в зависимости от стадии заболевания. ] В типичной клинической картине выделяют три стадии тече-(ния: I — сухая стадия раздражения, II — стадия серозных вы-| делений, III — стадия слизисто-гнойных выделений.
I стадия (сухая стадия раздражения) обычно
'продолжается несколько часов, редко 1—2 сут. Больного бес-
j покоят сухость в носу и носоглотке, ощущение щекотания,
| царапанья, жжения. Одновременно появляются недомогание,
познабливание, тяжесть и боль в голове. Нередко наблюдается повышение температуры тела до 37 "С и более. При передней I риноскопии отмечают гиперемию и инъецированность сосудов | слизистой оболочки, ее сухость, отсутствие отделяемого.
II стадия (стадия серозных выделений) характери
зуется нарастанием воспаления, появляется большое количе
ство прозрачной водянистой жидкости, пропотевающей из со-
Р судов (транссудат). Одновременно усиливается функция бокаловидных клеток и слизистых желез, поэтому отделяемое становится серозно-слизистым. В транссудате содержатся хлорид натрия и аммиак, что обусловливает раздражающее действие на кожу преддверия полости носа, особенно у детей. Кожа становится красной, слегка припухшей, с болезненными тре- щинами. В этот период ощущение жжения и сухости уменьшается, однако нарушение дыхания через нос усиливается, нередко развиваются конъюнктивит и слезотечение, ощущение заложенности и шум в ушах вследствие перехода процесса на слезопроводящие пути и слуховую трубу.
III стадия (стадия слизисто-гнойных выделений)
наступает на 4—5-й день от начала заболевания. Характеризу
ется появлением густого слизисто-гнойного, желтовато-зеле
новатого отделяемого, что обусловлено наличием в нем фор
менных элементов крови (клеток воспаления) — пропотеваю
щих лейкоцитов, лимфоцитов, отторгшегося эпителия.
В последующие дни количество отделяемого уменьшается, припухлость слизистой оболочки исчезает, восстанавливается


 носовое дыхание, улучшается общее состояние. Спустя 8—12 дней от начала заболевания острый насморк прекращается.
носовое дыхание, улучшается общее состояние. Спустя 8—12 дней от начала заболевания острый насморк прекращается.
При остром рините умеренное воспаление распространяется и на слизистую оболочку околоносовых пазух, о чем свидетельствуют наличие боли в области лба, переносицы, а также пристеночное утолщение слизистой оболочки пазух, регистрируемое на рентгенограммах.
Продолжительность острого ринита зависит от иммунобиологического состояния организма и состояния слизистой оболочки полости носа. При хорошей реактивности организма, а также адекватном лечении ринит может протекать абортивно в течение 2—3 дней, при снижении иммунитета может "затянуться" до 3—4 нед, со склонностью к переходу в хроническую форму.
Среди осложнений острого ринита необходимо указать на нисходящий фаринголаринготрахеобронхит, воспаление околоносовых пазух, слуховой трубы, среднего уха и слезных путей, дерматит преддверия полости носа.
Острый ринит у детей. Он протекает тяжелее и возникает чаще, чем у взрослых. В раннем: возрасте имеется ряд особенностей, которые могут отягощать течение заболевания. К ним относятся узость носовых ходов, незрелость иммунных механизмов, наличие аденоидных вегетации, отсутствие навыков высмаркиваться и др., что в условиях воспаления способствует увеличению заложенности носа. Поскольку у грудных детей процесс захватывает одновременно слизистую оболочку носа и носоглотки любой ринит в этом возрасте следует рассматривать как ринофарингит. Для детского возраста характерна выраженная реакция организма, сопровождающаяся высокой температурой тела (до 39—40 °С), могут быть судороги, реже менинге-альные явления. Грудные дети не могут сосать, если у них заложен нос. После нескольких глотков молока ребенок бросает грудь, чтобы вдохнуть воздух, поэтому быстро утомляется и перестает сосать, недоедает, худеет, плохо спит. В этой связи могут появляться признаки нарушения функции желудочно-кишечного тракта (рвота, метеоризм, понос и др.). В детском возрасте слуховая труба короткая и широкая, что также способствует распространению воспалительного процесса в среднее ухо.
Диагностика и дифференциальная диагностика. Диагноз устанавливают на основании жалоб больного, данных анамнеза и риноскопии. Необходимо помнить, что острым насморком могут начинаться острые респираторные заболевания и воспалительный процесс в полости носа является одним из локализованных видов заболевания дыхательных путей.
Острый ринит надо дифференцировать от острого специфического ринита, который является симптомом инфекционного заболевания (гриппа, дифтерии, кори, коклюша, скарлатины,
гонореи, сифилиса, ВИЧ-инфекции). Характерные клинические особенности и риноскопические признаки этих заболеваний будут изложены в соответствующих разделах. В ряде случаев острый ринит необходимо дифференцировать от хронических форм — вазомоторного и гипертрофического ринита. Анамнез заболевания и его течение помогут правильно установить диагноз.
Лечение. Как правило, лечение амбулаторное. В редких случаях при высокой температуре тела и тяжелом течении насморка показан постельный режим. В начальной стадии ринита рекомендуют потогонные и отвлекающие процедуры. Назначают горячую ножную (общую, ручную) ванну на 10—15 мин, которую можно сочетать с горчичниками на икроножные мышцы или на подошву стоп. Сразу после ванной больной выпивает горячий чай с малиной, после чего принимает внутрь 0,5—1,0 г растворенного в воде аспирина1 или парацетамола и ложится в постель, закутавшись в одеяло.
В I стадии применяют препараты местного симптоматического действия: интерферон, лизоцим, лизаты антигенов бактерий — ИРС-19 (аэрозоль для внутриназального введения), вяжущие и обволакивающие средства — растворы 3—5 % протаргола или колларгола. При головных болях дают панадол, тайленол, солпадеин, анальгин, цитрамон-П и др. Назначают антигистаминные средства (диазолин, димедрол, тавегил и др.). Все эти препараты более эффективны в I стадии ринита, однако они хорошо действуют и во II стадии.
Во II стадии при выраженной воспалительной и микробной реакции применяют инсуффляции смеси сульфаниламидных препаратов, антибиотиков — биопарокс, каметон, инга-камф (предварительно следует оценить аллергический фон). Для восстановления носового дыхания используют сосудосу-
 1 Осторожно! (Синдром Рея; Рей — врач, впервые описавший заболевание). Большинство врачей с опаской относятся к аспирину. Была обнаружена странная закономерность: во время разгара вирусных инфекций увеличивается количество детских смертей. По мировой статистике из 100 000 детей, переболевших простудными вирусными заболеваниями, у 2—4 % появляется синдром Рея. Болезнь делится на 3 стадии. Сначала у ребенка, уже практически справившегося с простудой, на 7-й день вдруг начинается неукротимая рвота; ребенок невпопад отвечает на вопросы (I стадия). Во II стадии ребенок говорит с трудом, тяжело передвигается; III стадия — кома, судороги, остановка дыхания. Врачи долго не могли понять причину этого, потом была обнаружена прямая связь с ацетилсалициловой кислотой, салицилатами, тетрациклинами, причем если их назначали именно в период вирусной инфекции. Оказывается, вирус гриппа, как и возбудитель чумы, истончает стенки сосудов, вызывает лизис и перфорацию стенки. А если принимать аспирин, то риск увеличивается. Другая немаловажная деталь — "проблемы" желудка. Аспирин вредит стенкам желудка, особенно если выпить его в виде таблетки, а не порошка. Лучше назначать препараты парацетамолового ряда. Аспирин хорошо использовать как профилактическое средство при тромбозах, а не с лечебной целью.
1 Осторожно! (Синдром Рея; Рей — врач, впервые описавший заболевание). Большинство врачей с опаской относятся к аспирину. Была обнаружена странная закономерность: во время разгара вирусных инфекций увеличивается количество детских смертей. По мировой статистике из 100 000 детей, переболевших простудными вирусными заболеваниями, у 2—4 % появляется синдром Рея. Болезнь делится на 3 стадии. Сначала у ребенка, уже практически справившегося с простудой, на 7-й день вдруг начинается неукротимая рвота; ребенок невпопад отвечает на вопросы (I стадия). Во II стадии ребенок говорит с трудом, тяжело передвигается; III стадия — кома, судороги, остановка дыхания. Врачи долго не могли понять причину этого, потом была обнаружена прямая связь с ацетилсалициловой кислотой, салицилатами, тетрациклинами, причем если их назначали именно в период вирусной инфекции. Оказывается, вирус гриппа, как и возбудитель чумы, истончает стенки сосудов, вызывает лизис и перфорацию стенки. А если принимать аспирин, то риск увеличивается. Другая немаловажная деталь — "проблемы" желудка. Аспирин вредит стенкам желудка, особенно если выпить его в виде таблетки, а не порошка. Лучше назначать препараты парацетамолового ряда. Аспирин хорошо использовать как профилактическое средство при тромбозах, а не с лечебной целью.
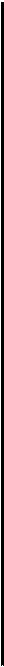 живающие препараты (санорин, галазолин, тизин, отривин и др.). Полезны физиотерапевтические процедуры: УВЧ на область носа, УФО в полость носа, микроволновое воздействие (при температуре тела не выше 37 °С).
живающие препараты (санорин, галазолин, тизин, отривин и др.). Полезны физиотерапевтические процедуры: УВЧ на область носа, УФО в полость носа, микроволновое воздействие (при температуре тела не выше 37 °С).
В III стадии можно рекомендовать препараты вяжущего и противомикробного действия: 3—5 % раствор колларгола или протаргола, 20 % раствор альбуцида. Продолжают физиотерапевтические процедуры, назначают поливитамины.
Вливание любых капель в нос, вдувание порошков, ингаляции и др. не следует проводить дольше 8—10 дней. Более длительное применение этих средств ведет к развитию патологических процессов: нарушаются функция мерцательного эпителия, вазомоторная функция слизистой оболочки и др. Больного нужно предупредить, что отсмаркивать содержимое из носа нужно осторожно, без большого усилия и только поочередно каждую половину носа, при этом рот должен быть приоткрыт.
Прогноз. При остром рините у взрослых в неосложненных случаях прогноз благоприятный, хотя необходимо учитывать возможный переход инфекции на околоносовые пазухи, нижние дыхательные пути, в среднее ухо. Больные, работа которых связана со сферой обслуживания, с пищевыми продуктами, а также чтением лекций, пением, неблагоприятными условиями труда и др., во время острого ринита обязательно освобождаются от работы.
Медикаментозная терапия имеет определенные отличия у грудных детей. При остром ринофарингите важнейшим фактором лечения является восстановление носового дыхания на периоды кормления грудью. С этой целью перед кормлением необходимо отсасывать баллончиком слизь из каждой половины носа. Если в преддверии полости носа есть корки, их размягчают растительным маслом (оливковым, персиковым) и удаляют ватным шариком. За 5—10 мин до кормления в обе половины носа закапывают 0,05 % раствор галазолина или 0,1 % эмульсию санорина, грудное материнское молоко. Между кормлениями 3—4 раза в день в каждую половину носа вливают по 3—4 капли 2 % раствора колларгола или протаргола. Эти вещества, обволакивая слизистую оболочку носа и глотки, оказывают вяжущее и противомикробное действие, что уменьшает количество отделяемого и благоприятно влияет на течение заболевания.
Острый ринит при инфекционных заболеваниях (специфичес кий ринит) имеет симптоматический характер и является вторичным проявлением основного заболевания.
Острый ринит на фоне гриппа. Он часто сопровождается носовыми кровотечениями и осложняется воспалением околоносовых пазух и среднего уха. Клинические проявления: повышенная температура тела, головная боль, невралгия трой-
ничного нерва, боль и ломота в мышцах и суставах, адинамия и потливость. Показан постельный режим, наряду с общепринятыми средствами необходимо назначить антивирусные препараты (лейкинферон), витамины А и С, аскорутин. Назначение антибиотиков оправдано только для профилактики осложнений, поскольку антибиотик не действует на вирус гриппа.
Дифтерийный насморк. Риноскопически он характеризуется наличием грязно-серых пленок на слизистой оболочке полости носа и носоглотки, затрудняющих носовое дыхание. Иногда дифтерийный ринит может протекать под видом катарального воспаления без образования налетов. Однако кровянистые выделения из носа и поверхностные изъязвления позволяют правильно установить диагноз, который подтверждается при бактериологическом исследовании.
Дифтерия часто сопровождается признаками общей интоксикации, дистрофическими поражениями сердечной мышцы, нарушениями функции языкоглоточного (IX) и блуждающего (X) нервов.
Больным необходима экстренная госпитализация в инфекционное отделение, введение противодифтерийной сыворотки (см. раздел 3.4.2.2).
Скарлатинозный ринит. При скарлатине полость носа, носоглотки и зева, как правило, вовлекаются в патологический процесс, что сопровождается обильными выделениями из носа, выраженной головной болью. В процесс вовлекаются также небные миндалины с воспалением по типу лакунарной ангины, имеется реакция со стороны регионарных лимфатических узлов. На шее, лице и в последующем по всему телу появляется мелкоточечная сыпь, характерная для скарлатины. В последние десятилетия в связи <г широким применением антибиотиков тяжелое течение скарлатины наблюдается реже, проявления со стороны носа бывают слабовыраженными.
Лечение проводят в инфекционном стационаре. В первые дни заболевания делают инъекцию поливалентной противо-стрептококковой сыворотки, проводят общую и местную терапию (капли в нос), лечение пенициллином.
Коревой насморк. Воспалительные явления в полости носа характерны для острого катарального ринита, сопровождаются чиханьем, повышением температуры тела, конъюнктивитом, слезотечением. При риноскопии на слизистой оболочке полости носа и рта, на губах обнаруживают мелкие белые пятнышки, окруженные красным ободком (ринологический симптом кори, или симптом Вельского—Филатова). Характерные пятна на слизистой оболочке носа и щек позволяют установить правильный диагноз до появления коревой сыпи на теле.
Патогенетического лечения не существует. Необходимы изоляция больного и симптоматическая терапия.



 Острый ринит гонококковой (сифилитической) этиологии. Он наблюдается у новорожденных от больной матери через 24—48 ч после рождения. Заражение происходит во время родов, сопровождается повышением температуры тела и густыми желто-зелеными гнойными выделениями из носа.
Острый ринит гонококковой (сифилитической) этиологии. Он наблюдается у новорожденных от больной матери через 24—48 ч после рождения. Заражение происходит во время родов, сопровождается повышением температуры тела и густыми желто-зелеными гнойными выделениями из носа.
Назначают капли в нос, антибиотики широкого спектра действия, проводят лечение гонореи у матери и ребенка.
2.4.6. Хронический катаральный ринит
Хронический катаральный ринит (rhinitis cataralis chronica) характеризуется разлитой застойной гиперемией слизистой оболочки, равномерной припухлостью носовых раковин.
Основные симптомы заболевания — нарушение носового дыхания, выделения из носа слизистого или слизисто-гнойного характера. Нарушение носового дыхания усиливается на холоде. При лежании на боку заложенность носа более выражена в той половине носа, которая находится ниже, что объясняется заполнением кровью кавернозных полостей нижележащих раковин. Иногда наблюдаются нарушение обоняния (гипосмия), переход воспалительного процесса на слизистую оболочку слуховой трубы (тубоотит).
При передней риноскопии определяются небольшая гиперемия и набухание слизистой оболочки в основном в области нижних и средних носовых раковин, пастозность, нередко ци-анотичный оттенок, скудное слизистое отделяемое.
Для отличия катаральной формы ринита от гипертрофической выполняют пробу с анемизацией: смазывают утолщенную слизистую оболочку сосудосуживающим средством (0,1 % раствором адреналина, галазолином и др.). Значительное уменьшение объема нижних носовых раковин свидетельствует об отсутствии истинной гипертрофии. Если сокращение их выражено незначительно или отсутствует, это указывает на гипертрофический процесс.
Лечение. Устраняют экзогенные (производственные, климатические) и эндогенные (искривление перегородки носа, удаление аденоидных вегетации) факторы. Для местного лечения применяют вяжущие вещества: 3—5 % раствор протаргола (колларгола) по 5 капель 2—3 раза в день в полость носа, смазывание слизистой оболочки 3—5 % раствором нитрата серебра (ляписом), 2 % салициловой мазью. Одновременно можно рекомендовать тепловые процедуры — УВЧ на область носа, эндоназально УФО (тубус-кварц).
2.4.7. Хронический гипертрофический ринит
Хронический гипертрофический ринит (rhinitis chronica hyper-throphica) характеризуется разрастанием слизистой оболочки надкостницы и костного вещества носовых раковин. Может быть диффузной и ограниченной формы. Наиболее часто разрастание и утолщение слизистой оболочки происходят на нижней носовой раковине, реже — средней, в местах локализации кавернозной ткани. Поверхность гипертрофированных участков может быть гладкой, бугристой или крупнозернистой, иметь широкое основание и значительные размеры.
Клиника. Заболевание характеризуется длительным течени-
i ем, постоянным затруднением носового дыхания, не проходящим после вливания в нос сосудосуживающих препаратов, слизистым или слизисто-гнойным отделяемым, периодически-
j ми головными болями, сухостью во рту и ротоглотке. У некоторых больных отмечается понижение обоняния и вкуса раз-
! личной выраженности. Постоянная заложенность носа обусловливает изменение тембра голоса — появляется закрытая гнусавость (rhinolalia clausa). Гипертрофия заднего конца нижней носовой раковины может нарушить вентиляцию слуховой
| трубы с признаками заложенности уха и понижением слуха (тубоотит). При гипертрофии передних отделов нижней носовой раковины может сдавливаться отверстие носослезного протока, что вызывает слезотечение, дакриоцистит, конъюнктивит.
При передней риноскопии отмечают характерные признаки гиперплазии слизистой оболочки носа, главным образом нижней носовой раковины, в меньшей степени — средней, т.е. преимущественно в местах локализации кавернозной ткани. Поверхность гипертрофированных участков может быть гладкой, бугристой, крупнозернистой. Слизистая оболочка умеренно гиперемирована, утолщена, слегка цианотична. У некоторых больных наблюдается полипозное перерождение слизистой оболочки, чаще в области средней носовой раковины.
Диагностика. Установить диагноз помогает эндоскопическое исследование, которое позволяет определить характер гипертрофии, уточнить локализацию и распространение процесса, состояние других ключевых зон полости носа. При ринопнев-мометрии (объективном методе диагностики) определяют объем воздуха, проходящего через полость носа за определенное время, следовательно, можно оценить функциональную состоятельность носа. При гипертрофическом рините объем воздуха, проходящего через нос, снижен, а носовое дыхание форсировано из-за сужения носовых ходов.
Лечение. Применяют различные методы хирургического лечения, целью которых является восстановление носо-

 вого дыхания за счет удаления или уменьшения гипертрофированных участков слизистой оболочки. Критерием для рационального выбора метода лечения в каждом конкретном случае служит степень гипертрофии носовых раковин или других отделов слизистой оболочки носа, а также степень нарушения носового дыхания.
вого дыхания за счет удаления или уменьшения гипертрофированных участков слизистой оболочки. Критерием для рационального выбора метода лечения в каждом конкретном случае служит степень гипертрофии носовых раковин или других отделов слизистой оболочки носа, а также степень нарушения носового дыхания.
При небольшой гипертрофии, когда после анемизации (смазывания сосудосуживающим препаратом) слизистая оболочка умеренно сокращается и носовое дыхание улучшается, применяют наиболее щадящие хирургические вмешательства: подслизистую ультразвуковую дезинтеграцию нижних носовых раковин, лазеродеструкцию, вазотомию.
При выраженной фиброзной гипертрофии слизистой оболочки и костной основы носовых раковин, сопровождающихся значительным нарушением дыхания через нос, как правило, показана резекция (частичное удаление) гипертрофированных носовых раковин: щадящая нижняя конхотомия, подслизистое удаление костного края нижней носовой раковины (остеоконхо-томия) с применением эндоскопов или микроскопа.
Эти операции можно сочетать со смещением носовых раковин латерально к боковой стенке носа — латеропозицией (сублюксацией).
Оперативные вмешательства в полости носа обычно производят под местным инфильтративным и аппликационным обезболиванием с предварительной премедикацией. Для этого используют наркотические анальгетики, антигистаминные и антихолинергические препараты (промедол, димедрол, атропин). Для инфильтрационной анестезии применяют 1 % раствор новокаина, 1—2 % раствор лидокаина, 0,5 % раствор три-мекаина, ультракаин. При аппликационной анестезии слизистую оболочку смазывают 5 % раствором кокаина, 2 % раствором дикаина, 10 % раствором лидокаина, 10 % раствором димедрола и др.
Эффективным методом восстановления носового дыхания при гипертрофическом рините является резекция гиперпла-зированных участков носовых раковин — щадящая нижняя конхотомия (рис. 2.20, а). Операцию производят в стационаре после амбулаторного обследования. В лежачем положении больному делают местную инфильтрационную анестезию слизистой оболочки нижних носовых раковин. На всю длину слизистой оболочки накладывают зажим на 1 мин для уменьшения кровотечения. После снятия зажима специальными изогнутыми под углом ножницами отсекают гипертрофированную часть раковины по ее краю. Гиперплазированный задний конец раковины легко снимается полипной петлей (рис. 2.20, б).
|
Рис. 2.20. Операции при хроническом гипертрофическом рините, а — щадящая нижняя конхотомия; б — удаление заднего конца при гипертрофии нижней носовой раковины полипной петлей.
Следует иметь в виду, что конхотомию всегда необходимо проводить щадяще, особенно переднего конца, так как полное удаление раковины излишне и может привести к атрофии слизистой оболочки полости носа.
Операцию заканчивают петлевой передней тампонадой марлевыми турундами, пропитанными индифферентной мазью на 2 сут, или мягким эластичным тампоном.
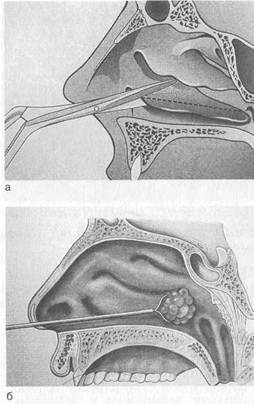
В настоящее время в связи с внедрением в медицину оптических систем (эндоскопов, микроскопов) эффективность внут-риносовых операций значительно повысилась. Эндоскопы под постоянным визуальным контролем позволяют выполнять все этапы внутриносовых операций, в том числе в труднообозримых задних отделах полости носа. Для удаления гипертрофированных участков в полости носа эффективны различные микродебридеры (шейверы). Эти инструменты представляют собой присоединенную к отсосу вращающуюся микрофрезу, при помощи которой гипертрофированные ткани могут быть уда-


|
Рис. 2.21. Микродебри-деры.
лены с высокой точностью без повреждения здоровой слизистой оболочки (рис. 2.21).
В амбулаторных условиях можно производить ультразвуковую дезинтеграцию нижних носовых раковин. Для ее выполнения используют генератор ультразвука с набором специальных волноводов. После предварительной аппликационной и инфильтрационной анестезии слизистой оболочки нижней носовой раковины в ее толщу во включенном состоянии вводят волновод, проводят его до задней трети раковины и медленно выводят обратно. Экспозицию воздействия определяют индивидуально, в среднем продолжительность процедуры составляет 3—4 мин. Эффект ультразвуковой дезинтеграции основан на физическом явлении кавитации, приводящей к рубцеванию кавернозной ткани, что уменьшает раковину и расширяет просвет носовых ходов.
Стойкого рубцевания кавернозной ткани можно добиться и путем подслизистой вазотомии нижней носовой раковины. После местной анестезии делают небольшой разрез на переднем конце нижней носовой раковины, через который с помощью распатора мелкими движениями отсепаровывают мягкие ткани от верхней поверхности кости в виде узкого канала от переднего до заднего конца раковины. Подобную отсепаровку можно произвести и по нижней плоскости носовой раковины. Последующее рубцевание кавернозной ткани уменьшает объем раковины и соответственно увеличивает просвет носовых ходов, улучшая дыхание.
2.4.8. Атрофический ринит
Атрофический ринит (rhinitis atrophica) представляет собой ограниченные или диффузные неспецифические изменения слизистой оболочки полости носа, в основе которых лежит не воспалительный, а дистрофический процесс. В зависимости от рас-
пространенности процесс может быть локальным или диффузным, а в зависимости от этиологии — первичным, или генуин-ным (озена), и вторичным.
Этиология. Первичный атрофический ринит (озена) имеет диффузный характер, может быть проявлением системного заболевания (например, железодефицитной анемии) с распространением процесса на носоглотку и гортань. Более чем 80 % больных инфицированы клебсиеллой озены.
Причиной вторичного атрофического ринита является воздействие неблагоприятных факторов окружающей среды, производственных или климатических факторов (пыли, газов, пара и др.). Развитию атрофического процесса слизистой оболочки полости носа нередко способствуют травма и обширные хирургические вмешательства в полости носа (радикальная кон-хотомия, удаление опухоли и др.). Важную роль играют эндо-кринно-гормональные нарушения и частые воспалительные заболевания полости носа, ведущие к нарастанию трофических изменений слизистой оболочки.
Патоморфология. Наблюдаются метаплазия цилиндрического эпителия в плоский, различной степени выраженности истончение многорядного цилиндрического эпителия и уменьшение количества ресничек, облитерация или уменьшение числа сосудов и кавернозной ткани.
Клиника. Больные жалуются на ощущение сухости в носу, образование корок, затруднение носового дыхания, понижение обоняния. Корки в носу нередко вызывают зуд, поэтому больной пытается удалить их пальцем, что приводит к повреждению слизистой оболочки, периодическим кровотечениям, изъязвлению. Это ускоряет появление перфорации перегородки носа обычно в области киссельбахова места.
При передней риноскопии выявляются характерные широкие носовые ходы вследствие атрофии носовых раковин, можно увидеть заднюю стенку носоглотки. В общем носовом ходе имеется густое, желто-зеленое отделяемое, местами оно прилипает к стенкам слизистой оболочки, высыхает с образованием корок, которые удаляются при определенном усилии большими кусками и в виде слепков.
Лечение. Применяют комплексную — общую и местную — консервативную терапию. Для удаления корок систематически 1—2 раза в день орошают или промывают полость носа изотоническим раствором хлорида натрия с добавлением йода (на 200 мл раствора 6—8 капель 10 % спиртового раствора йода). Назначают масляный раствор витаминов А и Е (аевит) в виде капель в нос, местную раздражающую терапию — смазывание слизистой оболочки носа йод-глицерином 1 раз в день в течение 10 дней. Препараты йода усиливают деятельность желез слизистой оболочки, повышая их секреторную функцию. Полезны щелочные и масляные ингаляции в нос, орошения
 и ингаляции полости носа 2—3 % раствором морской соли. Клиническое испытание показало хороший результат от применения препарата "Дросса-нос", представляющего собой мазь, в состав которой в качестве активного вещества входит морская соль. Стимулирующим и улучшающим трофику слизистой оболочки полости носа эффектом обладает гелий-неоновый лазер эндоназально 7—10 процедур по 5—10 мин.
и ингаляции полости носа 2—3 % раствором морской соли. Клиническое испытание показало хороший результат от применения препарата "Дросса-нос", представляющего собой мазь, в состав которой в качестве активного вещества входит морская соль. Стимулирующим и улучшающим трофику слизистой оболочки полости носа эффектом обладает гелий-неоновый лазер эндоназально 7—10 процедур по 5—10 мин.
Из средств общего воздействия назначают биогенные стимуляторы (алоэ, ФиБС, гумизоль) подкожно или внутримышечно, витаминотерапию, препараты йода и железа (феррум-лек).
Озена
Озена (ozaena) — тяжелая форма атрофического процесса в носу, распространяющегося как на слизистую оболочку, так и костные полости носа и носовых раковин с продуцированнием быстро засыхающего отделяемого, обладающего сильным специфическим, неприятным запахом.
Этиология. Известны социальная, анатомическая, воспалительная, очаговая, инфекционная, нейродистрофическая и эндокринная теории возникновения этого заболевания. Наиболее распространенными являются инфекционная и неинфекционная (нейродистрофическая) теории.
Согласно инфекционной теории, главную роль играет разнообразная микрофлора, высеваемая из носовой слизи у больных озеной (коринебактерии, протей), однако наиболее часто высевается клебсиелла озены (Klebsiella ozaenae), которой отводят ведущую роль при этой патологии.
По неинфекционной (нейродистрофической) теории в возникновении озены основное значение имеет нарушение состояния вегетативной и эндокринной систем или симпатической иннервации, что приводит к дистрофическим процессам в полости носа. Этот факт подтверждается и в эксперименте на собаках: разрушение крылонебного узла на стороне поражения вызывает атрофию слизистой оболочки носа. Трофические нарушения в последующем приводят к остеомаляции, резорбции кости и метаплазии эпителия. Разрушение белков ткани сопровождается образованием индола, скатола и сероводорода, что определяет зловонный запах из носа.
Встречается озена редко, чаще у женщин молодого возраста.
Патоморфология. Озена характеризуется атрофией всех тканей стенок носовой полости, истончением слизистой оболочки, сосудов. Кавернозная ткань запустевает, цилиндрический мерцательный эпителий полностью перерождается в плоский, костный слой носовых раковин содержит большое количество остеокластов (клеток, рассасывающих кость).
Клиника. Симптомы озены бывают настолько характерными, что выявить это заболевание не представляет особых сложностей. Больные жалуются на выраженную сухость и образование большого количества корок в носу, наличие неприятного, зловонного запаха из носа, который больные обычно сами не ощущают, затруднение носового дыхания и отсутствие обоняния. Зловонный запах из носа настолько выражен, что окружающие избегают присутствия больного, что отражается на его психике, межличностных отношениях, у больного появляется социальная замкнутость. В самом начале заболевания нарушение обоняния (гипосмия) обычно обусловлена корками, покрывающими обонятельную область, в дальнейшем аносмия наступает из-за атрофии обонятельных рецепторов.
При передней риноскопии в обеих половинах носа видны буроватые или желто-зеленые корки, заполняющие всю полость носа, с распространением на носоглотку и нижележащие дыхательные пути. После удаления корок полость носа становится такой широкой, что при риноскопии видны задняя стенка носоглотки, глоточные отверстия слуховых труб и даже трубные валики.
Диагностика. Диагноз устанавливают на основании характерных жалоб больного, наличия резкой атрофии слизистой оболочки полости носа, обильных корок, зловонного запаха, потери обоняния. В отличие от туберкулеза и сифилиса при озене отсутствуют характерные для этих заболеваний изъязвления и инфильтративные образования слизистой оболочки.
Лечение. Лечение проблематично, обычно симптоматическое. Используют местные и общие консервативные и хирургические методы лечения.
Местная консервативная терапия направлена на дезодорацию полости носа, устранение сухости и корок в носу. Для этого ежедневно орошают или промывают полость носа изотоническим раствором хлорида натрия с добавлением йода либо смесью из 10 мл раствора салициловой кислоты, 20 г хлорида натрия, 20 г гиброкарбоната натрия — по У2 чайной ложки на стакан воды (для орошения полости носа).
Полезны свечи с хлорофилло-каротиновой пастой Солодко-ва, обладающей бактерицидным и дезодорирующим эффектом. После предварительного туалета свечи вводят в обе половины носа 1 раз в день в течение 3—4 нед. Подобный курс повторяют 3—4 раза в год.
Можно рекомендовать ежедневное смазывание полости носа 2—5 % раствором йод-глицерина (или раствором Люголя), что больные могут делать самостоятельно.
Из общих методов лечения, носящих в определенной степени патогенетический характер, используют препараты железа для парентерального введения (феррумлек, эктофер), антибиотики, к которым чувствительна клебсиелла озены

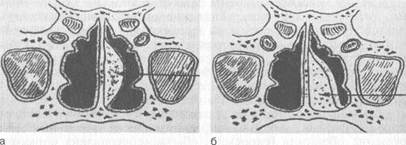
Рис. 2.22. Подсадка в подслизистую основу перегородки носа аутох-
ряща.
а — неправильная; б — правильная.
(стрептомицин, канамицин, гентамицин, левомицетин), ауто-гемотерапию, витаминотерапию.
Для лечения озены применяют и хирургические методы. Все существующие варианты хирургических вмешательств направлены на искусственное сужение полости носа, для чего в подслизистую основу боковых стенок или перегородки носа вводят аутотрансплантаты (кость, хрящ ребра), аллотрансплан-таты, синтетические материалы (полиуретан, полифасфазен) и др. (рис. 2.22). Перед операцией необходимо провести подготовительный курс консервативной терапии в течение 12—14 дней, направленный на очистку слизистой оболочки от корок и улучшение ее трофики.
Если больному после разговора с врачом не станет легче, значит, это не врач.
В. Бехтерев
Дата публикования: 2014-10-25; Прочитано: 1721 | Нарушение авторского права страницы | Мы поможем в написании вашей работы!
