 |
Главная Случайная страница Контакты | Мы поможем в написании вашей работы! | |
Глава 10. Информационная поддержка труда медицинских работников. Электронные версии первичной медицинской документации. Электронная подпись врача
|
|
Логичным и обоснованным представляется убеждение в том, что врач XXI века - это профессионал, владеющий всеми методами современной профилактики, диагностики и лечения болезней и вооруженный для этого современными медицинскими, организационными и информационными технологиями. Действительно, результативность лечебно-диагностического процесса, эффективность использования ресурсов, задействованных в нем, во многом определяются своевременностью и высоким качеством решений, принимаемых врачом. Врач всегда был и остается главным звеном всей системы здравоохранения.
Объем знаний, необходимых для успешной работы врача, значителен. За последнее время он увеличился многократно и продолжает постоянно расти. Поэтому актуальность усиления информационной поддержки труда врачей, медицинских работников в целом обусловлена не только потребностью в повышении качества оказываемой населению медицинской помощи, но и необходимостью оптимизации используемого для этого потенциала лечебного учреждения.
Эффективное решение проблемы возможно только посредством новых подходов, путем информатизации основных направлений деятельности учреждений здравоохранения и труда медицинских работников, реорганизации системы управления ресурсами здравоохранения (кадры, финансы, материально-техническая база, лечебнодиагностический процесс, обеспечение лекарственными средствами и изделиями медицинского назначения и др.) на основе использования современных медицинских, организационных и информационных технологий.
Поэтому проблема создания автоматизированных рабочих мест (АРМ) врачей и других работников медицинских организаций давно уже перешла из плоскости теоретических рассуждений в плоскость практических действий: издания распорядительных актов, разработки проектно-технической документации по созданию и внедрению конкретных предметно-ориентированных медицинских АРМ как составляющих элементов автоматизированных медицинских информационных систем ЛПУ. Развитие подобных систем, имеющих десятки, а в ряде медицинских организаций и сотни АРМ их персонала, - это реальность современного здравоохранения.
Однако само понятие АРМ чрезвычайно широко и включает в себя многое: от компьютерного мониторинга здоровья пациента в условиях конкретного ЛПУ до сложнейших аппаратно-программных комплексов, позволяющих производить снятие и преобразование медицинских данных. При этом на выходе информация представлена в цифровом виде и готова для дальнейшей обработки с помощью персональной ЭВМ.
Оборудование отделений интенсивной терапии одной или несколькими мониторно-компьютерными системами (микропроцессорными комплексами) стало нормой в клинической практике. В последнее десятилетие получил распространение класс приборов, позволяющих определять косвенными методами важные физиологические функции: сердечный индекс, фракцию изгнания сердца, объем предстательной железы, плотность печени, объем и положение кисты и др. К таким приборам относятся широко применяемые во всем мире эхокардиографы, допплер, компьютерные томографы, гамма-камеры и другие автоматические комплексы, в которых используются современные вычислительные средства.
Лечебно-диагностический процесс в современных условиях переходит на новые высокотехнологичные пути развития в сфере получения и реализации диагностической и лечебной информации, а также данных учетно-отчетного характера. Без компьютерной техники внедрение подобных технологий не представляется возможным.
Однако общепринятого определения АРМ врача до сих пор не существует. В частности, можно говорить, что АРМ лечащего врача есть совокупность технических и программных средств, обеспечивающих информационную поддержку (сбор, хранение, передачу, переработку и выдачу медицинской информации) при принятии им решения по тактике ведения больного в процессе оказания медицинской помощи пациентам, или, по нашему определению, под АРМ врача понимается такое рабочее место, на котором осуществляется его трудовая деятельность, связанная с реализацией лечебно-диагностического процесса в соответствии со стандартами и должностной инструкцией, оснащенное совокупностью медико-технических средств и средств вычислительной техники при наличии программного, информационного и организационно-юридического (законодательного) обеспечения.
Врачам как непрограммирующим пользователям, владеющим конкретными предметными медицинскими знаниями, нужны не просто персональные компьютеры, установленные на рабочих местах и выдающие им время от времени некую полезную информацию, а (с учетом их большой профессиональной занятости) максимально простые, удобные и эффективные программно-технические средства информационного сервиса.
Важное требование: применение АРМ не должно нарушать привычного для пользователя (врача) ритма и стиля работы. В то же время ввод в действие АРМ врачей и других медицинских работников требует дополнений и изменений, а подчас и разработки новых должностных инструкций для специалистов, четко определяющих их права и обязанности в условиях функционирования АРМ, регламентирующих порядок хранения и защиты информации, правила ревизии данных, обеспечение их юридической подлинности в условиях эксплуатации АРМ.
АРМ входят функциональной составляющей в лечебно-диагностический процесс ЛПУ в виде экспертных информационных систем или как средство информационной поддержки принятия врачебных решений (сведения электронных аналогов историй болезни, медицинские карты амбулаторных больных, результаты проведенных параклинических исследований, медицинские стандарты и формуляры лекарственных средств, модели медицинских услуг широкого профиля, стоимостные показатели и др.).
Документирование лечебно-диагностического процесса является базисным информационным процессом в любой медицинской организации как для всего медицинского персонала, так и для управления лечебным процессом (клинического менеджмента). Практика организации лечебно-диагностического процесса на основе ведения бумажного документооборота становится серьезным тормозом в его усовершенствовании. Единственный выход из создавшейся ситуации - внедрение в лечебно-диагностический процесс современных информационных технологий, обеспечивающих:
• ведение документопотока в электронной форме;
• процедуры контроля клинического ведения больного и исходов лечения;
• глубокое взаимодействие лечебного процесса с диагностическими исследованиями;
• использование элементов экспертных систем и систем на основе баз знаний;
• открытость, т. е. возможность интеграции новых методов и средств лечения, пополнение знаний о функционировании человеческого организма, практике лечения различных заболеваний, существующих и перспективных лекарственных препаратах и т. д.
Использование информационных технологий позволяет обеспечить:
• поддержку логических схем дифференциальной диагностики и полноты обследования;
• ведение баз данных по всем аспектам пребывания пациентов в лечебном учреждении;
• автоматизированное ведение медицинских карт (историй болезни, амбулаторных карт);
• формирование и выдачу медицинских заключений;
• автоматизированное формирование на основе стандартных схем лечения технологической цепочки лечебно-профилактической деятельности (назначений, консультаций, исследований, лекарственной и другой терапии, а также контроль показателей заболеваемости, своевременности выполнения назначений и т. д.);
• возможность формирования любых перечней признаков заболевания и физиологических показателей, которые позволят отслеживать информацию о ходе лечебно-диагностического процесса;
• обеспечение лечащего врача и руководства медицинского учреждения информацией в масштабе реального времени о ходе лечебно-диагностического процесса с возможностью вмешательства и корректировки.
Функционально АРМ ЛПУ отражают все аспекты профессиональной, административно-хозяйственной и управленческой деятельности учреждения, но, прежде всего, обеспечивают информационную поддержку деятельности врача на любом этапе работы с пациентом и сопровождение лечебно-диагностического процесса по основным видам медицинской помощи.
Автоматизация рабочих мест позволяет проводить мониторинг на всех этапах лечебно-диагностического процесса, который (с учетом внедряемых протоколов ведения больных, соблюдения стандартизованных медицинских технологий, компьютерной обработки результирующих данных и показателей трудозатрат медицинских работников) становится все более формализованным, технологичным и контролируемым, что крайне важно для управления качеством медицинской помощи, экономического и клинического управления.
Однако следует отметить, что клинические системы информационной поддержки медицинского персонала лечебных учреждений в настоящее время еще недостаточно развиты и практика их внедрения в стране незначительна, что связано с чрезвычайно высокой сложностью их разработки и сопровождения. Тем более ценным является опыт медицинских работников Новосибирской области, где каждая третья центральная районная больница (ЦРБ) с 2000 г. оснащена медицинской информационной системой клинического назначения - ИС «ДОКА». Эта система предоставляет персоналу широкие возможности для ведения клинической документации по назначению обследований и лечению больных, позволяет автоматизировать обработку информации параклинических подразделений, обеспечивает персонифицированное распределение и учет медикаментов, контроль совместимости или передозировки назначаемых больному лекарственных средств, упрощает ведение медицинской статистики, облегчает контроль лечебно-диагностического процесса и обеспечивает его безопасность.
Подобного рода системы должны опираться на информационно-технологические модели, включающие:
- информационную модель болезни по результатам сбора данных анамнеза, клинико-лабораторных исследований, экспертных оценок и сведений о предыдущих госпитализациях;
- необходимый набор обследований, соответствующих медико-экономическим стандартам;
- план и медицинские технологии лечения;
- протоколы ведения больных;
- формулярные списки необходимых в лечебном процессе лекарственных средств.
Очевидно, что для реализации современных информационных технологий необходимо активное и непосредственное участие пользователей (врачей-специалистов, руководителей - организаторов лечебно-диагностического процесса в медицинском учреждении), являющихся хорошими специалистами в конкретных предметных областях знаний. Только пользователь-специалист может наиболее полно и квалифицированно охарактеризовать выполняемую работу, дать исчерпывающее описание входной и выходной информации.
В то же время, анализируя результаты осуществления проектов информатизации объектов здравоохранения, мы сталкиваемся с довольно распространенной ситуацией, когда пользователи не представляют, что им нужно от средств информатизации, и полностью полагаются в этом на специалистов фирм - разработчиков, экспертов и консультантов. В таких случаях пользователям весьма часто предлагается проект, далекий от их нужд.
Следовательно, важнейшим моментом в процессе разработки системных решений является грамотная постановка конкретной задачи специалистами-пользователями перед разработчиками программной продукции для медицинских автоматизированных информационных систем или их составных частей (АРМ, подсистем и т. д.).
Существующий сегодня рынок информационных систем при всем их разнообразии не отвечает потребностям клинической медицины. В принципе эти потребности и не могут быть исчерпаны, так как появляются новые методы диагностики и лечения, разрабатываются новые научные концепции, возникают новые направления практической деятельности, выявляются новые заболевания и методы борьбы с ними.
Использование методов системного подхода позволяет четко определить место и роль персональных компьютеров в ЛПУ, цели и задачи, реализуемые с их помощью. Благодаря этому в едином информационном пространстве работают одновременно врачи, провизоры, медсестры, фармацевты, бухгалтеры, экономисты и аппарат управления ЛПУ (рис. 10.1).
На АРМ медицинских работников и немедицинского персонала ЛПУ, как на «кирпичиках», строится «здание» автоматизированной информационной системы лечебного учреждения, его единой корпоративной базы данных. Выходные данные АРМ врачей лечебных отделений, а также работников параклинических служб ЛПУ используются для учета и расчетов стоимости всех услуг, предоставленных пациенту, и формирования счетов на оплату этих услуг.

Рис. 10.1.Общая функциональная схема АРМ персонала лечебного учреждения 1 КАИС - комплексная автоматизированная информационная система
Автоматизация рабочих мест персонала лечебной организации - это информационная основа создания системы управленческого учета ее работы, оценки трудозатрат каждого работника, его вклада в конечный результат лечебного процесса, а следовательно, адекватности его денежного вознаграждения.
Автоматизацией индивидуальных рабочих мест медицинского персонала достигается интеграционный эффект - усиление управленческих функций, когда каждый специалист обеспечивает работу в многофункциональном режиме единого информационного пространства данного учреждения. Вместе с тем единое информационное пространство ЛПУ необходимо рассматривать как неотъемлемую составляющую единого информационного пространства территориальной системы здравоохранения в целом.
Резюмируя сказанное, можно утверждать: несмотря на незначительный пока опыт использования в сети ЛПУ информационных систем клинического характера, перспектива их развития очевидна. Информационные же системы организационно-управленческого типа в значительно большей степени представлены сегодня в медицинских учреждениях отрасли. Однако и те, и другие системы находятся в состоянии динамического научно-технического развития. Перспективным направлением представляется их интеграция как с позиций информационной поддержки врача в принятии им клинических решений при ведении больного, так и информационного обеспечения руководства медицинского учреждения для оптимизации принимаемых управленческих решений. Это область инновационных проектов разработки и внедрения информационных технологий нового поколения, направленных на поддержку трудовой деятельности медицинского персонала ЛПУ и базирующихся на системном подходе и анализе лечебно-диагностических и управленческих процессов медицинской организации в комплексе.
Резкое увеличение объема информации для обеспечения лечебно-профилактической деятельности неуклонно ведет к тому, что в ближайшей перспективе всем медицинским работникам предстоит иметь дело исключительно с формализованными технологическими документами (медицинскими картами).
Сегодня четко обозначился переход к вводу в медицинскую практику новых форм первичной медицинской документации: электронной истории болезни и электронной амбулаторной карты больного.
Этому способствует:
• научно-технический прогресс;
• развитость современных информационных технологий и медицинских информационных систем (МИС);
• растущее число медицинских учреждений, эффективно использующих в своей повседневной работе средства информатизации, АРМ медицинских работников и других специалистов учреждения.
Этому мешает:
• отсутствие стандартизации медицинской карты стационарного и амбулаторного больного;
• отсутствие законодательной базы для ввода в действие электронной цифровой подписи врача;
• отсутствие законодательной базы для отказа от ручного ведения медицинской документации в ЛПУ и перехода к электронной системе документооборота.
Утвержденная еще Минздравом СССР (1980) медицинская карта стационарного больного предусматривает ведение истории болезни в произвольно-описательном виде. Ее нельзя непосредственно ввести в компьютерную базу данных. Полнота информации, содержащейся в истории болезни, зависит от опыта врача, научной школы, к которой он принадлежит, лингвистических штампов и прочих субъективных факторов. Обычно на ее ведение уходит до 1/3 рабочего времени врача. И хотя в результате карта больного становится, как правило, весьма объемной (более 100 страниц), для ретроспективного анализа из нее удается извлечь лишь незначительное количество самой необходимой информации.
В последние годы медицинская карта (история болезни, амбулаторная карта) как главный источник медицинской информации стала объектом серьезного обсуждения и критики. Объем, структура и формат карты, возможность одновременного использования несколькими участниками лечебно-диагностического процесса и проведения с ее помощью ретроспективного анализа, четкость, разборчивость и полнота данных о пациенте, их расположение и упорядоченность, необходимость минимизации хранимой и исключения лишней информации не раз обсуждались в медицинской печати. Внедрение в повседневную медицинскую практику новых методов диагностики и лечения больных и рост требований к качеству медицинской информации привели к необходимости поиска новых способов хранения, обработки и индивидуального анализа данных о пациенте и оптимизации использования их врачом на основе современных информационно-компьютерных технологий.
Во всех системах информатизации организационно-управленческих процессов в ЛПУ используются свои варианты электронной медицинской карты. В круг задач ее ведения входит:
• реализация безбумажной технологии накопления, хранения и выдачи данных о больном лечащему врачу;
• обработка совокупных данных о группах больных;
• диспетчеризация обслуживания больных в лечебных подразделениях ЛПУ;
• статистическая обработка результатов лечебно-диагностической работы отдельных врачей и коллективов отделений ЛПУ;
• экспертиза качества оказанной медицинской помощи;
• автоматизация экономических расчетов (стоимости оказанной пациенту медицинской помощи, лечения в условиях стационара, поликлиники и др.).
Электронная версия истории болезни аккумулирует в себе также общие сведения о пациенте, поступающие из АРМ персонала приемного отделения больницы (регистратуры поликлиники), о процессе обследования и лечения, включая оперативное, и объединяет данные медицинских карт амбулаторного и стационарного этапов, а также статистической карты выбывшего из стационара.
В электронных версиях медицинских карт стационарных и амбулаторных больных содержатся сформированные по видам статистической отчетности группы реквизитов пациентов, обеспечивающие однозначность описания процесса его лечения и позволяющие в компактном виде фиксировать наиболее значимые сведения о каждом конкретном пациенте, характере его заболевания, этапах и результатах лечения.
Важное место в структуре информационного обеспечения электронной медицинской карты занимают нормативно-справочные базы - классификаторы, справочники и т. д. Главная задача классификаторов (болезней, операций, лекарственных препаратов и др.) заключается в унификации определений одной тематики и приведении в соответствие множества алфавитно-цифровых кодов.
В нормативно-справочную базу электронной медицинской карты могут входить справочники осложнений, параклинических процедур и обследований, назначений (по стандартам лечения, отдельным нозологическим формам и симптомам заболеваний), стандартизованных текстов, используемых при формировании и ведении электронной медицинской карты, специализированных медицинских организаций, аптек, страховых медицинских организаций и т. д.
Удобный интерфейс с возможностью группировки и сортировки документов позволяет врачу быстро найти необходимую информацию в медицинской карте пациента. Сведения карты могут быть представлены в произвольно задаваемом виде, а также по стандартной, установленной форме с использованием гибко настраиваемого механизма выписок. Создание выписок происходит автоматически и освобождает пользователей (врачей) от длительной работы по сбору отдельных данных. На их основе выполняются статистические и экономические расчеты, готовятся аналитические сводки по отдельным врачам, отделениям и медицинскому учреждению в целом.
Ведение в ЛПУ электронных версий первичной медицинской документации предусматривает выдачу в полном объеме документов стандартного вида по каждому пациенту в электронных (экранных) и печатных формах (рис. 10.2).
При создании и ведении электронной медицинской карты используются различные заранее подготовленные стандартизованные тексты-шаблоны:
• описания жалоб, данных анамнеза, объективных данных и локального статуса при поступлении, заканчивающиеся развернутым диагнозом;
• сообщения о стандартных вариантах назначений при поступлении;
• выписные и предоперационные эпикризы;
• описания операций;
• справки, выдаваемые больному при выписке из стационара;
• рецепты лекарственных препаратов, назначаемых больному для амбулаторного лечения;
• выписки, выдаваемые при направлении больных в специализированные медицинские организации.
Примером серийных электронных медицинских карт служат созданные компанией «ТОНЛАЙН» медицинские информационные системы «Электронная история болезни» (ЭИБ) для стационара и «Электронная амбулаторная карта» (ЭАК) для поликлиники.
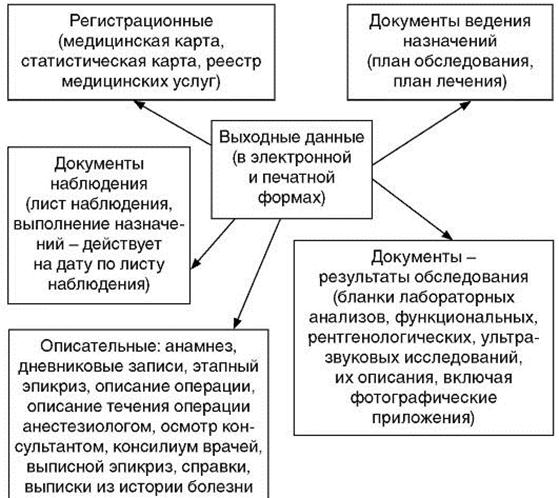
Рис. 10.2.Электронные версии первичной медицинской документации
В ЭИБ и ЭАК аккумулируются все необходимые врачу сведения о пациенте (перенесенные заболевания, проведенные медицинские исследования и их результаты, оказанные медицинские услуги и т. п.). Информацию о пациентах можно группировать по различным тематическим рубрикаторам. Опираясь на эти данные, анализируют динамику изменения физических показателей больного, выявляют сезонность обострений болезни, реакцию на определенные группы лекарств и т. д.
Медицинские карты ЭИБ и ЭАК максимально снижают трудоемкость оформления медицинской документации без нарушения требований к ней. Концепция ЭИБ и ЭАК предполагает:
• возможность неоднократного использования всех введенных ранее данных (без повторного ввода);
• формирование для каждого отделения или специализации адаптированного комплекта документов;
• предоставление пользователям удобных механизмов создания медицинских документов (индивидуальных структурных планов, различных видов текстовых шаблонов, готовых форм ввода стандартизированных документов);
• использование частично заполненных заготовок документов с предоставлением пользователям возможности самостоятельно формировать свои личные заготовки;
• использование заранее подготовленных справочников (диагнозы с кодами МКБ-10, назначения, консультации, исследования, анализы, тематические шаблоны и т. д.);
• возможность обработки данных с помощью Microsoft Excel и Microsoft Word.
В функции врача при использовании электронных медицинских карт входит решение следующих задач:
• создание, ведение и печать документов пациента (первичный осмотр, экспертиза, протокол операции, осмотр анестезиологом и др.);
• формирование листов назначения процедур и медикаментозного лечения и отслеживание выполнения назначенных процедур;
• формирование направлений пациента на консультации, лабораторные и функциональные исследования;
• анализ результатов лабораторных и функциональных исследований пациента (в хронологическом порядке с указанием нормы и индикацией случаев выхода за норму);
• организация обмена данными с другими информационными системами ЛПУ с целью получения результатов консультаций, функциональных исследований и лабораторных анализов;
• планирование (в автоматическом режиме) технологической цепочки лечебно-диагностической деятельности на основе стандартных схем лечения в зависимости от заболевания и индивидуальных особенностей пациента;
• учет выполненных услуг;
• архивное хранение документов и поиск данных в архиве.
Электронные медицинские карты ЭИБ и ЭАК могут использоваться в различных организационных структурах - от кабинета врача общей практики до крупных многопрофильных ЛПУ. Интерфейс ЭИБ и ЭАК реализован на двух базовых языках - русском и английском. Любые изменения и дополнения, необходимость в которых может возникнуть в процессе эксплуатации электронных медицинских карт, могут быть внесены в них без помощи разработчиков.
Таким образом, в компьютерном виде представляются различного рода данные (текстовые, табличные, изображения, диаграммы и т. п.), что позволяет хранить в общеучережденческой базе данных все необходимые сведения о пациенте и ходе его лечения.
Не до конца решенной остается проблема организации ввода, накопления, хранения и включения в электронную медицинскую карту медицинских изображений. Однако работа в этом направлении в последнее время также заметно активизировалась. Данные, полученные с медицинских приборов, при помощи сканера и специального интерфейса в цифровом виде могут напрямую передаваться в электронную медицинскую карту пациента. Эти сведения полностью или частично используются при формировании электронной версии истории болезни.
К сожалению, широкомасштабное внедрение информационнокомпьютерной технологии ведения истории болезни сдерживается отсутствием единой системы классификации и кодирования медицинской информации и стандартной формализованной модели (формы) электронной медицинской карты пациента (над этой проблемой уже работают в Минздравсоцразвития России и Федеральном фонде ОМС).
Так, впервые в Российской Федерации в 2006 г. утвержден Национальный стандарт ГОСТ Р 52636-2006 «Электронная история болезни. Общие положения». Он был введен в действие с 1 января 2008 г. на добровольной основе в соответствии с ФЗ «О техническом регулировании». Предварительно стандарт был одобрен и принят профильным техническим комитетом № 466 «Медицинские технологии» Ростехрегулирования (бывший Госстандарт).
Переход на электронные формы медицинской документации определяется ответственной государственной политикой руководящих органов здравоохранения федерального, регионального и муниципального уровней, а также активной продуманной позицией руководства собственно лечебно-профилактических учреждений отрасли (заинтересованного в конкурентоспособности, электронном информационном взаимодействии и развитии ЛПУ).
В то же время при создании и ведении электронной версии медицинской карты пациента следует учитывать ряд проблем: негативное отношение части врачей (отнюдь не самой консервативной) к использованию компьютера в своей повседневной работе и нежелание их вести историю болезни в автоматизированном режиме; необходимость обобщения различных медицинских данных, разнесенных во времени, в единой электронной истории болезни пациента; отсутствие законодательной базы для работы с электронной формой истории болезни и необходимость вследствие этого дублирования ее на бумажном носителе.
Шестилетний опыт применения электронных историй болезни в санатории и трехлетний опыт применения электронных амбулаторных карт в поликлинике Петрозаводска, например, свидетельствует о том, что ввод в эксплуатацию электронной медицинской карты начинался с оснащения компьютерной техникой рабочих мест врачей, затем поэтапно вводились электронные аналоги применявшейся бумажной документации. После трехмесячного двойного ведения документации полностью отказались от бумажных носителей, и электронная документация (ЭД) сохраняется уже в течение 6 лет.
Процесс ввода в действие ЭАК явился несоизмеримо более сложным и длительным. Это был первый опыт полного отказа от ручного заполнения документации в санатории и поликлинике. На сегодняшний день база данных (БД) содержит сведения о 33 тыс. человек. БД ЭАК насчитывает 450 тыс. документов, архив ЭИБ - 230 тыс. документов. При этом как для авторов разработки ЭАК и ЭИБ, так и для всех остальных исполнителей подобной работы осталась нерешенной одна, но чрезвычайно важная проблема - легализация отказа от бумажных носителей и юридическая защита ЛПУ и работающих в нем врачей в случае ведения только электронной документации.
Пути решения последней проблемы сегодня обозначились достаточно четко с принятием в 2002 г. Федерального закона «Об электронной цифровой подписи», что кардинально меняет ситуацию с ведением медицинской документации в машинном виде на компьютерной основе.
Таким образом, отрасль здравоохранения вплотную подошла к практической реализации ведения электронной версии медицинской карты пациента (истории болезни, амбулаторной карты). Многие ЛПУ используют это в своей практической работе, но опыт применения электронной цифровой подписи врача под основными первичными медицинскими документами сегодня отсутствует.
Необходимо законодательно обеспечить юридическую силу электронной подписи врача под первичными медицинскими документами, тем более что технически уже решен вопрос идентификации электронной подписи, например, по отпечатку пальца человека, и имеется надежное оборудование для этих целей (биосканеры).
Мы движемся к реализации электронной системы документооборота в стране. Уже функционируют надежные средства телекоммуникации. Однако складывается парадоксальная ситуация, когда с эффективными компактными электронными документами и компьютерными базами данных сегодня соседствуют горы бумажных медицинских документов, с которыми невозможно работать на уровне современных требований. Медицинские организации несут большие потери невосполнимого временного ресурса, что недопустимо в динамике современного реформирования системы здравоохранения.
Поэтому дальнейшего согласования и проработки требуют вопросы вынесения этих предложений в сферу законодательного регулирования (помимо стандартизации) и юридического признания электронных копий медицинских документов и записей. Необходимо разработать и законодательно закрепить нормативные документы о возможности принятия врачом важных медицинских решений на основании электронной версии медицинского документа. Необходимо определить способы и механизмы, обеспечивающие неизменность, достоверность и персонифицированность этого документа.
Большая проблема при внедрении ЭИБ и ЭАК состоит в решении задачи ввода информации на врачебном приеме (особенно для ЭАК). При интенсивном приеме больных компьютерные технологии по скорости ввода пока уступают рукописному вводу информации на бумажный носитель. Преодоление этой проблемы видится в научно-техническом совершенствовании информационных технологий, которое осуществляется в последние годы стремительными темпами, а также в компенсации этого недостатка динамично расширяющимися возможностями современных информационных систем (автоматизацией выдачи справок, паспортных и социальных данных о пациенте, сокращением времени на формирование вторичной, учетно-отчетной статистической документации, о чем речь шла выше). Самые лучшие экономические результаты достигнуты при введении ЭАК при проведении в поликлинике профосмотров населения.
Наибольшую угрозу процессу правильного формирования и обработки медицинской документации представляет монотонность труда оператора персональной ЭВМ (ПЭВМ). При больших объемах обрабатываемой информации вероятность ввода ошибочных данных на этом этапе работы наиболее высока, что приводит к искажению статистических и экономических показателей, влияющих на получение платы за оказанные застрахованным пациентам медицинские услуги.
Первичные входные медицинские учетные документы в том виде, в котором они сейчас используются ЛПУ, непригодны для обработки с помощью машинных технологий, но они стандартизированы как по содержанию, так и по способу заполнения, а потому достаточно легко поддаются превращению в пригодные - формализованные и структурированные.
Сканирование бумажных документов для автоматизации их поэтапного ввода документов обеспечивают, например, программные средства фирмы Cognitive Technologies (Москва).
Технология оптического распознавания названной фирмы и технология заполнения и учета документов позволяют вводить в ЭВМ документы в том виде, который приемлем для любого ЛПУ, с помощью монохромного сканера с автоподачей документов. Оператор ПЭВМ осуществляет ввод графической информации, выполненной лечащим врачом, далее обеспечивается распознавание, контекстный контроль, визуальная коррекция, редактирование, проверка орфографии и сохранение результатов в формате DBF.
При профессиональном использовании данной технологии ее результативность впечатляет: правильно распознается 99,7% символов на числовых полях документа и 99,5% - на символьных полях документа.
При обращении за медицинской помощью застрахованный предъявляет в регистратуру страховой медицинский полис вместе с документом, удостоверяющим личность. Регистратор с помощью сканера чтения штрих-кода считывает персональный идентификационный номер застрахованного с идентификатора пластикового страхового медицинского полиса со штриховым кодом. С этой целью разработан программно-технологический (аппаратный) комплекс по организации автоматизации документооборота как внутри ЛПУ, так и между субъектами ОМС. Реализация последнего возможна только в едином информационном пространстве, охватывающем всех участников системы здравоохранения и ОМС, организованном заинтересованными сторонами как в виде компьютерной сети, так и с помощью обмена информацией на магнитных носителях.
Программно-аппаратный комплекс формирует запрос в территориальный регистр застрахованных, и установочные данные пациента выводятся на экран монитора. Время обслуживания одного пациента не превышает 1,5 мин, что позволяет практически полностью ликвидировать очереди в регистратуру. При этом гарантированы точность идентификации личности пациента и отсутствие ошибок при заполнении паспортной части «Талона амбулаторного пациента».
С помощью такой технологии автоматизированы службы: «Регистратура», «Приемное отделение», «Информационно-аналитический отдел», «Лаборатория», «Иммунологический кабинет» и другие (всего около двух десятков баз данных).
Тенденции внедрения современных информационных технологий в практическую деятельность медицинских работников ЛПУ свидетельствуют о том, что уже в недалекой перспективе системообразующим учетным документом здравоохранения станет «Электронный медицинский паспорт пациента». Решение о его разработке в качестве «единой общероссийской информационной системы» принято на итоговой коллегии Минздрава РФ в марте 2002 г. «Электронный медицинский паспорт пациента» унифицирует лечебно-диагностический процесс с опорой на АРМ врачей.
В системе ОМС одной из наиболее актуальных проблем является переход к единому образцу страхового медицинского полиса на машиночитаемом носителе информации и к единой системе нумерации полисов.
Однако следует иметь в виду, что до настоящего времени в системе ОМС отсутствует установленная методология формирования и поддержки единого идентификационного номера гражданина (застрахованного). В этой связи большой интерес представляет организация единой автоматизированной системы учета населения - «Государственного регистра населения» (ГРН), введение единого социального номера для проведения адресной социальной политики. Очевидно, что без единого идентификационного номера гражданина обмен персональными данными между различными ведомствами (базами данных) практически невозможен.
И хотя полис ОМС единого образца на любом носителе (на бумаге, пластиковой карточке с чипом, со штрих-кодом, магнитной полосой или их сочетаниями) не обеспечивает сам по себе полноту и актуаль ность учета (регистра) застрахованных, поскольку не исключена возможность наличия у одного физического лица нескольких полисов, тем не менее варианты решения этой проблемы имеются.
Переход на полис ОМС единого образца - длительный процесс, динамика которого во многом определяется объемами финансовой поддержки. Основные требования к страховому медицинскому свидетельству следующие: информативность, эргономичность (небольшие размеры), машиночитаемость, низкая себестоимость, долговечность, защищенность от подделки.
Функции полиса ОМС:
• подтверждение права на получение медицинской помощи по программе ОМС;
• автоматическая идентификация застрахованного;
• определение страховщика;
• автоматизированное заполнение паспортных данных пациента;
• персонифицированный учет медицинской помощи.
Таким образом, работа над созданием машиночитаемых документов, введение и использование основных форм первичных медицинских учетных документов (история болезни, амбулаторная карта и др.) в электронном виде, внедрение в ЛПУ современных автоматизированных информационных систем и технологий, АРМ персонала, компьютерных баз персонифицированных медицинских и экономических данных вплотную подводят нас к переходу на автоматизированную систему документооборота. Как только будет принят Федеральный закон «Об электронном документе», все преграды на этом пути будут сняты.
Проблема автоматизации документооборота в ЛПУ является одной из наиболее актуальных, и поиск путей ее решения диктует целесообразность применения в медицинской практике описанных выше инновационных решений и технологий.
Литература
1. Бухарбаева Л.Я., Егорова Ю.В. Автоматизированная система поддержки принятия решений врачом при диагностике состояния пациента // Экономика здравоохранения. - 2005. - № 2. - С. 5-8.
2. Гаспарян С.А. и др. Технология разработки информационного обеспечения автоматизированных рабочих мест врачей лечебных отделений стационаров: Методические рекомендации. - М., 2000.
3. Емелин И.В. Компьютеризированная история болезни и системы классификации медицинских терминов // Компьютерные технологии в медицине. - 1997. - № 2.
4. Мартыненко В.Ф., Вялкова Г.М., Полесский В.А. и др. Информационная поддержка труда медицинских работников // ГлавВрач. - 2007. - № 5. - С. 36-44.
5. Мартыненко В.Ф. Управленческий учет как информационная поддержка производственной деятельности лечебно-профилактического учреждения // ГлавВрач. - 2006. - № 12. - С. 40-45.
6. Мартыненко В.Ф. Электронные формы первичной медицинской документации на пути ввода в медицинскую практику // Общественное здоровье и профилактика заболеваний. - 2006. - № 3. - С. 38-45.
7. Рот Г.З., Шульман Е.И. Значение клинических информационных систем для реформирования здравоохранения // Проблемы управления здравоохранением. - 2006. - № 2. - С. 58-62.
8. Сидорова И.А., Усов Б.П., Рот Г.З., Шульман Е.И. Клиническая информационная система нового поколения в центральной районной больнице // Проблемы управления здравоохранением. - 2005. - № 2. - С. 66-70.
9. Хай Г.А. Постановка задачи на разработку информационных систем / Информатизация процессов управления региональным здравоохранением. - Ижевск, 2001.
10. Эльянов М.М. Медицинские информационные технологии: Каталог. Вып. 8. - М., 2008.
11. Яковлев Е.П. Инновационные технологии управленческого учета как основа дифференцированной оплаты труда медицинского персонала // Проблемы управления здравоохранением. - 2002. - № 2 (3). - С. 39-43.
Оглавление
Глава 1. Основы информатики. 5
1.1. Общие понятия. 5
1.2. История развития компьютеров. 8
1.3. Устройство компьютеров. 11
1.4. Программное обеспечение компьютеров. 20
Глава 2. Операционная система Windows. 23
2.1. Основные положения. 23
2.2. Интерфейс ОС Windows. 24
2.3. Работа с программами. 30
2.4. Инструментарий. 32
Глава 3. Пакет прикладных программ Microsoft Office. 37
3.1. Microsoft Word. 37
3.2. Microsoft Excel. 41
3.3. Microsoft PowerPoint. 46
Глава 4. Интернет. 58
4.1. Общие положения. 58
4.2. Браузеры и провайдеры.. 64
4.3. Поиск информации в Интернет. 65
4.4. Медицинские интернет-ресурсы.. 66
ГЛАВА 5 Компьютерный анализ медицинских данных. 77
5.1. Понятие медицинской информации. 77
5.2. Виды медицинской информации. 78
5.3. Природа медицинских данных. 79
5.4. Конфиденциальность медицинской информации. 80
5.5. Неоднозначность медицинской информации. 81
5.6. Специфика представления медицинских данных. 81
5.7. Интерпретация медицинских данных. 82
5.8. Статистическая обработка данных с помощью программы Statistica 6 83
5.8.1. Причины применения непараметрической статистики в медицине. 83
5.8.2. Краткий обзор непараметрических методов. 85
5.8.3. Программное обеспечение для непараметрической статистики. 86
ГЛАВА 6 Медицинские приборно-компьютерные системы.. 87
6.1. Понятие о медицинских приборно-компьютерных системах. 87
6.2. Классификация медицинских приборно-компьютерных систем.. 88
6.3. Принципы построения МПКС.. 90
6.4. МПКС в функциональной диагностике сердечно-сосудистой системы 97
6.4.1. Электрокардиография. 97
6.4.2. Реография. 100
6.5. Электроэнцефалография. 106
6.6. Полиграфия. 116
6.7. Спирография. 120
6.8. Медицинские приборно-компьютерные системы (МПКС) клинического мониторинга. 123
6.8.1. Общие принципы организации клинического мониторинга. 123
6.8.2. Суточное мониторирование артериального давления. 127
6.8.3. Суточный кардиомониторинг. 132
6.9. МПКС в стоматологии. 136
ГЛАВА 7 Телекоммуникационные системы в медицине. 143
7.1. Основы компьютерных коммуникаций. 143
7.2.Телемедицина. 146
7.3. Основные функции и области применения телемедицинских систем.. 152
7.4. Дистанционное образование в медицине. 155
7.5. Домашняя телемедицина. 161
ГЛАВА 8 Нейросетевые компьютерные экспертные системы в медицине. 164
8.1. Задачи, решаемые нейронными сетями. 170
8.2. Архитектура нейронной сети. 172
8.3. Функционирование нейрона. 174
8.4. Функционирование нейросети. 175
8.5. Общая схема обучения нейронной сети. 176
8.6. Обучение нейросетей-классификаторов. 177
8.7. Методологические аспекты обучения нейросетей. 180
8.8. Тестирование примеров. 181
8.9. Общие аспекты создания медицинских нейросетевых экспертных систем 183
8.10. Основные положения теории и методологии создания нейросетевых медицинских экспертных систем.. 186
Глава 9. Медицинская информатика в обеспечении разработки, принятия и внедрения административно-управленческих решений в здравоохранении. 190
9.1. Государственная политика развития информационных технологий в Российской Федерации. Отраслевые целевые программы информатизации здравоохранения: механизмы реализации и результаты.. 190
9.2. Законодательная база внедрения информационных технологий в медицинскую практику. 200
Глава 10. Информационная поддержка труда медицинских работников. Электронные версии первичной медицинской документации. Электронная подпись врача. 210
Оглавление. 227
Дата публикования: 2014-10-29; Прочитано: 4842 | Нарушение авторского права страницы | Мы поможем в написании вашей работы!
