 |
Главная Случайная страница Контакты | Мы поможем в написании вашей работы! | |
Классификация коллапс
|
|
Клиническая картина обморока.Наблюдаются кратковременная потеря сознания, бледность кожных покровов, роговичные и зрачковые рефлексы, сердечная деятельность и дыхание сохранены, однако могут наблюдаться различные их нарушения. Клинические проявления носят преходящий характер. При обмороке сознание восстанавливается самостоятельно в горизонтальном положении.
Неотложная помощь при обмороке. Больного следует уложить на спину с возвышенным положением ног, расстегнуть стесняющую одежду, обеспечить приток свежего воздуха, провести ингаляцию нашатырного спирта (раздражение слизистой оболочки носа с рефлекторным воздействием на сосудодвигательный центр мозга); показаны подкожные инъекции, кофеина (1 мл 10% раствора). Госпитализации подлежат больные с подозрением на органические заболевания и при неясном генезе обморока.
Коллапс является более тяжелым проявлением сосудистой недостаточности, крах", "падение" - одна из форм острой сосудистой недостаточности, возникающая в результате нарушения нормального соотношения между вместимостью сосудистого русла и объёмом циркулирующей крови. Шок нередко заканчивается коллапсом, коллапс переходит в терминальное состояние
Классификация коллапс
В зависимости от причин и некоторых особенностей протекания коллапс может быть нескольких видов:
1. Кардиогенный. Возникает как серьезное осложнение сердечнососудистых заболеваний, в частности инфаркта миокарда. Сочетается, как правило, с отеком легких, аритмией сердца или симптомами острой правожелудочковой недостаточности. Протекает тяжело.
2. Инфекционный. Возникает при критическом падении температуры тела или на пике инфекционного процесса. У больного наблюдается чрезмерная влажность кожи всего тела, вплоть до промокшего белья, а также выраженная гипотония мышц и мягкий пульс.
3. Ортостатический. Развивается при резком переходе в вертикальное положение из горизонтального (обычно после продолжительного постельного режима) либо при длительном стоянии у людей с пониженным тонусом сосуд. Довольно быстро купируется после того, как больной примет лежачее положение.
4. Токсический коллапс. Наблюдается при отравлениях. Нередко сочетается с рвотой, тошнотой, поносом, симптомами острой почечной недостаточности и обезвоживания организма.
5. Панкреатический. Наступает при остром воспалении либо травме поджелудочной железы. В обоих случаях в сосудистое русло попадают протеолитические ферменты поджелудочного сока, которые вызывают аутопереваривание сосудистых стенок и снижение сосудистого тонуса, из-за чего и наступает коллапс.
6. Геморрагический. Развивается при массивной кровопотере, которая влечет за собой постгеморрагическую анемию, требующую самостоятельной терапии, главным образом стимуляции кроветворения.
Клиническая картина коллапса. Отмечаются крайне низкие цифры систолического (менее 90 мм рт. ст. для нормотоников), диастолического и пульсового давления; бледность кожных покровов, снижение температуры кожи, потливость; нитевидный или значительно ослабленный пульс периферических и центральных сосудов; нарушения микроциркуляции и регионарного кровотока (мраморность кожи, олигурия или анурия, проявления гипоксии мозга). Клинические проявления носят преходящий характер.
Неотложная помощь. Больному следует придать положение с опущенным головным концом постели. Установка периферического катетера, инфузионная терапия. Внутривенно медленно вводят вазопрессоры (0,2—0,3 мл 1 % раствора мезатонаструйно в 10 мл 0,9% раствора хлорида натрия), капельно — норадреналин (1 мл 0,1% раствора); внутривенно быстро капельно или струйно — низкомолекулярные декстраны (полиглюкин, реополиглюкин); внутривенно струйно — преднизолон (60— 90 мг);симптоматическая терапия в зависимости от этиологического фактора.. Госпитализация в зависимости от профиля основного заболевания.
Шок — тяжелое нарушение сосудистого тонуса. Шоком в отличие от коллапса называют реакцию организма на сверхсильное, особенно болевое, раздражение, сопровождающуюся более тяжелыми расстройствами жизненно важных функций нервной и эндокринной систем, кровообращения, дыхания, обменных процессов и часто выделительной функции почек., Шок, характеризуется общей генерализованнойгипоперфузией ткани, приводящей к циркуляторной гипоксии и гипоксическому повреждению жизненно важных органов
Наблюдается при экзогенных отравлениях, травмах, массивной кровопотере, обширных ожогах, анафилаксии. Своеобразной формой шока является кардиогенный шок. Механизм его развития составляют сочетанное нарушение сократительной функции миокарда (сердечная недостаточность), нарушение тонуса сосудов (сосудистая недостаточность), а также нарушения электролитного и кислотно-щелочного баланса, гормональной регуляции.
Классификация по основному звену патогенеза:
1)Гиповолемический
2)Кардиогенный
3)Сосудистый
ОДН является патологическим cостоянием, при котором аппарат внешнего дыхания не может обеспечить организм достаточным количеством кислорода и осуществить элиминацию углекислого газа при нормальных затратах энергии. ДН может быть скрытая, компенсированная и декомпенсированная. Скрытая ДН требует только профилактических действий. При компенсированной ДН газовый состав артериальной крови нормальный за счёт включения компенсаторных механизмов. При декомпенсированной ДН имеется артериальная гипоксемия и /или гиперкапния.
Классификация дыхательной недостаточности.Представляется целесообразным выделить два типа ДН: 1. Вентиляционную, связанную преимущественно с повреждением механического аппарата вентиляции и проявляющуюся гиповентиляцией, гиперкапнией (РаСО2> 45 мм рт.ст., рН =0,21)
2. легочную (паренхиматозную) ОДН
Этиология и патогенез. 1.Наиболее частыми причинами развития вентиляционной дыхательной недостаточности являются: а) обструктивные; б) рестриктивные; в) нейрорегуляторные нарушения.
У взрослых причиной обструкции является: 1. повреждение механизма мукоцилиарного очищения; 2. повреждение кашлевого механизма обтурация дыхательных путей инородными телами; 3. воспалительное изменение дыхательных путей; 4. ларингоспазм и бронхиолоспазм; 5. раннее экспираторное закрытие дыхательный путей (газовая ловушка, клапанный механизм) возникает вследствие накопления мокроты, воспаления альвеолярной ткани или её фиброзирования, потери эластичности или рубцевания, интерстициального отёка лёгких
2.Снижение растяжимости легких (рестриктивные нарушения) наблюдается при пневмонии, респираторном дистресс-синдроме, пневмофиброзе, интерстициальной эмфиземе и отеке. Ухудшение податливости грудной клетки может происходить при пневмо- или гемотораксе, диафрагмальной грыже, высоком стоянии купола диафрагмы при кишечной непроходимости, перитоните или язвенно-некротическом энтероколите. Нейрорегуляторные нарушения дыхания могут быть связаны с поражением как центральных отделов нервной системы, так и периферических нервов. Центральные нарушения регуляции дыхания возникают при травме или опухолях мозга, кровоизлияниях в мозг, при интоксикациях или действии анестетиков. Периферические нервы и мышцы поражаются при полиневритах, полиомиелите, миастении.
Этиологические факторы, вызывающие ДН, можно объединить в три группы: 1.Внелёгочные факторы 2.Факторы, поражающие дыхательные функции лёгких 3.Факторы, поражающие недыхательные функции лёгких
Внешний вид и поведение больных с тяжелой степенью очень характерны. Первым клиническим симптомом ОДН чаще всего является ощущение нехватки воздуха (одышка). Дыхание становится вначале углубленным, затем учащенным. При нарушении проходимости верхних дыхательных путей одышка носит преимущественно инспираторный характер, при бронхиальной непроходимости - экспираторный.
· Стадия I. Первые симптомы – изменение психики. Больные несколько возбуждены, многословны, напряжены, негативны по отношению к окружающим, часто жалуются на головную боль, бессонницу. Кожные покровы холодные, бледные, влажные. Появляется легкий цианоз видимых слизистых оболочек, ногтевых лож. Раздуваются крылья носа. Артериальное давление, особенно диастолическое, повышено; тахикардия.Частота дыхания 25..30/мин, частота сердечных сокращений - 100..110 ударов/мин, АД в пределах нормы (или немного повышено), pO2 снижено до 70 мм рт.ст., pCO2 - до 35 мм рт.ст., гипокапния носит компенсаторный характер, как следствие одышки.
· Стадия II. Сознание спутано, проявляются агрессивность, двигательное возбуждение. При быстром нарастании гипоксии могут быть судороги. Выражен цианоз кожных покровов. В дыхании принимают участие вспомогательные мышцы. Стойкая артериальная гипертония (кроме случаев тромбоэмболии ветвей легочной артерии, при которой оно снижается), тахикардия, иногда экстрасистолия. Мочеотделение непроизвольное.Частота дыхания 30..40/мин, частота сердечных сокращений - 120..140 ударов/мин, АД высокое, pO2 снижено до 60 мм рт.ст., pCO2 - увеличивается до 50 мм рт.ст.
· Стадия III. Гипоксическая кома. Сознание отсутствует. Возникают судороги. Зрачки расширены. Кожные покровы синюшны, с мраморным рисунком. Артериальное давление критически падает. Аритмия пульса. Если больному не оказана своевременная помощь, наступает смерть. Наблюдается быстрый переход тахипное (частота дыхания 40 и более) в брадипное (ЧД = 8..10). АД падает, ЧСС 140 ударов/мин и более, возможна мерцательная аритмия, pO2 снижено до 50 мм рт.ст., pCO2 - увеличивается до 80..90 мм рт.ст. и более.
Помощь 1. Обеспечение проходимости дыхательных путей Комплекс методов обеспечивающих проходимость дыхательных путей, может требоваться при лечении ДН для двух главных целей: 1) ликвидация непроходимости дыхательных путей на любом уровне; 2) проведение ИВЛ.
Причинами нарушения проходимости дыхательных путей являются: -обструкция на уровне рта, глотки и гортани; - обструкция на уровне трахеи и крупных бронхов; -обструкция периферических дыхательных путей. К методам устранения обструкции относятся тройной прием, введение воздуховодов, интубация трахеи, коникотомия, крикотиреотомия, трахеостомия, удаление инородных тел, противовоспалительная, противоотёчная, спазмолитическая терапия.
Коникотомия (крикотиреотомия) может играть существенную роль в срочном восстановлении проходимости дыхательных путей. Голову разгибают, под лопатки укладывают валик, I и III пальцами фиксируют гортань за боковые поверхности щитовидного хряща, II пальцем определяет мембрану, над которой делают поперечный разрез кожи длинной 1-1,5 см. Вводят II палец в кожный разрез так, чтобы верхушка ногтевой фаланги упиралась в мембрану. По ногтю, касаясь его плоскостью скальпеля, перфорируют мембрану, вводя через отверстие в трахею трахеотомическую канюлю. В примитивных условиях вместо скальпеля можно использовать перочинный нож, а вместо трубки цилиндр авторучки, кусок резиновой трубки и др.
Механическая асфиксия возникает при попадании инородного тела в дыхательные пути.
Проявляется кашлем, одышкой, нарастающим цианозом, потерей сознания. На рисунке показаны мероприятия, направленные на извлечение инородного тела из дыхательных путей. При неэффективности – коникотомия и ИВЛ.
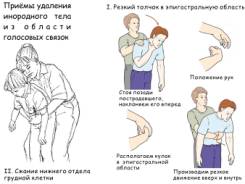

Если эти приемы не приносят успеха, при выраженной картине асфиксии необходимаконикотомия или трахеостомия (см. коникотомия, трахеостомия). Интубация опасна, так как при ее выполнении можно протолкнуть инородное тело за голосовые связки в глубь трахеи и ухудшить состояние пострадавшего.
Всем больным с подозрением на аспирацию инородного тела в дыхательные пути необходима срочная госпитализация
Утопление Утопление – это такой вид механической асфиксии, при котором происходит закрытие дыхательных путей любой жидкостью. Кроме воды (пресной или соленой), средой утопления может быть жидкая грязь, нефть, краска, масла, различные жидкости в чанах на производстве (пиво, патока). Различают два вида утопления. Истинное утопление или так называемый синий тип (синяя асфикция), при котором вода заполняет легкие, и бледный тип (белая асфикция), когда вода не проникает в легкие. Синий тип утопления наблюдается чаще. Тонущий не сразу погружается в воду, а пытается удержаться на ее поверхности, затрачивая при этом немало энергии. При вдохе он заглатывает большое количество воды, которая переполняет желудок. Это затрудняет дыхание и увеличивает массу тела. После окончательного погружения в воду человек рефлекторно задерживает дыхание, а затем, не в силах сдерживать его, делает вдох, при этом вода попадает в легкие, дыхание прекращается. После остановки дыхания деятельность сердца продолжается до 15 минут. Развивается кислородное голодание — гипоксия. Синюшный оттенок кожи обусловлен резкой гипоксией. Белый тип утопления бывает у тех, кто не пытается бороться за свою жизнь и быстро идет ко дну. Это часто наблюдается во время катастроф, когда человек погружается в воду в состоянии панического страха. При соприкосновении с холодной водой и раздражении глотки и гортани наступает внезапная остановка дыхания и сердца. Вода в легкие при этом не попадает. Бледный тип утопления возможен и в том случае, если у человека, находящегося в воде, начался эпилептический припадок или произошла травма головы в момент ныряния. Попавшая в гортань вода вызывает рефлекторное смыкание голосовой щели, и дыхательные пути оказываются непроходимыми для воды. Выделяют также синкопальный тип утопления или внезапную смерть в воде. ПМП
-удалить воду из дыхательных путей. Стоя на одном колене, уложите пострадавшего на свое согнутое колено так, чтобы на него опиралась нижняя часть грудной клетки, а верхняя часть туловища и голова свешивались вниз.
Затем одной рукой откройте ему рот, а другой похлопайте по спине или плавно надавите на ребра со стороны спины. Повторите эту процедуру до прекращения бурного вытекания воды. Делать это нужно в течение 30 секунд. Не следует терять много времени на освобождение дыхательных путей от воды — полностью этого достичь невозможно.
СЛР
Ингаляция кислорода, согревание. Антигипоксанты (аскор биновая кислота 5% - 0.3 мл/10кг в/в, эмоксипин 3% - 5-10мл в/в). Раствор гидроксиэтилкрахмала 6% - 500 мл в/в. Раствор глюкозы 5% - 400 мл в/в. При возбуждении – диазепам 0,5% - 2-4 мл (далее по 2 мл в/в до получения эффекта). Преднизолон 120 - 300 мг (дексаметазон 12 - 20 мг) в/в. Фуросемид 20-40 мг в/в.
После оживления пострадавшего завертывают в одеяло, теплые вещи, обкладывают грелками и делают массаж конечностей. Если пострадавший не терял сознания или находился после извлечения из воды в состоянии легкого обморока, то достаточно дать вдохнуть нашатырный спирт и согреть. Медикаментозная поддержка согласно алгоритма
Стеноз гортани - сужение ее просвета, которое препятствует проникновению воздуха в нижележащие дыхательные пути.
Острое сужение дыхательного пути в области гортани немедленно вызывает тяжелое нарушение всех основных функций жизнеобеспечения вплоть до полного их отключения и смерти больного. Острый стеноз возникает внезапно или в сравнительно короткий промежуток времени. Он, как правило, является симптомом многих заболеваний.
Причины стеноза гортани
Причинами острого стеноза гортани могут быть:
-местные воспалительные заболевания: отек гортани, острый инфильтративный и абсцедирующий ларингит, хондроперихондрит гортани, гортанная ангина;
-местные невоспалительные процессы: различные виды травм (гематома), инородные тела и т. д.;
-острые инфекционные заболевания: грипп, корь, скарлатина, дифтерия и др.;
-общие заболевания организма: болезни сердца, сосудов, легких, почек и др.
Клиника острого стеноза гортани
Клиническая картина довольно характерна. В зависимости от степени стеноза появляется шумное напряженное дыхание; при осмотре наблюдается западение надключичных ямок, втяжение межреберных промежутков, нарушение ритма дыхания. Все это связано с нарастанием отрицательного давления в средостении при вдохе. У больного с выраженным стенозом появляются страх, двигательное возбуждение (он мечется, стремится бежать), наступают гиперемия лица, потливость, нарушаются сердечная деятельность, секреторная функция желудка и мочевыделительная функция почек. В случае продолжения стеноза возникает учащение пульса, цианоз губ, носа и ногтей. Это связано с накоплением в организме углекислоты. Одновременно нарастает инспираторная одышка.
Стадии и диагностика острого стеноза гортани
В течение острого стеноза можно выделить четыре стадии:
-компенсации;
-субкомпенсации;
-декомпенсации;
-асфиксии.
В стадии компенсации наблюдаются урежение и углубление дыхания, укорочение или выпадение пауз между вдохом и выдохом, уменьшение числа пульсовых ударов. Ширина голосовой щели в пределах 6-7 мм. В покое недостатка дыхания нет, при ходьбе появляется одышка.
В стадии субкомпенсации появляется в покое инспираторная одышка с включением в акт дыхания вспомогательных мышц; при этом отмечаются втяжение межреберных промежутков, мягких тканей яремной и надключичных ямок, стридор (дыхательный шум), бледность кожи, беспокойное состояние больного. Пульс учащен, напряжен, артериальное давление нормальное или повышенное. Ширина голосовой щели в пределах 4-5 мм.
В стадии декомпенсации дыхание становится поверхностным, частым, больной занимает вынужденное полусидячее положение, руками старается держаться за спинку кровати или другой предмет. Гортань совершает максимальные экскурсии. Лицо приобретает бледно-синюшный цвет, появляются потливость, цианоз губ, кончика носа, ногтевых фаланг, пульс становится частым, нитевидным, артериальное давление снижено, ширина носовой щели 2-3 мм.
В стадии асфиксии при остром стенозе гортани дыхание становится прерывистым или прекращается совсем. Ширина голосовой щели в пределах 1 мм. Отмечается резкое падение сердечной деятельности, пульс частый, нитевидный, нередко не прощупывается, кожные покровы бледно-серого цвета за счет спазма мелких артерий. В короткое время (1-3 мин) наступают потеря сознания, экзофтальм, непроизвольное мочеиспускание, дефекация, и быстро происходит остановка сердца. Быстрое наступление стенозирования усугубляет тяжесть общего состояния, так как не успевают развиться компенсаторные механизмы.
Диагностика. При наличии анамнестических данных, указывающих на причину затрудненного дыхания, а также соответствующей ларингоскопической картины затруднений не представляет. У детей гортань осматривают с помощью прямой ларингоскопии. Дифференцировать острый стеноз следует с ларингоспазмом, истерией, бронхиальной астмой, уремией.
Дата публикования: 2015-10-09; Прочитано: 544 | Нарушение авторского права страницы | Мы поможем в написании вашей работы!
