 |
Главная Случайная страница Контакты | Мы поможем в написании вашей работы! | |
Болезни десен и пародонта
|
|
Пародонт включает в себя ткани, окружающие зуб: десну, периодонт, альвеолярную кость, а также цемент зуба. Выделяют морфо-функциональный комплекс «зубодесневой сегмент». В Международной классификации стоматологических заболеваний, а также в Международной и Российской анатомической номенклатуре анатомических терминов (2003), термин «пародонт» отсутствует, вместо него употребляется термин «периодонт». В связи с этим, вместо термина «пародонтит» в зарубежной литературе применяют термин «периодонтит».
Классификация. Согласно Международной классификации выделяют следующие болезни десен и пародонта (периодонта): заболевания десен; пародонтит; пороки развития и приобретенные дефекты десен и пародонта; опухолеподобные, предопухолевые поражения и опухоли.
Отечественная классификация включает клинико-морфологические формы: гингивит; пародонтит; пародонтоз; десмодонтоз (прогрессирующий пародонтолиз); пародонтомы (эпулисы - опухолеподобные поражения десен и пародонта); предопухолевые поражения и опухоли.
Этиология воспалительных заболеваний десен и пародонта связана с факультативной микрофлорой рта, основой зубного налета, колонизирующей поверхность зубов — 12 видов бактерий из более, чем 500, изолированных из зубодесневой борозды (Porphyromonas gingivalis, Actinobacillus actinomycetemcomitans, Bacteroides forsythus, Prevotella intermedia, Treponema denticola и др.).
Патогенез остается не ясным. Сосудистая, неврогенная, аутоиммунная и другие теории патогенеза не раскрывают всех особенностей их развития. Принято выделять местные и общие факторы патогенеза.
Общие факторы: пубертатный период и беременность (периоды гормональной перестройки организма); заболевания с нарушениями кровообращения и микроциркуляции (артериальная гипертензия, атеросклероз, ревматические болезни, сахарный диабет, болезнь Иценко-Кушинга, гипо- и гипертиреоз и т.д.); заболевания органов пищеварения (язвенная болезнь, хронический гепатит и др.), авитаминозы, некоторые инфекционные болезни и болезни кроветворных органов. Большую роль играют генетически детерминированные индивидуальные особенности иммунной системы.
Местные факторы: зубная бляшка (зубной налет), травма (зубные камни, дефекты лечения зубов и протезирования), аномалии прикуса, развития зубов (их скученность и дистопия), аномалии развития мягких тканей полости рта (мелкое преддверие, короткая уздечка губ, неправильное ее прикрепление и др.).
Гингивит — это группа заболеваний с развитием воспаления десны. Зубодесневое прикрепление при гингивите не нарушено. Повышенной склонностью к развитию гингивита отличается пубертатный период (пубертатный гингивит), а после после 60 лет его частота достигает практически 100%. Женщины болеют реже, чем мужчины. Развитие гингивита у женщин отмечается под влиянием повышенной концентрации прогестерона в период беременности (гингивит беременных) или при применении некоторых оральных контрацептивов (прогестеронзависимый гингивит).
Гингивит может быть первичным или вторичным, симптоматическим, проявлением ряда болезней, причем иногда как их первый клинический признак (гипо- и авитаминозы — цинга, скорбут, пеллагра, эндокринные болезни — сахарный диабет, заболевания крови и т.д.).
Классификация. Международная классификация выделяет гингивит:
- вызванный зубными бляшками: только зубными бляшками; модифицированный системными факторами (болезнями эндокринной системы, крови и др.), лекарственными препаратами (лекарственная гипертрофия десен, лекарственный гингивит) и нарушением питания (гингивит при дефиците витамина С и др.);
- не связанный с зубными бляшками: бактериальный, вирусный (первичный и вторичный герпетический гингивит, вызванный вирусом папилломы человека — остроконечные кандиломы, папилломы и др.), микотический (кандидоз и др.), наследственный (наследственный фиброматоз и др.), поражения при системных заболеваниях (при болезнях кожи и слизистых оболочек, при аллергических реакциях и др.), травматические поражения (ятрогенные и др.);
- некротический язвенный гингивит (болезнь Венсана).
В отечественной классификации различают первичный и вторичный (при системных болезнях) гингивит и его клинико-морфологические формы: катаральный (серозный), эрозивно-язвенный (включая острый язвенно-некротический гингивит Венсана или фузоспирохетоз), гипертрофический (отечная и фиброзная формы), плазмоцитарный (атипический гингивостоматит), гранулематозный, десквамативный, атрофический.
По этиологии и патогенезу выделяют травматический гингивит (при нависающей над десной пломбой, перегрузке группы зубов и др.; термический — при ожоге; лучевых воздействиях и др.); химический (в том числе, при профессиональных интоксикациях — хронической интоксикации свинцом, ртутью и т. д., к этой же группе относят гингивит курильщиков); при иммунных дефицитах, аллергический, инфекционно-аллергический, аутоиммунный; инфекционный (вирусный, бактериальный, микотический, который может быть проявлением генерализованной, например, гингивит при ОРВИ у детей, или местной инфекции); медикаментозный (ятрогенный).
По распространенности: папиллит (воспаление межзубного сосочка), маргинальный гингивит (воспаление свободного края десны), локализованный (очаговый) и генерализованный (диффузный) гингивит;
По течению: острый, хронический и рецидивирующий;
По степени тяжести: легкий (поражение преимущественно межзубной десны); средне-тяжелый (поражение межзубной и маргинальной десны); тяжелый (поражение всей десны, включая альвеолярную).
При гипертрофическом гингивите (рис. 22) по степени выраженности гипертрофии десны: легкая (десна прикрывает коронку зуба на 1/3); средне-тяжелая (десна прикрывает коронку до половины); тяжелая (десна прикрывает коронку более чем наполовину).

Рис. 22. Гипертрофический локализованный гингивит.
Гингивиты характеризуются экссудативным или продуктивным воспалением, а также дистрофическими, гиперпластическими или склеротическими изменения тканей десны.
Острые формы гингивита. Воспалительный инфильтрат вначале локализован в соединительной ткани десны, примыкающей к десневой борозде. Наблюдаются отек, кровоизлияния, а на поздних этапах развивается склероз тканей десны (рис. 22).

Рис. 23. Острый генерализованный серозный гингивит.
Хронический гингивит характеризуется волнообразным течением, с периодами обострения, сменяющимися периодами ремиссии.
В стадию обострения воспалительного процесса достоверными гистологическими признаками являются (рис. 24):
- смешанный воспалительный инфильтрат слизистой оболочки десны, состоящий из макрофагов, лимфоцитов, плазматических клеток и нейтрофильных лейкоцитов;
- акантоз многослойного плоского эпителия десны с участками гиперкератоза, наличие интраэпителиальных нейтрофильных лейкоцитов; иногда очаги некроза многослойного плоского эпителия десны с формированием эрозивно-язвенной формы гингивита;
- грануляционная ткань, лимфоидные фолликулы в собственной пластинке слизистой оболочки.
Ремиссия воспалительного процесса сопровождается редукцией воспалительного инфильтрата, уменьшением в нем числа лейкоцитов, особенно интраэпителиальных, созреванием грануляционной ткани. В финале возможно полное восстановление структуры десны.

Рис. 24. Хронический гингивит. Разрастание грануляционной ткани с воспалительной инфильтрацией в ткани десны, акантоз эпителия. Окраска гематоксилином и эозином, х 200.
Распространен хронический гиперпластический гингивит, обусловленный ротовым дыханием (типичен при нарушениях носового дыхания, а также у больных бронхиальной астмой).
Острый язвенно-некротический гингивит (болезнь Венсана, фузоспирохетоз, «окопный рот», «изрытый рот» ) — оппортунистическая инфекция у ослабленных больных, при иммунодефицитных синдромах, например, при ВИЧ-инфекции. Вызывается симбиозом палочки Плаута–Венсана (Fusobacterium fusiforme) и спирохеты Венсана (Treponema vincentii) — микроорганизмами, постоянно присутствующими в полости рта.
Изменения начинаются с некроза и изъязвления межзубных сосочков, которые в последующем могут распространиться на десневой край. Гистологические признаки острого язвенно-некротического гингивита неспецифичны. Имеется неприятный гнилостный запах изо рта. Иногда отмечается лихорадка и лимфаденопатия, часто — зубные камни.
Некротически-язвенный процесс может распространяться на пародонт (язвенно-некротический пародонтит Венсана), слизистую оболочку мягкого нёба и миндалины (язвенно-плёнчатая ангина Венсана). Фибринозно-гнойная плёнка, покрывающая миндалины, грязно-зелёного цвета, при ее отторжении открываются язвы (дифтеритическое воспаление).
Грозным осложнением язвенно-некротического гингивита является нома (гангренозный стоматит, при котором могут поражаться губы, слизистая оболочка щек, глубокие ткани лица, челюсти). Нома наблюдается преимущественно у детей, ослабленных больных. Причиной являются бактерии, в том числе Treponema vincenti и Bacteroides melaninogenicus. В типичных случаях нома начинается с появления на десне маленького пузырька или язвы. Инфицированные некротические ткани черного цвета (вид гангрены), возможны перфорации щеки. Смерть может быть связана с развитием пневмонии, сепсиса.
Плазмоцитарный гингивит (атипический аллергический гингивостоматит) может быть аллергическим и идиопатическим. Происходит диффузное увеличение десен, поверхность которых становится эритематозной (гиперемированной). Хронический воспалительный инфильтрат представлен преимущественно плазматическими клетками, со стороны покровного многослойного плоского эпителия десны — спонгиоз (межклеточный отек), интраэпителиальные микроабсцессы. Воспалительный процесс может распространяться на небо. Характерно быстрое развитие стоматита, который часто усиливается средствами для чистки зубов, а также горячей или холодной пищей. На участках, лишенных зубов, обычно отмечаются менее интенсивные изменения.
Гранулематозный гингивит может быть обусловлен попаданием в десну инородных частиц, в т.ч. материалов, применяемых в стоматологической практике (элементы, содержащиеся в зубной профилактической пасте, частицы золота, никеля и т.д.) и характеризуется развитием гранулем. Поражения десны (красные или красно-белые пятна диаметром менее 2 см), чаще в области межзубных сосочков, могут быть единичными и многоочаговыми.
Десквамативный гингивит — клинический термин, обозначающий усиленное отторжение (десквамацию) покровного эпителия десны. В большинстве случаев десквамативный гингивит является местным проявлением ряда заболеваний (рубцового пемфигоида, плоского лишая, обыкновенной пузырчатки, приобретенного буллезного эпидермолиза, СКВ, хронического язвенного стоматита и т.д.). В части случаев причина его возникновения остается неясной. Считают, что такой десквамативный гингивит является следствием гормональных нарушений, аномальной локальной иммунной реакцией на некоторые вещества, содержащиеся в зубных бляшках. Он характеризуется эритемой, десквамацией покровного эпителия, болезненностью и кровоточивостью. Десквамации эпителия может предшествовать образование пузырьков, содержащих прозрачную или кровянистую жидкость. Возможно развитие эрозий.
Осложнения и исходы. Острый гингивит при устранении вызвавшей его причины может закончиться выздоровлением. Хронический гингивит нередко является предстадией пародонтита.
Пародонтит — гетерогенная группа заболеваний с воспалительными изменениями и нарушением репарации всех тканей пародонта. Развивается хроническое иммунное продуктивное воспаление с аутоиммунным компонентом. Болезнь начинается с маргинального гингивита и приводит к разрушению зубодесневого соединения, появлению патологических пародонтальных карманов с расшатыванием и последующим выпадением зубов.
Классификация:
- хронический пародонтит (локализованный и генерализованный);
- агрессивный пародонтит (локализованный и генерализованный пародонтит взрослых, быстротекущий препубертатный, ювенильный пародонтит);
- пародонтит как проявление системных заболеваний (гематологических, наследственных, иммунных и др.);
- некротический язвенный пародонтит (при прогрессировании язвенно-некротического гингивита);
- пародонтальный абсцесс;
- пародонтит, вызванный поражением эндодонта;
По распространенности: локальный (очаговый) и генерализованный (диффузный).
По течению: острый и хронический (с фазами обострения и ремиссии).
По стадиям развития и степени тяжести:
- начальная стадия. Начало деструкции костной ткани межзубных перегородок в виде разволокнения или исчезновения компактной пластинки, явлений остеопороза, незначительного снижения высоты межзубных перегородок (не превышает 1/4 длины корня зуба), глубина пародонтального кармана не более 2,5 мм;
- стадия развившихся изменений (три степени тяжести):
а) легкая — глубина пародонтального кармана не превышает 2,5-3,5 мм, убыль альвеолярной кости до 1/3 длины корня зуба, неполная подвижность зубов;
б) средне-тяжелая — глубина пародонтального кармана 3,5-5 мм, убыль альвеолярной кости до 1/2 длины корня зуба, подвижность зубов 1-й, реже —2-й степени, тремы, диастемы (рис. 25);
в) тяжелая — глубина пародонтального кармана более 5 мм, убыль альвеолярной кости более 1/2 длины корня зуба, подвижность зубов 2-3-й степени (рис. 26, 27). В дальнейшем — полная резорбция костной ткани лунки зуба (верхушка корня зуба держится мягкими тканями, зуб, лишенный связочного аппарата, выталкивается из своего ложа).

Рис. 25. Хронический генерализованный пародонтит средне-тяжелой степени.

Рис. 26. Хронический генерализованный пародонтит тяжелой степени.
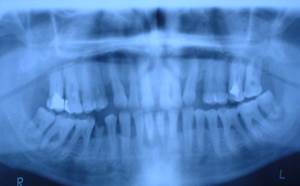
Рис. 27. Хронический генерализованный пародонтит тяжелой степени. Рентгенограмма.
Патологический процесс начинается с воспаления десны и проявляется хроническим катаральным или гипертрофическим маргинальным гингивитом. Первоначальные изменения начинаются в десневой борозде после образования зубного налета и зубной бляшки или камня. Она углубляется и образуется «псевдокарман». Воспалительный инфильтрат представлен макрофагами, лимфоцитами и плазмоцитами. В просвете десневых борозд образуется над- и поддесневой налет с колониями бактерий. Развивается реактивная пролиферация или образуются эрозии покровного эпителия. Постепенно разрушается подлежащая соединительная ткань, в том числе и периодонтальная связка в области зубодесневого соединения. На этой и последующих стадиях болезнь обозначают термином «пародонтит» (рис. 28).

Рис. 28. Пародонтит: а – пародонтальный карман (1), наддесневой и поддесневой зубные камни (2), горизонтальная и вертикальная остеокластическая резорбция костной ткани зубной лунки (3). Гистотопограмма, окраска гематоксилином и эозином, х 6.
Уже на ранней стадии пародонтита имеются признаки резорбции кости: пазушной, лакунарной, гладкой. Наиболее частый вид рассасывания — лакунарная резорбция, начинающаяся с области гребня зубных лунок, когда в лакунах появляются остеобласты и происходит горизонтальное рассасывание гребня лунок (рис. 29).
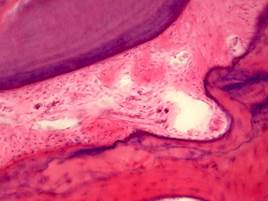
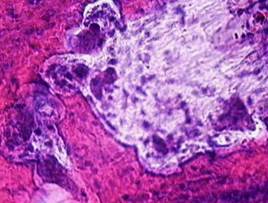
а б
Рис. 29. Пародонтит. Гладкая (а) и остеокластическая (б) лакунарная резорбция костной ткани с горизонтальным рассасыванием гребня лунок. Окраска гематоксилином и эозином, а – х 400, б – х 600.
При вертикальном рассасывании остеокласты и очаги рассасывания находятся по длине межзубной перегородки со стороны пародонта. Одновременно происходит лакунарная резорбция костных балок в теле челюстных костей. Все это ведет к расширению костно-мозговых пространств и к формированию патологического пародонтального (зубодесневого) кармана.
При обострении заболевания глубина пародонтального кармана увеличивается, по его глубине определяют степень пародонтита. Наружная стенка кармана и ее дно представлены грануляционной тканью, покрытой и пронизанной тяжами многослойного плоского эпителия. Эпителий достигает верхушки зуба, а грануляционная ткань инфильтрирована нейтрофильными лейкоцитами, плазматическими клетками, лимфоцитами, макрофагами. Из пародонтальных карманов, особенно в период обострения, выделяется гной (альвеолярная пиорея). В дальнейшем в альвеолярных отростках прогрессирует остеопороз, хорошо определяемый рентгенологически.
При пародонтите наблюдается резорбция цемента с формированием цементных и цементнодентинных ниш. Одновременно идет образование цемента — гиперцементоз. В пульпе зубов возникают реактивные изменения в виде атрофии, петрификации.
Атрофия альвеолярного гребня зубов затрудняет протезирование у больных. Очаг гнойного воспаления в пародонте (особенно пародонтальный абсцесс) может стать септическим — источником сепсиса.
Агрессивный пародонтит (рис. 30) отличается ранним началом и быстрым прогрессированием заболевания. Патогенез агрессивного пародонтита связывают не с образованием зубных бляшек и зубных камней, а с дефектами иммунной системы: иммунным дефицитом, усиленным ответом Т-лимфоцитов на антигены Porphyromonas gingivalis. Выявлена генетическая предрасположенность, характерен генотип HLA-DRB1, а также определенный генотип интерлейкина I.

Рис. 30. Агрессивный локализованный пародонтит взрослых. Рентгенограмма.
Выделяют особые виды агрессивного пародонтита: препубертатный — у детей, локализованный ювенильный — у подростков в области постоянных резцов и первых моляров, причем в отсутствии системных заболеваний. Генерализованный ювенильный пародонтит включен в группу первичных иммунодефицитных синдромов (врожденный дефицит рецептора хемокинов нейтрофильных лейкоцитов с нарушением хемотаксиса, индуцированного формилпептидом).
Пародонтоз — это генерализованное хроническое заболевание, протекающее с рецидивами и ремиссиями. В международной классификации не выделяется. Пародонтоз — редкая форма болезней пародонта, характеризуется изначально развитием дистрофического патологического процесса в костной ткани зубной лунки во всех ее отделах без предшествующего гингивита и пародонтита. Активная прогрессирующая резорбция костной ткани — остеокластическая, пазушная, но преимущественно гладкая. Изменения костной ткани сочетаются с гиалинозом и склерозом стенок сосудов, сопровождающимся сужением и облитерацией их просвета. Развивается истончение костных пластинок межальвеолярных перегородок, расширение костномозговых пространств (широкопетлистое строение костной ткани), ретракция десны с формированием патологического зубодесневого кармана и выпадение зубов.
Этиология пародонтоза не ясна. В патогенезе ведущее место отводят тем же общим факторам, что и для пародонтита, а также возрастным изменениям десны, пародонта, остеопороз костной ткани челюстных костей. Обсуждается влияние неблагоприятных факторов окружающей среды: радиационное воздействие; электромагнитное излучение от бытовых и профессиональных приборов, в том числе компьютеров, загрязнения окружающей среды отходами производства и др.
Классификация пародонтоза по степени тяжести:
- легкая — обнажение шеек зубов, снижение высоты межзубных перегородок на 1/3. Жалобы на зуд, жжение, «ломоту» чаще в области зубов 42, 41, 31, 32, 33, явления гиперестезии, чувство нестабильности зубов без видимой их подвижности. Бледная или нормальной окраски десна, сглаживание десневых сосочков;
- средне-тяжелая — корни зубов обнажены до 1/3, снижение высоты межзубных перегородок до 1/2. Жалобами на увеличение коронки зубов и межзубных промежутков, гиперестезию. Десна нормальной окраски или анемична, уплотнена. Пародонтальные карманы отсутствуют. Имеются плотные наддесневые отложения. Генерализованная рецессия десны от 3 до 5 мм; веерообразная дислокация зубов 23, 22, 21, 11, 12, 13, 33, 32, 31, 41, 42, 43 при отсутствии подвижности, травматическая окклюзия. Появляются некариозные поражения зубов, часто — клиновидные дефекты;
- тяжелая —– корни зубов обнажены на 1/2 и более, снижение высоты межзубных перегородок более чем наполовину. Жалобы на подвижность и дислокацию зубов. Анемичная, плотная десна, плотные, пигментированные зубные отложения, генерализованная рецессия десны более 5 мм, подвижность зубов и их выпадение.
В зависимости от присоединения воспалительного процесса: неосложненный и осложненный (с воспалением пародонта, пародонтальными карманами у групп зубов).
Десмодонтоз (идиопатический прогрессирующий пародонтолиз) — редкая форма поражения тканей пародонта. В международной классификации не выделяется. Существует группа заболеваний пародонта, сопутствующая ряду общих болезней различного генеза, которая по клинико-морфологическим проявлениям, течению, прогнозу не укладывается в уже рассмотренные нозологические формы. Общий признак этих заболеваний — генерализованное поражение пародонта с быстро прогрессирующим лизисом костной ткани, возникает чаще в раннем детском возрасте и усиливается в период полового созревания. В отдельных случаях встречается у взрослых; сопровождается выпадением зубов в течение 2-3-х лет. Установлена связь развития десмодонтоза с грамотрицательными анаэробными микроорганизмами, среди которых ведущую роль играет Actinobacillus actinomycetemcomitans.
Заболевания, при которых может развиться десмодонтоз, делят на следующие группы.
Системные заболевания: гистиоцитоз из клеток Лангерганса; болезнь Гоше.
Наследственные заболевания: десмонтоз (наследственная энзимопатия); синдром Папийона-Лефевра (кератодермия); синдром Элерса-Данло VIII типа (коллагенопатия); акаталазия (синдром Такахары, болезнь крови); синдром Дауна.
Эндокринные заболевания: сахарный диабет, гипотиреоз, синдром и болезнь Иценко-Кушинга.
Иммунодефицитные синдромы: ВИЧ-инфекция и др.
На 1-й стадии десмодонтоза воспалительные явления отсутствуют, начало заболевания часто не распознается. Ранние клинические симптомы: смещение первых резцов и моляров в губном, щечном и дистальном направлениях, появляются диастемы. Характерны симметричные поражения, десневой край на всем протяжении не изменен, отсутствуют над- и поддесневых зубных отложения. В области подвижных зубов — узкие и глубокие пародонтальные карманы без отделяемого. На рентгенограммах — вертикальная резорбция с глубокими костными карманами, рентгенологическая картина изменений костных структур опережает клиническую.
На 2-й стадии прогрессирует подвижность зубов, присоединяется воспаление, появляются кровоточивость и боли в деснах, усиливается остеолиз, причем остеокластическая реакция отсутствует.
Прогноз при своевременном лечении и предупреждении воспаления благоприятный, хотя заболевание устойчиво к консервативному лечению. При прогрессировании процесса показаны удаление зубов и протезирование.
Фиброматоз десен (слоновость десны, десневой фиброматоз) — это медленно прогрессирующее генерализованное или локализованное (ограниченное одним или большим числом квадрантов) увеличение и уплотнение десны, вызванное разрастанием фиброзной соединительной ткани (рис. 31).

Рис. 31. Фиброматоз десны. Разрастание фиброзной соединительной ткани, акантоз покровного эпителия. Окраска гематоксилином и эозином, х 100.
Этиология не установлена. Десневой фиброматоз делят на наследственный (при синдромах Лабанда и Мюррея-Пуретика-Дрешера) и идиопатический. Изолированные наследственные разновидности характеризуются как аутосомно-доминантными, так и аутосомно-рецессивными типами наследования.
В большинстве случаев десневой фиброматоз начинается в возрасте 20 лет или бывает связан с появлением молочных или постоянных зубов. Нормальнее прорезывание зубов может быть нарушено. У пожилых больных на поверхности десны могут развиваться многочисленные папиллярные образования. После гингивэктомии по поводу десневого фиброматоза сохраняется тенденция к развитию рецидивов в течение нескольких лет.
Пародонтомы (эпулисы). В клинике для обозначения всех полиповидных образований десны, включая опухолеподобные и опухоли, применяют собирательные термины — «пародонтома», «эпулис», «наддесневик», которые не отражают сущности процесса. Они применимы только в случаях, когда нет возможности конкретизировать его вид.
Традиционно к эпулисам относят периферическую гигантоклеточную (репаративную) гранулему (устаревш. — гигантоклеточный эпулис), ангиоматозный и фиброматозный эпулисы — реактивные, опухолеподобные и воспалительные процессы, возникающие вследствие хронического раздражения тканей десны и пародонта (плохо подогнанная коронка, пломба, корни разрушенного зуба). Такие опухолевидные образования локализуются чаще на десне в области резцов, клыков, реже - премоляров, как правило, с вестибулярной поверхности, но могут встретиться в слизистой рта и за пределами десен. Они имеют грибовидную, иногда округлую форму, диаметром от 0,5 до 2 см, реже - более. Эпулисы прикреплены ножкой или широким основанием к надальвеолярным тканям. Цвет эпулисов белесоватый, красноватый, иногда буроватый. Встречаются в возрасте 20-40 лет, чаще у женщин. В период беременности рост их может ускоряться. После оперативного удаления могут рецидивировать.
Для всех опухолеподобных образований слизистой рта, особенно десен, характерны реактивные изменения со стороны покровного эпителия: акантоз, паракератоз, а также изъязвления, кровоточивость.
Периферическая гигантоклеточная (репаративная) гранулема— поражение, идентичное центральной репаративной гигантоклеточной гранулеме, развивающееся в мягких тканях десны без вовлечения в процесс костной ткани челюсти (рис. 32).

Рис. 32. Периферическая репаративная гигантоклеточная гранулема - гигантоклеточный эпулис(из И.С.Карапетян, Е.Я.Губайдуллина, Л.Н.Цегельник «Опухоли и опухолеподобные поражения органов полости рта, челюстей, лица и шеи», 2004).
Крупные поражения могут привести к частичной резорбции костной ткани и образованию чашеподобного углубления (выявляемого рентгенологически) в альвеолярном отростке.
Гистологически представлена фиброзной тканью с пролиферирующими фибробластами (миофибробластами) хорошо васкуляризирована, содержит моноядерные гистиоциты, многоядерные остеокластоподобные клетки, инфильтрирована макрофагами, нейтрофилами, лимфоцитами. Эмбриональный тип кровотока (синусоиды) определяет множественные кровоизлияния и отложения гемосидерина, возможно образование остеоида и примитивных костных балочек (рис. 33).

Рис. 33. Периферическая репаративная гигантоклеточная гранулема - гигантоклеточный эпулис. Опухолевидное образование представлено фиброзной тканью с пролиферирующими фибробластами и миофибробластами, полнокровными синусоидами, скоплениями остеобластоподобных клеток, очагами кровоизлияний и гемосидероза, лимфо-макрофагальной инфильтрацией с примесью нейтрофильных лейкоцитов, акантозом и паракератозом покровного эпителия. Окраска гематоксилином и эозином, х 100.
После удаления нередко дает рецидивы. Радикальный подход к лечению продиктован способностью клеток образования проникать в сосудистые лакуны и костномозговые пространства, а также в сосуды самого эпулиса. Это может усугубляться и щадящим удалением эпулиса методом кюретажа. Описаны отдаленные отсевы («метастазы») в паренхиматозные органы, несмотря на ее абсолютную доброкачественность.
Ангиоматозный эпулис — образование чаще в области передней и боковых частей зубной арки, мягкой консистенции, синюшного цвета, часто кровоточит и изъязвляется (рис. 34).

Рис. 34. Ангиоматозный эпулис. Полиповидное образование десны, мягко-эластической консистенции, синюшного цвета с изъязвлениями (из И.С.Карапетян, Е.Я.Губайдуллина, Л.Н.Цегельник «Опухоли и опухолеподобные поражения органов полости рта, челюстей, лица и шеи», 2004).
Обычно наблюдается в детском и юношеском возрасте и нередко у беременных женщин. Гистологически сходен по своему строению с капиллярной гемангиомой (рис. 35).

Рис. 35. Ангиоматозный эпулис.Множественные кровеносные сосуды капиллярного типа, среди которых расположены пучки волокнистой соединительной ткани. Реактивные изменения покровного эпителия: акантоз и паракератоз. Окраска гематоксилином и эозином, х 60.
Фиброматозный эпулис — возникает в детском и юношеском возрасте, а также при беременности, представляет собой плотное безболезненное разрастание розовой ткани с гиперемированным краем, неправильной формы с четкими границами на широком, реже узком основании (рис. 36).

Рис. 36. Фиброматозный эпулис.Плотное полиповидное разрастание неправильной формы с четкими границами на широком основании, плотной консистенции, бледно-розового цвета с гиперемированным краем (из И.С.Карапетян, Е.Я.Губайдуллина, Л.Н.Цегельник «Опухоли и опухолеподобные поражения органов полости рта, челюстей, лица и шеи», 2004).
Локализуется на десне с вестибулярной стороны, может распространяться через межзубный промежуток в виде седла на язычную и небную поверхность. Гистологически сходен с твердой фибромой. Травмирующий фактор вызывает хроническое продуктивное воспаление десны с образованием грануляций, которые по мере созревания превращаются в зрелую соединительную ткань (рис. 37).

Рис. 37. Фиброматозный эпулис. Разрастания созревающей и зрелой соединительной ткани с очаговой воспалительной инфильтрацией. Реактивные изменения покровного эпителия: акантоз и паракератоз. Окраска гематоксилином и эозином, х 100.
Также имеют вид полиповидных образований и могут локализоваться в десне пиогенная гранулема и бактериальный ангиоматоз, хотя их не принято относить к эпулисам.
Пиогенная гранулема — полиповидное образование ярко-красного цвета на широком основании или на ножке, часто изъязвлено, легко кровоточит (рис. 38).

Рис. 38. Пиогенная гранулема слизистой оболочки щеки.Полиповидное образование мягко-эластичной консистенции, красного цвета, на широком основании с изъязвлениями (из И.С.Карапетян, Е.Я.Губайдуллина, Л.Н.Цегельник «Опухоли и опухолеподобные поражения органов полости рта, челюстей, лица и шеи», 2004).
Иногда характеризуется быстрым ростом. Микроскопически имеет дольчатое строение, каждая долька состоит из центрально расположенного крупного сосуда, окружённого скоплениями капилляров; между сосудами располагается фибромиксоидная или отёчная соединительная ткань с воспалительными инфильтратами (рис. 39).

Рис. 39. Пиогенная гранулема. Дольчатое строение, каждая долька состоит из центрально расположенного крупного сосуда, окружённого скоплениями капилляров. Между сосудами располагается фибромиксоидная или отёчная ткань с воспалительными инфильтратами. Реактивные изменения покровного эпителия (акантоз и паракератоз). Окраска гематоксилином и эозином, х 100
Может возникнуть в любом возрасте, чаще в краевых отделах дёсен, в области языка и губ. Рецидивы после удаления отмечены в 15% случаев.
Бактериальный ангиоматоз, кожный и кожно-слизистый бартонеллез — безболезненные эритематозные бляшки и узлы десен, неба, языка, а также кожи, внутренних органов (этиология — Bartonella henselae и quintata, характерны для больных ВИЧ-инфекцией и с другими иммунными дефицитами).
Опухоли десен и пародонта представлены различными доброкачественными или злокачественными опухолями из эпителия и производных мезенхимы, новообразованиями нервной ткани, лимфомами и т.д. Особенностью их течения, определяемой локализацией, является частое травмирование, изъязвление с последующей воспалительной реакцией.
Дата публикования: 2015-09-17; Прочитано: 4884 | Нарушение авторского права страницы | Мы поможем в написании вашей работы!
